原发性肠道B细胞淋巴瘤大体类型与CT表现的对比研究
2019-05-24陈淑超黄崇权都继成
陈淑超 黄崇权 都继成 李 瑞
原发性肠道淋巴瘤(primary intestinal lymphoma,PIL)是发生于肠道壁黏膜内淋巴滤泡的恶性肿瘤,占原发性胃肠道淋巴瘤的20%~30%[1,2]。原发于肠道的非霍奇金淋巴瘤以B细胞淋巴瘤多见,临床表现缺乏特征性,首发症状有腹痛、腹胀、便血、腹部肿块等,与肠癌鉴别困难;同时其预后及治疗方式亦与肠道其他肿瘤不同,故对于肠道原发性B细胞淋巴瘤(primary intestinal B-cell lymphoma,PIBCL)的正确诊断有着重要意义[3~5]。
目前对于不同类型的PIBCL预后及相关因素报道比较多,PIBCL的影像学表现报道亦不少,但是对于PIBCL的CT表现与肿瘤大体类型之间的比较研究较少[6,7]。本研究通过对经病理证实的55例PIBCL的回顾性分析,将PIBCL患者的临床与MSCT资料作比较分析,总结PIBCL患者的MSCT表现特点,并与病理结果做统计学分析,对于PIBCL的早期诊断,减少误诊有重要意义。
资料与方法
1.一般资料:收集温州市中心医院(17例)、温州医科大学附属第一医院(38例)2010年1月~2016年12月PIBCL患者55例,所有患者均经病理证实诊断。其中男性37例,女性18例,男女性别比为2.05∶1,患者年龄37~92岁,平均年龄65.1±10.2岁,其中<60岁17例,≥60岁38例。
2.临床表现:55例患者中腹痛44例,便血3例,腹部肿块2例,大便性状改变2例,黑便1例,发热3例,肠梗阻9例,肠套叠11例,肠穿孔4例。
3.诊断标准:(1)PIBCL诊断标准:①全身浅表淋巴结不大;②白细胞总数及分类正常;③X 线胸片检查无纵隔淋巴结肿大;④手术证实除胃肠道及其区域淋巴结受累外,无其他所见侵犯;⑤肝、脾大小及功能正常[8]。(2)PIBCL肿瘤大体类型分型:①肿块型:向肠腔内或肠腔外突出形成息肉样肿块,表面可无黏膜破坏或表浅溃疡;②溃疡型:无明显肿块隆起, 中心有不规则溃疡;③弥漫浸润型:肠壁弥漫性浸润增厚;④多发结节型:肠腔内多发或弥漫性结节,常伴表浅的糜烂溃疡;⑤肠系膜肿块型:表现为圆形、分叶状或显著的肠系膜肿块;⑥混合型:出现以上两种或两种以上大体类型[9,10]。
4.检查方法:CT机型: 温州市中心医院包括GE Lightspeed Pro16、GE Brightspeed elite和西门子Difinition AS多层螺旋CT扫描仪,温州医科大学附属第一医院包括GE Lightspeed Pro16、Philips Brilliant 16、Somatom Sensation16、Toshiba Aquilion ONE 和GE Discovery CT 750 HD多层螺旋CT扫描仪。患者仰卧位,头先进,双臂上举,扫描前告知患者注意事项,扫描时嘱患者吸气后屏气。扫描范围为膈顶至耻骨联合水平。温州市中心医院对比剂剂量为浓度300mgI/ml的非离子型碘对比剂60~150ml(按1.5ml/kg计算),注射流速为2.5~3.0ml/s,注射对比剂后23~28s行动脉期扫描,60~70s后行静脉期扫描,150~280s后行延迟期扫描,层厚和层间隔均为5mm。温州医科大学附属第一医院对比剂剂量为浓度300mgI/ml的非离子型碘对比剂60~150ml(按1.5 ml/kg计算),注射流速为2.5~3.0ml/s,注射对比剂后23~28s行动脉期扫描,60~72s后作静脉期扫描,105~220s后作延迟期扫描。层厚和层间隔均为5mm。
5.图像分析方法:两名高年资放射科医生通过PACS系统独立阅读CT图像,阅片前均不知病理结果,如意见不一致,则通过讨论达成一致意见。
6.统计学方法:采用 SPSS 17.0统计学软件对数据进行统计分析,对CT表现与肿瘤大体类型进行分析,采用χ2检验或Fisher确切概率法检验,以P<0.05为差异有统计学意义。
结 果
1.病变大体类型、直径:36例表现为弥漫浸润型(图1),肠壁弥漫性浸润增厚,肠壁增厚范围5.2~72.6mm。11例表现为肿块型,肿块向肠腔内或肠腔外生长,肿块最大径19.7~104.2mm。3例表现为多发结节型,肠腔内见多个结节,结节最大径8.5~52.5mm。3例表现为肠系膜型,肿块最大径55.0~107.2mm。2例表现为混合型,部分病灶表现为弥漫浸润型,部分病灶表现为多发结节型,部分病灶表现为肿块型,其中肠壁增厚8.5~54.4mm,结节肿块最大径28.3~76.7mm。本组患者中未发现溃疡型。
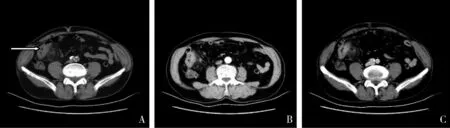
图1 末端回肠、回盲部PIBCL,弥漫浸润型患者,男性,68岁。A.平扫肠壁弥漫均匀性增厚;B.动脉期病灶较均匀轻中度强化;C.静脉期病灶呈持续强化
2.淋巴结肿大及“夹心面包征”:以短径>1cm 作为判断淋巴结肿大的标准,55例患者中,50例(90.9%)可见病灶周围、肠系膜间隙或腹膜后间隙淋巴结肿大,肠系膜血管及肠系膜脂肪被肿大淋巴结包饶,形成典型的“夹心面包征”,其中12例(21.8%)可见此征象,最大径72.6mm,50例肿大淋巴结平扫密度均匀,增强后48例见均匀轻中度强化,2例见环形强化,“夹心面包征”病例增强后病灶内可见明显强化的肠系膜血管影,血管未见明显狭窄(图7、图8)。
3.特征性CT征象:动脉瘤样扩张26例,其中弥漫浸润型22例(图2),肿块型1例,多发结节型1例,肠系膜型1例,混合型1例。肠腔狭窄11例,其中弥漫浸润型9例,肿块型2例(图3)。肠梗阻9例,其中弥漫浸润型4例,肿块型3例,多发结节型1例,混合型1例。肠套叠11例,其中弥漫浸润型3例(图4),肿块型6例(图5),多发结节型1例,混合型1例。肠穿孔4例(图6),均为弥漫浸润型。
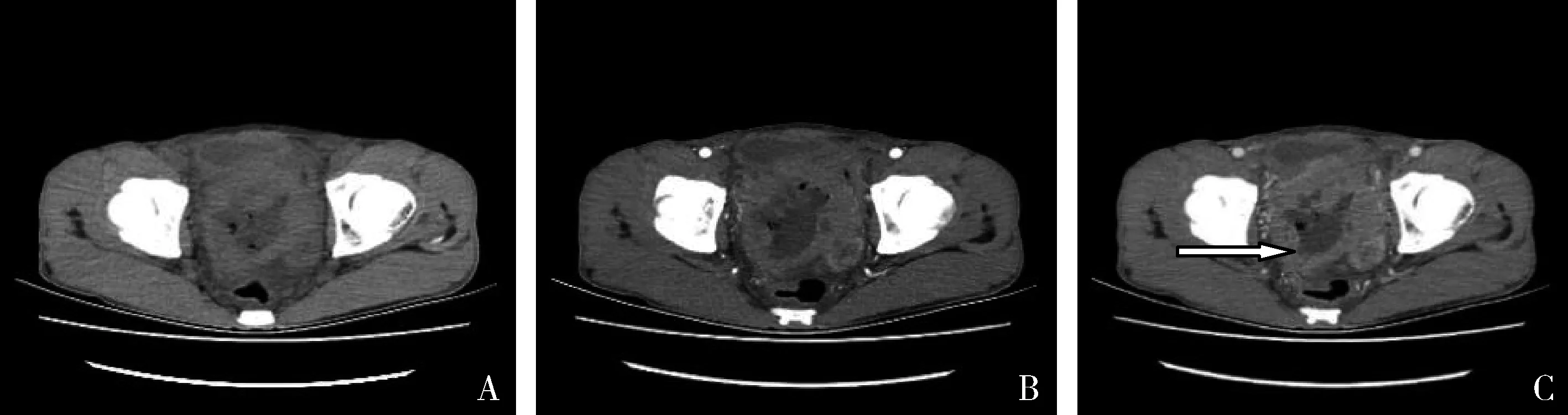
图2 回肠PIBCL,弥漫浸润型患者,男性,52岁。A.平扫肠壁弥漫均匀性增厚;B.动脉期病灶较均匀轻度强化;C.静脉期病灶呈持续轻度强化,可见“动脉瘤样扩张”(白色箭头示)
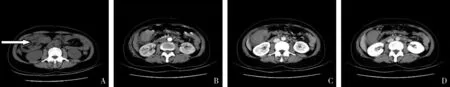
图3 升结肠DLBCL伴肠套叠,肿块型患者,女性,45岁。A.肠套叠,套入肠管(白色箭头示);B.套叠上方升结肠DLBCL动脉期轻度均匀强化,边界清晰;C.升结肠DLBCL静脉期轻度均匀强化;D.升结肠DLBCL延迟期轻度均匀强化,强化程度较动脉期减低
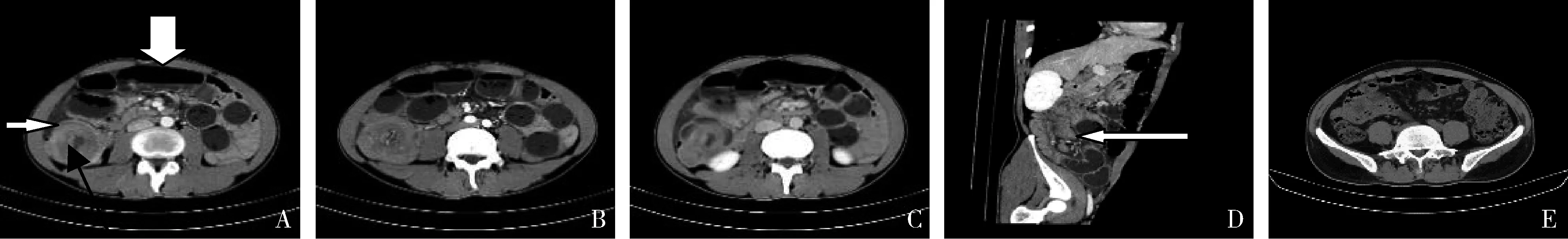
图4 回盲部PIBCL,伴肠梗阻、肠套叠,弥漫浸润型患者,男性,37岁。A.回盲部肠壁弥漫性增厚(白色细箭头示),内见强化的套入肠系膜血管影(黑色箭头示),并可见小肠扩张伴多发液平(白色粗箭头示);B.静脉期病灶呈均匀轻度强化;C.病灶套入邻近肠管;D.后重建示肠套叠,白箭头为套入的肠系膜血管及肿大淋巴结;E.同一患者化疗后病灶明显好转,CT未见明显显示
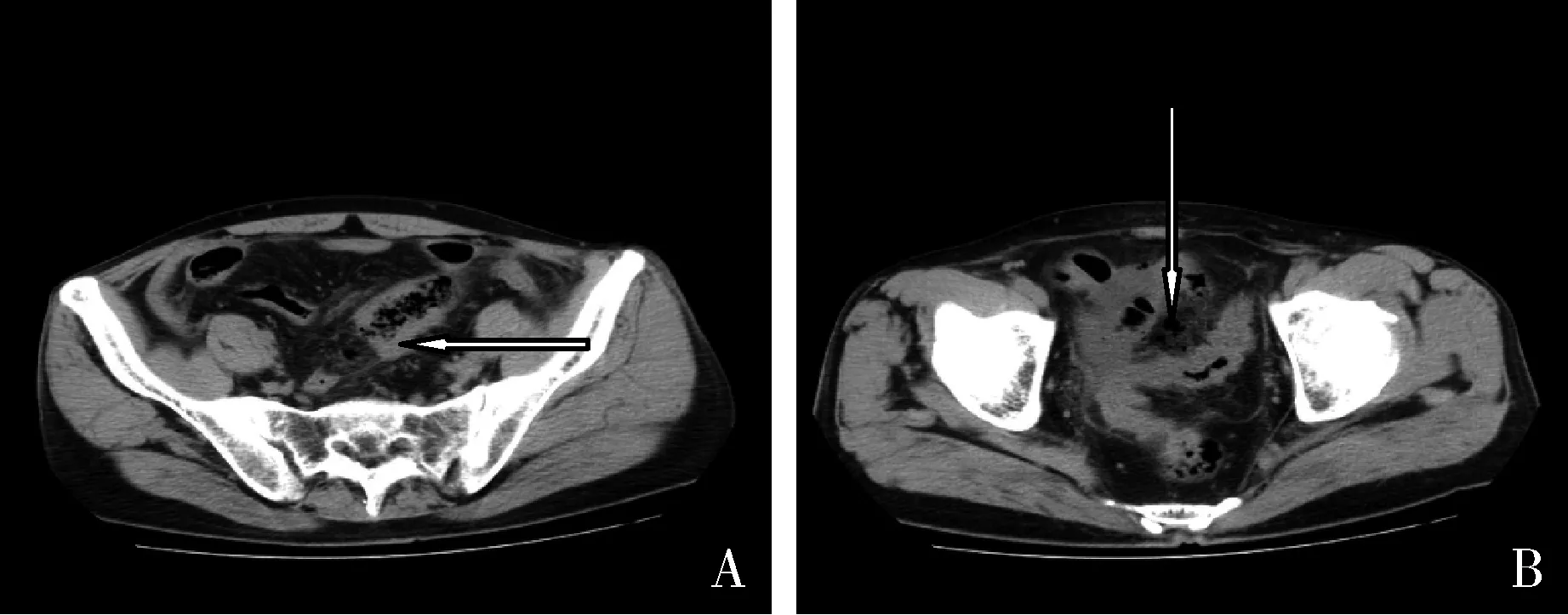
图5 肿块型CT征象患者,男性,62岁。A.回肠PIBCL(箭头示);B.肠系膜间隙见游离气体影(白色箭头示)
4.肿瘤大体类型与CT表现关系的比较:弥漫浸润型及结节肿块型病灶出现肠梗阻、肠穿孔、肠腔狭窄及“夹心面包征”的概率差异无统计学意义(P>0.05),详见表1。弥漫浸润型、结节肿块型出现动脉瘤样扩张(P=0.004)、肠套叠(P=0.003)的概率差异有统计学意义,详见表2、表3。结节肿块型病灶更容易出现肠套叠征象,而动脉瘤样扩张更易出现在弥漫浸润型病灶中。
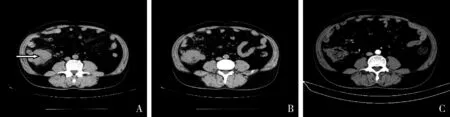
图6 回盲部PIBCL,伴肠腔狭窄,肿块型患者,男性,65岁。A、B.回盲部DLBCL(白色细长箭头示),肠腔狭窄;C.同一患者化疗后病灶明显缩小,CT增强后未见明显异常强化影
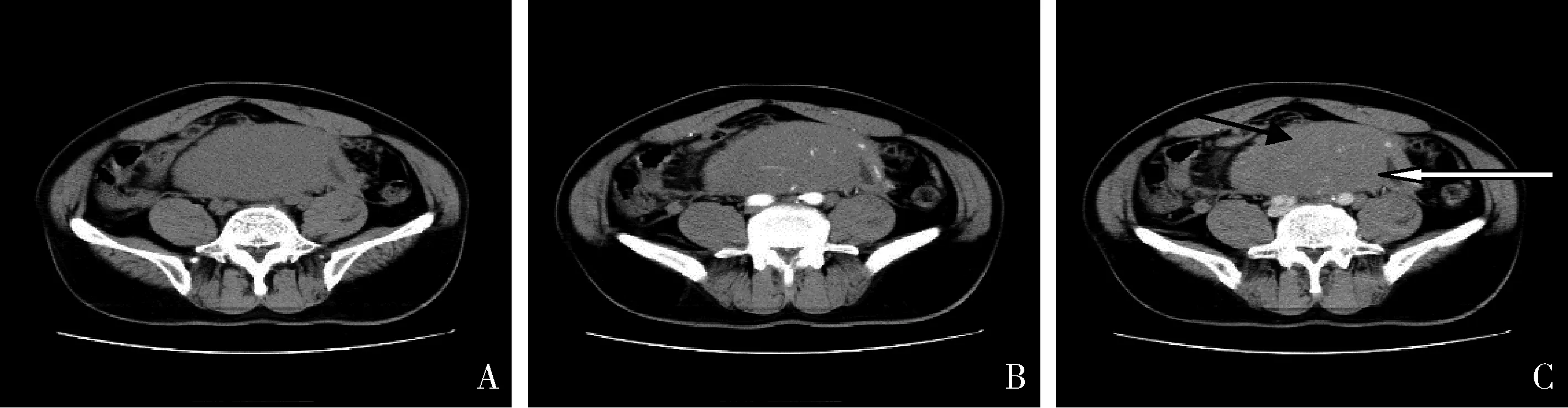
图7 肠系膜间隙MCL,肠系膜型患者,男性,58岁。A.肠系膜间隙巨大肿块,内见斑片状坏死;B.增强后见较均匀轻度强化,内见明显强化的肠系膜血管影(黑色箭头示),坏死灶增强后未见强化(白色箭头示);C.静脉期病灶呈持续轻度强化
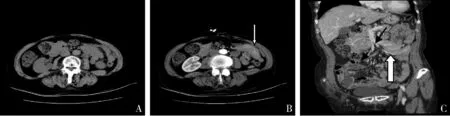
图8 肠系膜间隙MALT,肠系膜型患者,女性,73岁。A.平扫肠系膜间隙肿块密度均匀;B.增强后病灶内见明显强化的肠系膜血管影(白色箭头示),肿块强化均匀;C.重建后见肠系膜血管(黑色箭头示)在肿块内(白色箭头示)走行,肠系膜血管无狭窄
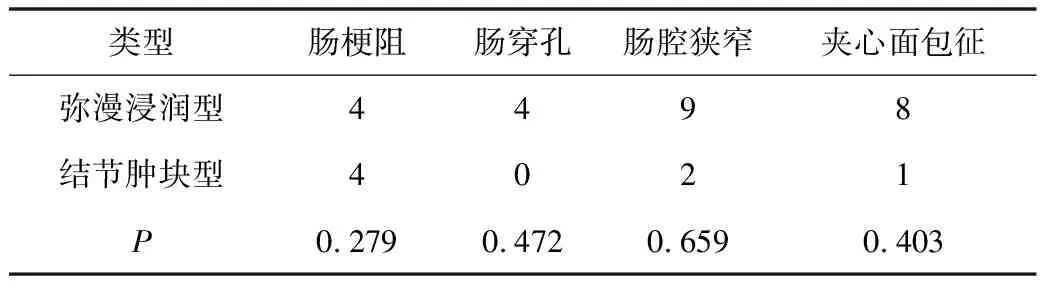
表1 弥漫浸润型、结节肿块型各种CT表现的比较(n)
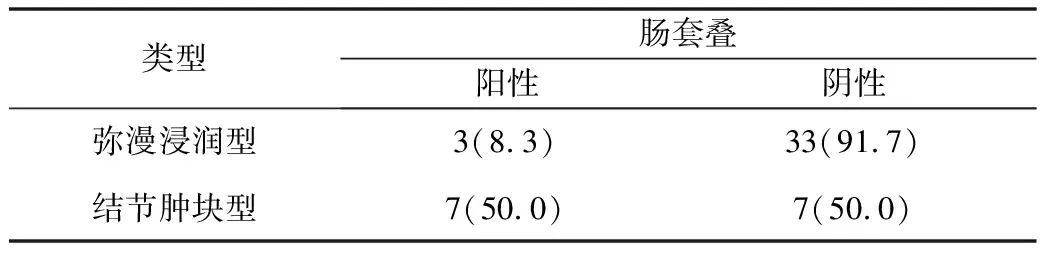
表2 弥漫浸润型、结节肿块型出现肠套叠概率的比较[n(%)]
P=0.004

表3 弥漫浸润型、结节肿块型出现动脉瘤样扩张概率的比较[n(%)]
P=0.003
讨 论
结合文献及MSCT表现,本研究将PIBCL大体类型分为弥漫浸润型、肿块型、多发结节型、溃疡型、肠系膜型及混合型。本研究55例患者,80%以腹痛为首发症状,故没有做充分的肠道准备,本组病灶直径为5.2~104.2mm,术前没有出现漏诊,但本组患者术前MSCT未诊断出溃疡型,可能与本组部分患者未经充分的肠道准备,而致肠管扩张不良,浅表溃疡显示不佳有关。在今后的研究中,应尽可能做到充分的肠道准备,以提高对于早期溃疡型病变的检出率。
回顾国内外文献,PIL影像学分型略有差异,其原因可能是淋巴瘤存在较多不同病理类型,存在多种形态及影像表现。
1.弥漫浸润型:弥漫浸润型病灶更易出现“动脉瘤样扩张”征象,“动脉瘤样扩张”是PIL特征性的表现之一,其原因是肠壁固有肌层的自主神经被肿瘤破坏,导致肠道张力和顺应性减弱引起管壁增厚、管腔扩张,与梗阻性肠扩张不同,肠癌所致的肠梗阻以结肠脾区多见,肿瘤向肠腔内生长导致肠腔狭窄所致[11~13]。本组55例患者中26例出现“动脉瘤样扩张”,其中22例发生在弥漫浸润型,差异统计学意义(P<0.05),其中16例发生在小肠,是小肠淋巴瘤的特征性表现,与Mendelson等[9]报道相符。本组弥漫浸润型病灶中发生肠腔狭窄9例及肠梗阻4例,Herrmann等[14]考虑原因可能与病灶浸润肠壁肌层神经丛,导致肠壁运动减弱从而引起继发性肠梗阻。淋巴瘤在血管中心和血管壁的异型淋巴细胞浸润,导致供血血管的闭塞,同时肿瘤缺乏基质的支持,继而引起肿瘤的缺血坏死,从而引起穿孔[15,16]。本研究中55例病例中共出现4例肠穿孔,均发生在弥漫浸润型病灶中,但差异无统计学意义,可能与样本数较少有关。
2.结节肿块型:共14例(25.5%),肿块型11例,多发结节型3例,因多发结节型患者数较少,故在统计时与肿块型合并统计及讨论。本组所有患者均为DLBCL,14例患者中发生动脉瘤样扩张2例,肠腔狭窄2例,肠梗阻4例,肠套叠7例,肠穿孔0例,“夹心面包征”14例[17]。由于某种机械原因,近端肠管成为肠套叠起点,肠息肉、肿瘤和腹型紫癜的肠壁血肿等牵引肠壁而发生肠套叠,或当肠壁神经受侵犯引起蠕动异常时可并发肠套叠,Mendelson等[9]报道指出结节肿块型病灶更易出现肠套叠征象,本组14例结节肿块型患者中7例出现肠套叠征象,差异有统计学意义,与报道相符。Su等[18]研究认为发生于回盲部的淋巴瘤容易并发急性肠套叠及肠梗阻,可能与回盲瓣游离及小肠、大肠运动方式不同, 易引起回盲瓣套叠有关。
3.肠系膜型:共3例(5.5%),肠道淋巴瘤浸润肠系膜间隙导致系膜增厚,肠系膜血管及周围脂肪被肿大淋巴结包饶,产生典型的“夹心面包征”表现,本组3例患者中均出现此征象,增强后肿块中出现明显强化的肠系膜血管影,但血管管腔未见明显狭窄,这可能与淋巴瘤少有促结缔组织反应,肿块较柔软有关[19]。Mendelson等[9]认为肠系膜型是由于淋巴瘤浸润肠系膜淋巴结并直接蔓延至邻近小肠所致;而李坚等[10]认为肠系膜型是由于肠壁病灶向外侵犯浆膜并累及、包饶周围系膜血管所致。
4.混合型:2例(3.6%),出现动脉瘤样扩张1例,肠梗阻1例,肠套叠1例。由于本类型病例数太少,统计无太大意义,有待扩大样本量后进一步研究。
综上所述,PIBCL的MSCT表现有一定特征性,其特点:(1)病灶大体类型以弥漫浸润型为主,“动脉瘤样扩张”是弥漫浸润型病灶特征性表现。(2)肠系膜型主要表现肠系膜间隙巨大肿块,累及或不累及邻近肠管,“夹心面包征”是此类型的特征性表现。(3)PIBCL可并发肠腔狭窄、肠梗阻、肠套叠、肠穿孔等征象,除了肠套叠更易出现在结节肿块型病灶中外,其余并发症与病灶大体类型之间比较,差异无统计学意义。
