个体化医学营养治疗对交界性糖耐量异常孕妇糖脂代谢及妊娠结局的影响
2019-05-23陈亚玲贺全勤张大鹏
陈亚玲 贺全勤 张大鹏 王 想
河南省驻马店市中心医院(463000)
妊娠期糖尿病(GDM)是影响母婴健康及妊娠结局的常见妊娠期并发症[1]。虽然临床中部分孕妇尚未达到GDM诊断标准,但仍存在轻度糖耐量异常,国外将其称为交界性糖耐量受损(BGGI)。有研究证实BGGI仍可增加不良母婴结局发生风险,部分孕妇在产后6~12周甚至1年仍普遍存在糖脂代谢异常[2]。因此,给予BGGI孕妇同等重视非常必要,开展早期干预可能临床获益更大。2013年,美国糖尿病学会在既往医学营养治疗基础上提出了个体化医学营养治疗(IMNT)概念,已证明其利于改善GDM患者的妊娠结局[3]。但国内较少有研究涉及IMNT在BGGI孕妇中的应用研究,尤其是缺乏对孕期及产后糖脂代谢观察。本研究通过对BGGI孕妇开展IMNT干预,观察妊娠结局及妊娠期、产后糖脂代谢转归,为BGGI的干预及GDM的防治提供参考依据。
1 对象与方法
1.1 研究对象
选择2013年9月—2018年3月本院诊断为BGGI且建档定期接受产前检查的孕妇为研究对象。采用单盲随机对照研究。参照国内文献报道,BGGI发生率为8%~10%,未经特殊干预者分娩巨大儿发生率为12%[4],计算样本量为500,按脱落率10%计算,每组需纳入550例共计1100例,本研究计划纳入1200例。研究对象均知情且签署知情同意书,研究设计获本院伦理委员会审核通过。
1.2 诊断标准
BGGI诊断参照国际糖尿病与妊娠研究组建议新GDM 诊断标准[5]。孕妇首次产检(孕周<13周)时评价GDM高危因素,高危因素孕妇首次产检时行50g葡萄糖负荷试验(GCT),非高危孕妇妊娠24~28周时行 GCT;7.8~11.1mmol/L者行 OGTT,GCT≥11.1mmol/L者检测空腹血糖(FPG);FPG≥5.1mmol/L诊断为 GDM,FPG 在4.4~5.1 mmol/L者行OGTT。OGTT检查3项结果均正常诊断为BGGI,否则诊断为GDM。正常参考值:FPG<5.1mol/L,服糖后1h血糖<10.0mmol/L,服糖后2h血糖<8.5mol/L。
1.3 纳入及排除标准
纳入标准:①符合BGGI的诊断标准;②B超检查证实为单胎、活胎妊娠,且无明显胎儿畸形;③妇科检查等确认无其他严重产科并发症或内科合并症;④经产妇既往无巨大儿分娩史;⑤文化程度在小学以上。排除标准:①既往糖尿病史或GDM病史者;②合并高血压等慢性全身疾病史者(轻度哮喘除外);③合并严重心、脑、肝、肺、肾等重要脏器功能障碍或原发病者;④合并视听功能障碍、认知功能障碍、精神疾病及语言交流障碍等难以配合临床研究者。排除①孕中晚期复筛达到GDM诊断标准者;②建档后8周内未能严格遵循干预方案者;③足月(孕周≥37周)前胎儿死亡者;④未坚持产科门诊随访或失访无法统计数据者;⑤研究期间出现严重合并症或并发症需紧急救治者。
1.4 分组及营养干预
按随机数字表法分为观察组与对照组。对照组采取常规宣传教育干预,介绍应掌握的BGGI及GDM相关知识,鼓励孕妇少糖或低糖饮食,少食多餐,适当运动锻炼。观察组成立由产科医生、产后护士长、内分泌科医生及相关护理人员组成的BGGI宣教团队并建立微信群,在产科门诊及专门教育室开展教育。①营养评估:采用自制问卷调查孕妇的基础情况及饮食营养,统计连续3d的24h膳食条目,评价孕妇对饮食、运动及血糖监测等自我管理行为的认可度及依从性。根据问卷情况指导IMNT干预并动态调节干预方案。②健康教育:采用现场演示模具、PPT或视频等形式开展相关知识、膳食营养知识宣教,1个月内完成并每个月评估1次,及时补充或强化知识。③IMNT干预:根据参考文献[6],结合《中国糖尿病医学营养治疗指南》等计算孕期摄入能量及孕期体重增长,指导孕妇自查日总热量表,在确保膳食营养搭配合理情况下可根据个人喜好替换等热量食物。能量分配确保各大营养素功能配比合理。制定个体化运动方案,如出现先兆早产或流产、前置胎盘、胎儿宫内发育不全、心脏病等则避免运动,并注意预防低血糖。入组后至产后3个月全程开展IMNT,期间每4周门诊复诊1次,根据血糖自测表、膳食记录表及依从性,评价并反馈孕妇情况及问题,强化相应干预并调整、优化IMNT方案。不定期电话或微信随访,通知教育项目、访视信息等,并鼓励互相经验交流。
1.5 观察指标
①母婴妊娠结局,包括分娩孕周、孕期增重、剖宫产率、发展至GDM 率、妊娠期高血压疾病(PHD)、羊水过多或过少、贫血、胎膜早破及产后出血(PPH);②新生儿结局包括出生体重、1min Apgar评分、巨大儿、胎儿宫内发育迟缓(FGR)、大于胎龄儿(LGA)、新生儿黄疸、新生儿低血糖、住新生儿重症监护室(NICU);③首次孕检(基础值)及临产前、产后12周,测定FPG、2hPG、糖化血红蛋白(HbAlc)、血清总胆固醇(TC)、甘油三酯(TG)、高密度脂蛋白胆固醇(HDL-C)、低密度脂蛋白胆固醇(LDL-C)水平。
1.6 统计学分析
采用SPSS19.0统计学软件分析,计量资料以(珚x±s)表示,符合正态分布的方差齐性计量资料比较经t检验,组间(组内)两两比较经独立(配对)样本t检验,否则经秩和检验;计数资料以(%)表示,比较经χ2检验。P<0.05为差异有统计学意义。
2 结果
2.1 两组基线资料分析
两组共计划纳入1200例。观察组与对照组各20例(2例院外分娩、4例未能严格执行干预方案、14例失访)、31例(1例院外分娩失访、7例未能严格执行干预方案、23例失访)剔除或脱落,失访率3.3%、5.2%(共计4.3%)。最终观察组纳入580例,对照组纳入569例,两组基线资料比较无差异(P>0.05)。见表1。

表1 两组基线资料比较
2.2 两组妊娠结局比较
观察组孕期增重、剖宫产率、发展为GDM率低于对照组(P<0.05),PHD、羊水异常、贫血、胎膜早破、产后出血率与对照组无差异(P>0.05)。见表2。
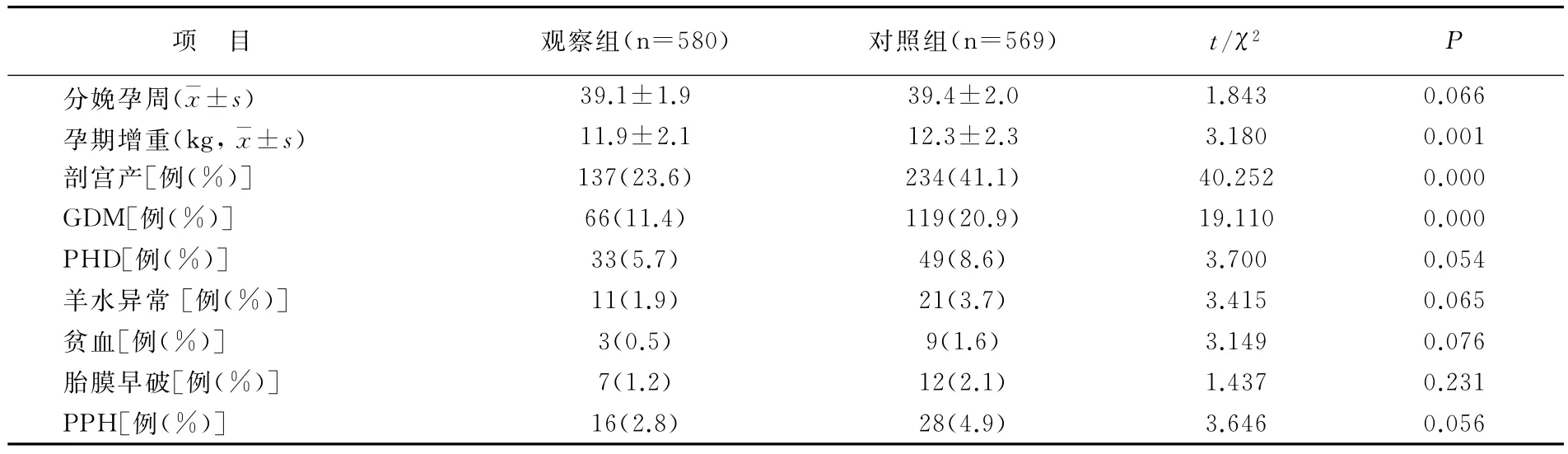
表2 两组妊娠结局比较
2.3 两组新生儿结局比较
观察组新生儿出生体重及巨大儿发生率均低于对照组(P<0.05);FGR、新生儿黄疸、新生儿低血糖、住NICU、LGA发生率与对照组比较无差异(P>0.05)。见表3。
2.4 两组干预前后糖代谢指标比较
两组糖脂代谢指标基线值比较无差异(P>0.05);临产时,观察组 HDL-C 明显升高,FPG、2hPG、HbALc、TC、TG、LDL-C 明显降低 (P <0.05),对照组变化不明显(P>0.05);产后12周,两组各项指标均较基线值显著改善(P<0.05);临产前及产后12周,观察组的各项指标改善幅度优于对照组(P<0.05)。见表4。
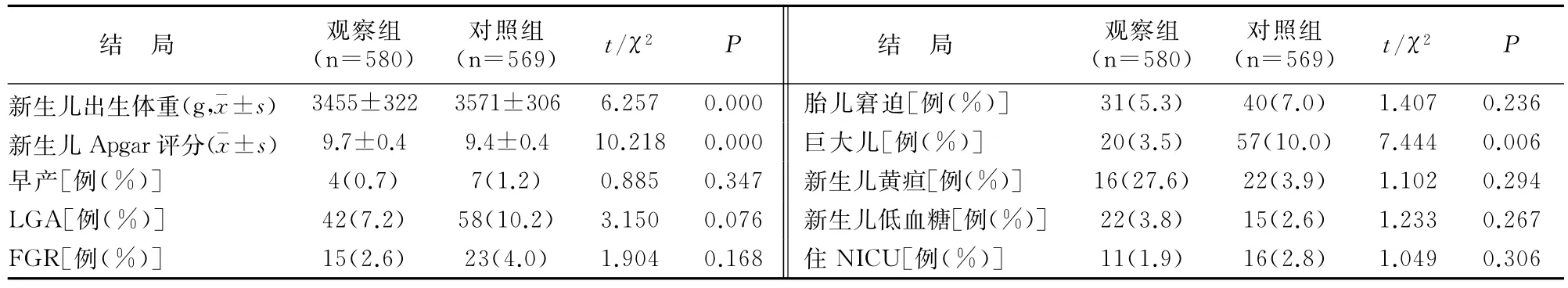
表3 两组新生儿结局比较

表4 两组干预前后糖代谢指标比较(±s)
3 讨论
妊娠早期GDM筛查并规范干预,能够有效减少母婴并发症及不良妊娠结局发生风险,但GDM孕妇的分娩巨大儿、LGA等发生率仍较高[7]。相关研究发现,糖脂代谢水平与GDM相关的母婴并发症、新生儿体质量等有显著相关性,尤其是脂代谢是独立于孕前BMI、孕期增重而影响GDM孕妇妊娠结局的高危因素,且并非仅局限于GDM孕妇[8]。国外相关报道显示,与GCT阴性比较,BGGI未干预孕妇分娩巨大儿、剖宫产等不良妊娠结局发生风险更高,而MNT干预可使其巨大儿、LGA等发生风险降低至接近GCT阴性妇女水平,但对剖宫产率及糖脂代谢的影响仍不明确[9-10]。胡峥等[11]研究显示,BGGI孕妇除TG低于GDM患者外,其它糖脂代谢指标与GDM患者并无明显差异,甚至在BGGI组中显示TG是新生儿体重的独立影响因素。因此,对尚未达到GDM诊断标准的BGGI孕妇也应予以同等重视。但国内对BGGI的孕期干预重视度不足,甚至对是否需要开展MNT均未形成统一标准,对孕期及产后糖脂代谢指标的监测及随访更是鲜少涉及。
相关调查研究显示,95%的BGGI孕妇认为有必要加强妊娠期GDM筛查并改变生活方式,82%的孕妇计划调整饮食、运动,这为BGGI妊娠期干预提供了基础[12]。既往观点认为,对于轻度糖代谢紊乱的BGGI孕妇,饮食控制可能增加FGR发生风险。传统的健康教育指导方式往往不够规范,膳食营养不均衡可能适得其反,不利于胎儿生长发育。国外学者认为,针对孕妇具体情况制定个性化饮食、运动干预,能够确保孕期增重合理,同时维持母婴健康状态,并未增加FGR发生风险;相反不予干预反而会导致胎儿生长不匀称或不良妊娠结局[13]。IMNT是在传统MNT基础上改良措施,强调GDM的预防性教育、强化患者自我管理能力及积极治疗意识,也是维持母胎健康的重要非药物性干预措施。该措施以营养评估为基础,注重疾病知识及膳食营养等健康教育,针对患者情况制定并实施IMNT方案,全程监测和评估实施效果动态调整,为患者提供持续的孕期甚至产后管理,实现低成本、高效益干预和健康维持[3]。
本研究对BGGI孕妇开展IMNT干预后,孕期体重增长显著低于对照组,两组均较接近IOM推荐标准。提示大部分BGGI孕妇在当前临床饮食干预情况下可有效控制孕期体重增长。两组分娩孕周差异不大,但观察组剖宫产率低于对照组,虽然PHD、羊水过多(过少)、贫血、胎膜早破、PPH等发生率与对照组未见差异,但有降低趋势。表明IMNT能有效改善BGGI孕妇的妊娠结局,降低剖宫产率。进一步分析显示,观察组发展为GDM比例低于对照组,提示IMNT能够降低BGGI患者的GDM发生风险,监控糖代谢异常仍是临床管理重点。观察组新生儿体重低于对照组,Apgar评分升高,巨大儿发生率低于对照组。付长华等[14]研究亦显示,与未干预的BGGI孕妇比较,饮食控制能够显著降低剖宫产率、产后出血率、巨大儿发生率,胎儿宫内窘迫、FGR及新生儿窒息率均低。而本研究中FGR、胎儿窘迫、LGA、新生儿黄疸、新生儿低血糖及住NICU率方面与未干预组未见差异,可能与样本量及医疗水平差异有关。由此可见,对BGGI孕妇开展IMNT非常必要,能够在一定程度上降低母婴不良妊娠结局发生风险,尤其是对巨大儿发生率及剖宫产率的控制具有积极意义。
美国糖尿病预防项目研究显示,生活方式干预能够使GDM孕妇产后糖尿病发生风险降低50%以上[15]。程静等[16]研究显示,孕期及产后膳食干预是产后3个月糖代谢异常的保护因素。吴红花等[17]随访显示,妊娠期糖代谢异常孕妇在产后1年内体重、BMI、腰臀比等指标可逐步下降,但仍有5.5%的患者可发生IFG,28.8%的产妇发生IGT,且随着随访时间延长,产后糖代谢异常发生风险呈增高趋势。表明单纯体重下降并不能完全解释患者产后近、远期糖代谢异常,同时也提示产后近期糖代谢异常并非因为产后时间尚短、短期内难以充分控制饮食及运动量较小等因素所致,而是由于自身可能存在一系列病理生理改变所致。胡峥等[18]研究显示,BGGI孕妇在接受MNT干预后,巨大儿发生率较非干预组明显降低,产后1d及6周时FPG、2hPG及HbAlc水平均较干预前及非干预组明显降低,认为MNT能够促进BGGI孕妇产后血糖转归,改善母婴结局。但因对孕产妇的糖代谢转归随访时间较短,且缺乏对脂代谢指标的随访观察。本研究随访至产后12周,干预组孕妇在临产时血糖三项指标明显下降,而对照组并无明显降低。同时观察组的TC、TG、LDL-C明显降低,HDL-C明显回升,而对照组TC、LDL-C不降反升;糖脂代谢指标改善优于对照组。葛艳红等[19]对GDM孕产妇的IMNT干预及随访结果亦显示,IMNT能够降低剖宫产、巨大儿等母婴不良结局发生风险,且产时、产后3个月糖脂代谢指标均较非干预组明显改善,这与本研究结论相符。证实IMNT有利于改善BGGI患者的孕期糖脂代谢状态,且对产后糖脂代谢转归也具有积极作用,可能是由于IMNT的实施有利于促进孕产妇掌握膳食营养知识,改善其膳食营养行为及生活习惯,更有利于远期糖脂代谢的恢复。但本研究中两组产后12周时脂代谢指标多未恢复正常水平,缺乏更远期(产后1~2年)的糖脂代谢指标随访。
综上所述,对BGGI孕妇应用IMNT可明显改善母婴妊娠结局,尤其是可降低剖宫产率、巨大儿发生率,并促进孕期及产后近期糖脂代谢改善,但对远期糖脂代谢转归的影响还有待进一步随访观察,IMNT是否增加FGR发生风险仍需更多证据支持。
