重型颅脑损伤非手术区迟发血肿患者不良预后的危险因素分析
2019-05-21朱京萍唐志红
李 敏,朱京萍,唐志红
创伤性颅脑损伤是中青年永久性残障、甚至死亡的重要因素,尤其是重型颅内损伤患者,多伴不同程度脑肿胀、急性颅内高压等。目前手术解除颅内高压,缓解脑肿胀是主要治疗手段,但即使给予积极治疗,仅约74%患者术后可恢复正常[1-2]。而术后迟发血肿不仅加重病情、增加救治难度,而且无论手术区域或非手术区迟发血肿,均可导致脑组织损伤,需要二次手术,严重者危及患者生命[3]。既往针对此类患者术后迟发血肿及不良预后的危险因素报道较多[4],但对于术后非手术区迟发血肿患者预后的相关研究较少。鉴于此,本研究回顾性分析重型颅脑损伤后非手术区迟发血肿患者不良预后的危险因素,为此类患者的临床治疗提供参考。
1 资料与方法
1.1 病例资料 选择医院2015年12月~2018年1月收治的重型颅脑损伤手术患者为研究对象,纳入标准:有明确头颅外伤史、颅脑损伤至入院时长<24 h、术后头颅CT检查确诊非手术区迟发血肿、临床资料完整;排除亚急性或慢性颅内血肿、自发性颅内出血、颅内肿瘤所致的颅内出血及术后未复查头颅CT患者。
共纳入符合条件患者36例,用改良mRS评分对患者预后进行评分,13例纳入预后不良组(改良mRS评分≥3分),23例纳入预后良好组(改良mRS评分<3分)。预后不良组中,男9例,女4例;致伤因素:交通事故8例,高坠3例,摔伤1例,打击伤1例;血肿位置:硬膜下血肿(SDH)5例,硬膜外血肿(EDH)3例, 脑内血肿 (ICH)2例,SDH+ICH 1例,SDH+EDH 1例,SDH+EDH+ICH 1例。预后良好组中,男20例,女3例;致伤因素:交通事故14例,高坠5例,摔伤2例,打击伤2例;血肿位置:SDH 9例,EDH 6 例,ICH 4 例,SDH+ICH 2 例,SDH+EDH 1例,SDH+EDH+ICH 1例。两组性别、致伤因素等一般资料比较无显著差异(P>0.05)。所有患者均严格参照《重型颅脑损伤救治规范》进行积极治疗[5]。
1.2 资料收集 查阅患者临床病历,统计以下指标:一般基线资料(年龄、性别)、入院时临床症状及体征[瞳孔改变(瞳孔对光反射迟钝甚至无反应、双侧瞳孔不等大、瞳孔散大)、持续昏迷、Babinski征、格拉斯哥昏迷(GCS)评分]、颅脑受损情况[是否合并脑挫伤、颅骨骨折(不包括单纯性颅底骨折)、蛛网膜下腔出血(SAH)、脑疝、术前及术后中线偏移情况(室间孔水平中线偏移>1 cm)、术前及术后基底池受压情况(基底池、鞍上池或环池中任意脑池受压,即可判定为基底池受压)、血肿量(术前末次头颅CT血肿量)]、手术情况[颅脑受损至手术开始时间、手术时间(手术时长)、术中是否去骨瓣]、入院时血压[收缩压(SBP)、舒张压(DBP)]、术前及术后第 1 d 的实验室检查指标[白细胞计数、血小板计数、前白蛋白(PA)、空腹血糖(FBG)、纤维蛋白原(Fib)、凝血酶还原时间(PT)、活化部分凝血活酶时间(APTT)、血浆凝血酶时间(TT)]、术后血肿情况[非手术区迟发血肿量、是否合并手术区域迟发血肿及血肿量(血肿量均为术后首次头颅CT时应用3D-Slicer软件法测得)、非手术区及手术区域迟发血肿时间(手术开始至术后首次发现术后非手术区或手术区域迟发血肿时长)]、二次手术、术后并发脑梗死(术后至出院期间头颅CT提示脑梗死)等。
1.3 统计学方法 应用SPSS20.0统计软件分析,计数资料以[n(%)]表示,行χ2检验或Fisher精确概率法检验,计量数据以±s表示,行t检验;多因素分析采用Logistic回归分析,P<0.05为差异有统计学意义。
2 结果
2.1 预后不良的单因素分析 预后不良组FBG水平高于预后良好组,手术时间长于预后良好组,术后非手术区迟发血肿量大于预后良好组,术中去骨瓣、术后中线偏移、术后基底池受压及合并手术区迟发血肿比例高于预后良好组(P<0.05,表1)。

表1 预后不良的单因素分析
2.2 预后不良的多因素Logistic回归分析 术中去骨瓣、FBG、术后非手术区迟发血肿量大、术后中线偏移>1 cm、术后基底池受压均为重型颅脑损伤后非手术区迟发血肿患者预后不良的独立影响因素(P< 0.05,表 2)。
3 讨论
以往对外伤性术区迟发性颅内血肿(DTICH)的研究较多[6],但对非手术区迟发血肿的临床研究尚较少,且多为单一研究术后迟发血肿或预后不良的危险因素,未进一步区分迟发血肿发生部位[7-8]。鉴于此,本研究将重型颅脑损伤后非手术区域迟发血肿患者作为研究对象,并分析其预后不良的危险因素。结果显示,术中去骨瓣、FBG、术后非手术区迟发血肿量、术后中线偏移>1 cm、术后基底池受压均为重型颅脑损伤后非手术区迟发血肿患者预后不良的独立影响因素。其中开颅去骨瓣是开颅血肿清除术中常用的治疗手段,但既往有报道指出,开颅去骨瓣虽能有效缓解颅内压过高,但亦可能加重局部脑水肿、骨窗区脑疝等并发症,使颅内感染、脑积水等风险升高。且术中去骨瓣大小也在一定程度上影响并发症发生风险,但当前仍未见开颅去骨瓣的应用标准,甚至有研究认为,对原发性或继发性脑干受损、双瞳孔散大固定、昏迷严重患者,不建议开展去骨瓣减压术[9-10]。因此,临床在严格控制骨瓣减压术适应证、禁忌证时,术后监护观察也尤为重要。在密切观察患者生命体征的同时,还应合理应用甘露醇,若骨瓣减压术后皮瓣塌陷、颅内压不高,则应慎重考虑是否必须给予脱水药。
FBG高之所以是重型颅脑损伤后非手术区迟发血肿患者预后不良的独立影响因素,分析或与高血糖可诱导脑组织酸中毒有关,而脑组织酸中毒可引发脑水肿,干扰大脑细胞能量代谢,导致预后不良[11]。故于重型颅脑损伤术后非手术区域迟发血肿患者,还需严格控制血糖,避免血糖过高增加不良预后风险。同时,术后非手术区迟发血肿量越大,其所引起的占位效应也更明显,患者不仅承受再次手术风险,继发性颅脑损伤也越严重,如颅内高压、脑水肿等。因此,于此类患者,还应严密监测术后血肿量,权衡二次手术利弊,一般除却极少数血肿量小不影响神经功能患者,其余皆应及时再次开颅清除血肿,减轻继发性颅脑损伤[12]。而术后中线偏移>1 cm、术后基底池受压均提示颅内压增高,脑组织局部肿胀,是导致正常脑组织受压,并影响其血氧供应的重要因素,甚至可引发重型颅脑受损级联反应,造成难以逆转的神经功能受损。且中线偏移还可累及下丘脑垂体,增加重型颅脑损伤术后非手术区迟发性颅内血肿患者预后不良风险[13-14]。
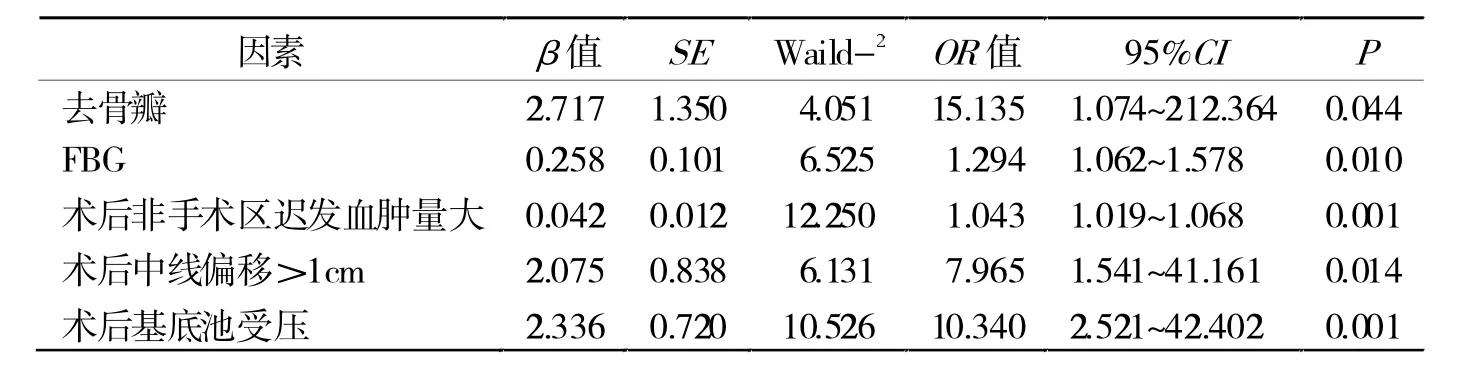
表2 预后不良多因素Logistic回归分析
综上所述,在重型颅脑损伤后非手术区迟发血肿患者,应重视术中去骨瓣、FBG、术后中线偏移>1 cm、术后基底池受压等影响因素,积极做好针对性预防干预措施,以降低患者预后不良风险。
