人循环血免疫指数模型在结直肠癌预后的预测价值分析
2019-03-13贺文涛
贺文涛
结直肠癌是常见的高度恶性的消化道肿瘤之一,其发病率近年仍然呈逐渐上升趋势,是导致患者病死的重要原因之一[1]。近年来,尽管恶性肿瘤手术、放化疗等治疗取得了较大进展,但针对结直肠癌患者预后的5年生存率及远处转移率结果依然欠佳。目前有关深入研究人结直肠癌预后的相关因素,寻找适宜的预后指标或标记物及时发现预后不良高危患者,是目前研究的热点与难点。越来越多的证据表明,循环免疫炎性反应的改变与机体恶性肿瘤的发生、发展关系密切,而且许多循环血免疫指数模型可用于提示预后,如格拉斯评分、C反应蛋白等[2]。近年来研究发现,中性粒细胞/淋巴细胞比值(NLR)及血小板/淋巴细胞比值(PLR)这一新免疫指数模型(IIM)对胃癌、肝癌和肺癌等多种癌症的预后评估有重要指导意义,但NLR联合PLR模型在人结直肠癌中的研究鲜有报道[3]。本研究旨在探讨建立新免疫模型,分析结直肠癌患者术前水平与临床病理特征及其预后的关系,为预测和个体化治疗提供进一步的参考依据。
1 资料与方法
1.1 一般资料 ①纳入标准:均为初次接受肿瘤根治性切除手术;术后病理确诊为结直肠癌,且根据AJCC第7版TNM分期标准;术前均未行新辅助放化疗。②排除标准:围手术期发生感染者;未按医嘱进行系统治疗者;伴免疫系统疾病如溃疡性结肠炎、血液病等;合并其他类型肿瘤;伴其他严重疾病且是随访期间直接致死原因者。根据以上标准,2010年1月-2013年1月期间,于本医院收治手术切除并经病理证实的125例结直肠癌手术患者纳入研究。其中男88例,女37例,患者年龄35~70岁,中位年龄51岁,直肠癌75例,结肠癌50例。所有患者均在本院完成病理诊断及手术治疗。本研究资料收集均经医院伦理委员会通过,患者或其家属签署知情同意书。
1.2 方法
1.2.1 NLR-PLR循环血免疫指数模型建立 收集患者治疗前的循环中性粒细胞、淋巴细胞及血小板检查资料,并依据结果计算循环血免疫指数模型:NLR=中性粒细胞/淋巴细胞,PLR=血小板/淋巴细胞。同时,患者的年龄、性别、肿瘤部位、分化程度和TNM分期等临床资料均依据患者病程记录和病理报告进行收集。
1.2.2 随访计划 通过患者复诊、电话以及信件的方式进行随访,术后1年内每2个月随访1次,超过1年后每3个月随访1次。随访截至2018年1月,本组随访率为88%,中位随访时间为43个月。研究的主要终点为疾病进展时间(PFS)和总生存时间(OS)。PFS定义为从手术之日至第1次出现局部或者区域复发转移、随访终止或死亡时间。OS定义为从手术之日至出现任何原因引起的死亡或随访终止时间。
1.3 统计学方法 应用SPSS 19.0统计学软件、采用受试者工作曲线(ROC)计算循环血免疫指数模型预测结直肠癌患者5年生存期的最佳截点,并将患者分为高比值组和低比值组。采用线性相关分析两指标的联系。采用Pearson χ2检验或Fisher精确概率法对两组患者的临床病理特征进行比较。采用Kaplan-Meier曲线和log-rank检验进行生存分析。同时运用Cox回归模型进行单因素及多因素预后分析。P<0.05表示差异具有统计学意义。
2 结 果
2.1 NLR-PLR临界值的确定及分组 ROC曲线采用NLR及PLR预测本组结直肠癌患者5年总生存期的曲线下面积(AUC)分别为为0.711和0.635。根据Yiden指数计算,获得截点值(Cut-off value)分别为2.34和183。据此截点值,可分为高比值组及低比值组。同时,线性相关分析提示NLR及PLR密切联系(r2=0.4587,P<0.001),见图1。
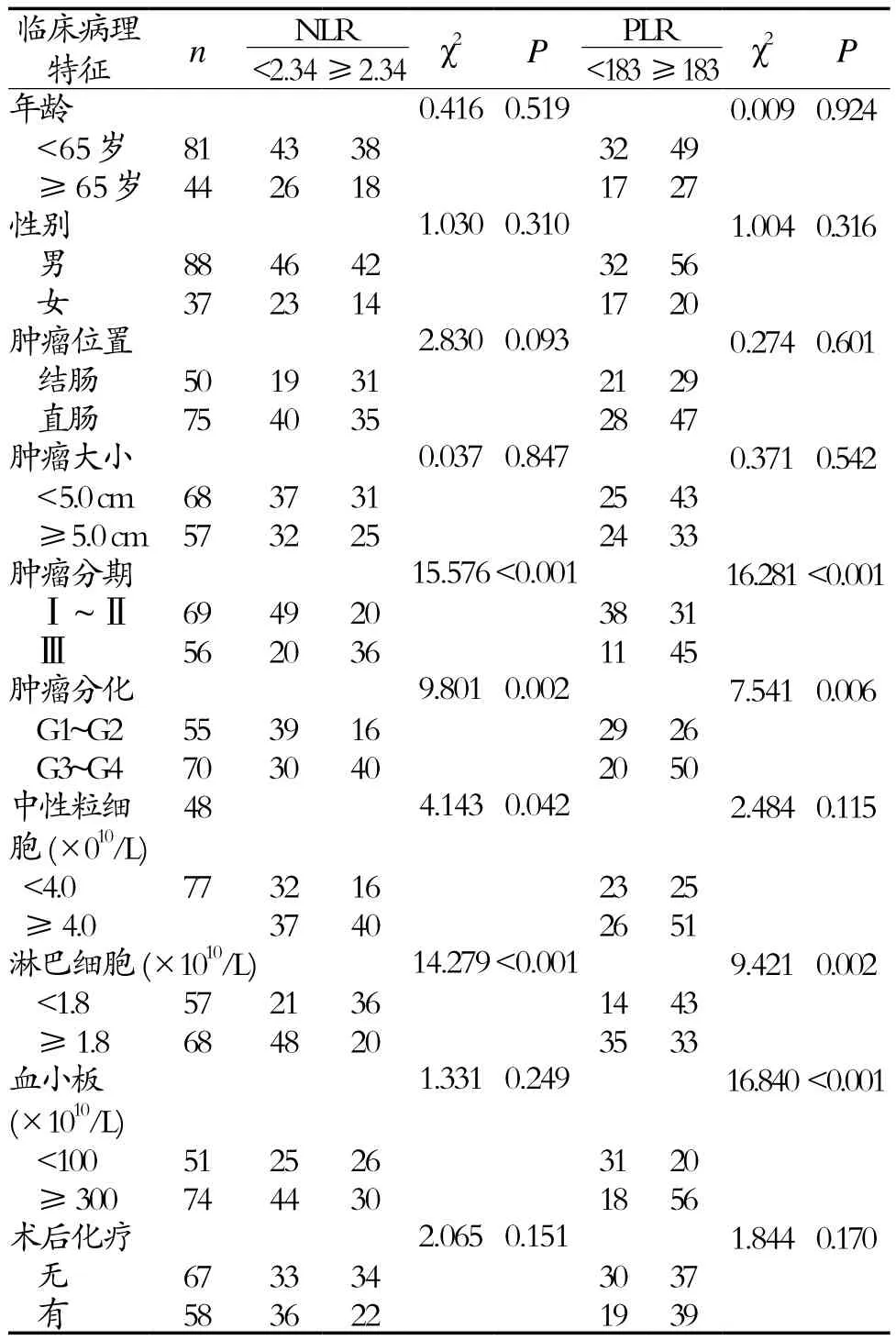
表1 NLR及PLR比值与结直肠癌患者临床病理特征的比较(例)
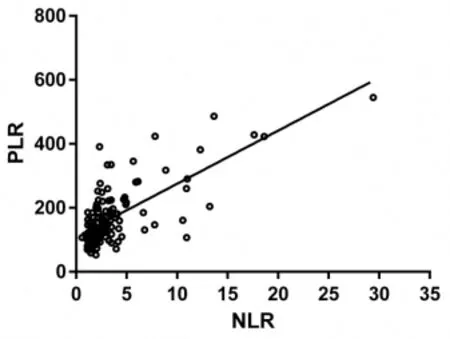
图1 线性相关分析NLR与PLR密切相关(Y=16.60×X+109.3)
2.2 NLR-PLR与结直肠癌患者临床病理特征的关系 分析显示:NLR及PLR比值与结直肠癌患者的肿瘤分期、分化程度及淋巴细胞计数密切相关(P<0.05),而与年龄、性别、肿瘤位置及大小、术后化疗等无关(P>0.05),见表1。同时,中性粒细胞只与NLR密切相关(P<0.05),而血小板只与PLR密切相关(P<0.05)。
2.3 Kaplan-Meier预后生存分析 125例结直肠癌患者随访其中失访12例(其中包括非肿瘤相关死亡病例)。其中高NLR组患者RFS(HR=2.034 95% CI 1.711~4.025) 和OS(HR=2.272 95% CI 1.639~4.119)均明显低于低比值组(Log-rank P<0.05);同时,高PLR组显示RFS(HR=1.824 95% CI 1.025~3.524) 和OS(HR=2.113 95% CI 1.249~3.912)均明显低于低比值组(Log-rank P<0.05),见图2。
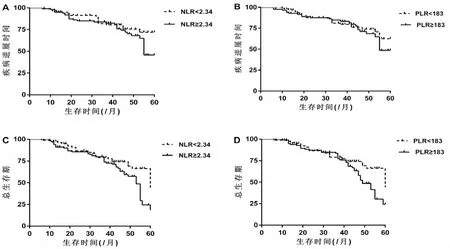
图2 结直肠癌患者生存曲线分析
2.4 NLR/PLR影响结直肠癌患者的Cox因素分析 单因素Cox回归分析结果显示,肿瘤分期、分化程度、淋巴细胞、术后化疗及免疫指数NLR/PLR均与结直肠癌患者术后RFS和OS密切相关(均P<0.05),中性粒细胞仅与OS有关(均P<0.05)。患者年龄、性别、肿瘤位置及大小、血小板与RFS及OS均无关(P>0.05)。将上述预后相关因素进行多因素Cox回归分析,显示肿瘤分期、术后化疗及NLR/PLR指数均为影响结直肠癌患者术后RFS和OS的独立危险因素(均P<0.05),见表2。
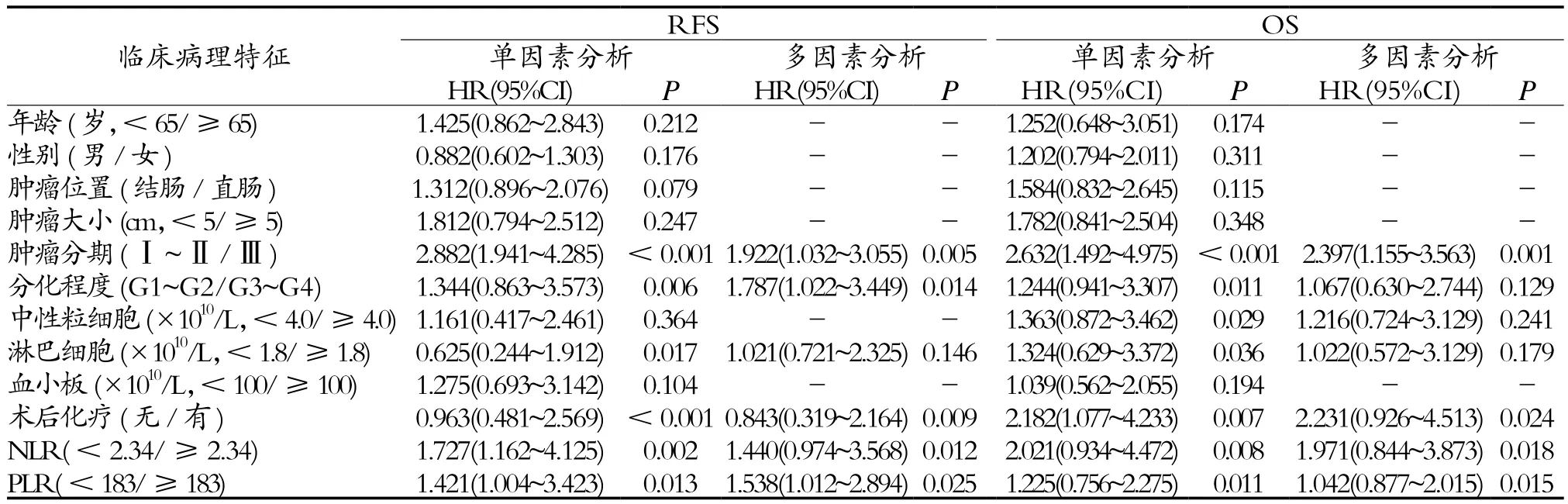
表2 影响结直肠癌患者RFS和OS的Cox模型回归分析
3 讨 论
近年来,对于结直肠癌的免疫炎性发病机制的研究已经取得了较大进展,但要阐明其预后的生存指标仍然不容乐观,而分析肿瘤炎症反应导致的系统性免疫细胞水平变化是预测其预后生存机制的重要途径之一[4]。因此,代表炎症反应和机体免疫状态的循环标记物被认为是预测结直肠癌患者治疗效果和预后的潜在指标。
本研究运用ROC曲线,取2.34和183分别作为NLR/PLR的最佳截点,并发现高比值NLR/PLR是影响结直肠癌患者预后的独立危险因素。目前,上述规律的发生机制尚未证实,一般认为,恶性肿瘤的发生起点在于感染或炎症反应,此类感染或炎症均可引起NLR/PLR等水平的升高。本实验结果其升高为淋巴细胞相对减少或中性粒细胞/血小板相对增多的结果[5]。中性粒细胞是主要的炎性细胞.,与肿瘤发生发展存在相互促进效应。一方面,肿瘤细胞可释放粒细胞集落刺激因子(G-CSF)、IL-1、TNF等细胞因子促进中性粒细胞大量增殖;另一方面,中性粒细胞可通过释放氧自由基(ROS)等炎性介质,激活核因子NF-kB,促进肿瘤微环境的形成;中性粒细胞还能分泌血管内皮生长因子(VEGF),其在促进肿瘤血管形成和远处转移中发挥着重要作用。此外,中性粒细胞中的中性粒弹性蛋白酶可降解弹性蛋白,也能水解其它的基质蛋白,从而促进肿瘤细胞浸润。
研究也发现,肿瘤组织中大量淋巴细胞浸润是提示预后较好的一个指标[6]。同时,血小板也是肿瘤相关的全身炎症反应指标,尤其是晚期肿瘤患者常伴血小板增多。血小板分泌PF4、TGF-β、VEGF等生长因子,刺激肿瘤分化,从而促进肿瘤的增殖。恶性肿瘤引起全身炎症反应,持续的炎症状态又建立了恶性肿瘤进展的微环境,形成一种恶性循环。因此,治疗前外周血中高NLR/PLR反映了患者较重的全身炎性反应和较差的抗肿瘤免疫功能,是预后不良的标志。本研究还通过多因素预后分析显示,高比值NLR/PLR是影响结直肠癌患者预后的独立高危因素。其升高可能预示着肿瘤细胞浸润较深,对于手术医生提前预估手术情况和病灶切除范围、判断能否达到根治水准有很大帮助。
虽然阐明了NLR/PLR免疫模型对肿瘤预后具有预测价值,但单一指标的敏感性和特异性不高,需多指标联合分析有助于提高预测的准确性。此外,本研究是一项单中心、随机的回顾性分析,存在一定的取样误差。综上所述,NLR/PLR对结直肠癌患者预后的评估有重要指导价值,但其机制等仍有待进一步研究。
