胰岛素治疗与2型糖尿病患者视网膜病变的关系
2019-03-12黄娜娜于婷婷唐与晓陈述林
苏 娇,黄娜娜,于婷婷,孙 英,唐与晓,陈述林
作者单位:1(266000)中国山东省青岛市,青岛大学医学部;2(276000)中国山东省临沂市中心医院内分泌科;3(264000)中国山东省烟台市,青岛大学附属烟台毓璜顶医院内分泌科
0 引言
糖尿病视网膜病变是糖尿病最常见也是最严重的微血管并发症,是当今世界20~65岁人群致盲的主要原因[1],其具体发病机制尚不明确。既往研究发现,年龄、病程、血压、血脂、血糖水平以及降糖、降压、调脂药物的应用是糖尿病眼部并发症发生和发展的相关因素[2]。然而大量临床资料表明,在严格控制血糖、血脂、血压等代谢指标的前提下,糖尿病视网膜病变的发生和发展并无明显改善,提示糖尿病视网膜的发病存在其他促进因素,临床需要更加敏感的预测指标以及更加有效的预防手段。胰岛素是由胰岛β细胞分泌,是机体内唯一降低血糖的激素。既往国内外研究显示,胰岛素可以通过多种途径促进糖尿病视网膜病变的发生和发展,而部分研究则认为使用胰岛素可以控制血糖水平、维持血糖平稳,从而对糖尿病视网膜病变起到保护作用。胰岛素制剂自问世以来,其降糖作用得到广泛肯定,同时胰岛素使用引起的局部过敏反应、皮下脂肪萎缩、水肿、肥胖及增加肿瘤发病率等副作用也得到广泛重视,而关于其对糖尿病眼部病变的影响观点不一。本研究旨在通过对临床资料的回顾性分析以探讨不同用药对糖尿病视网膜病变的影响及胰岛素与糖尿病视网膜病变的相关关系。

表1 不同用药组间一般资料情况
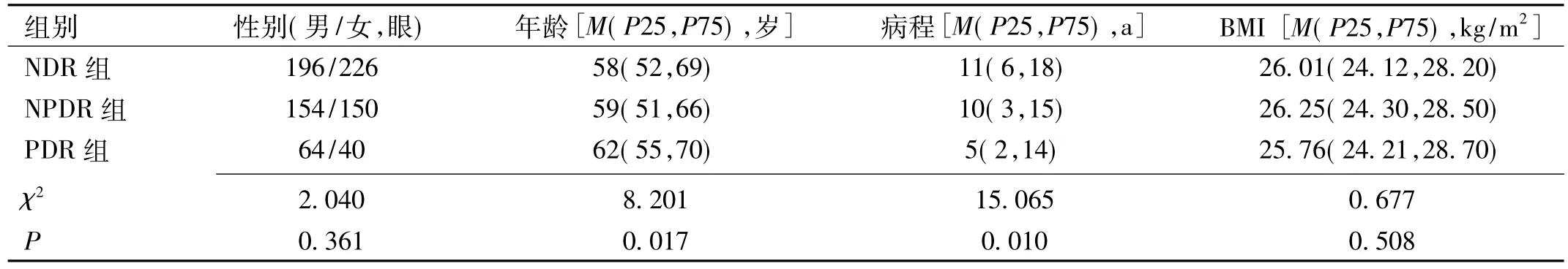
表2 不同视网膜病变组间一般资料情况
1 对象和方法
1.1 对象 收集2016-06/2018-01于我院内分泌科住院的2型糖尿病患者415例830眼进行回顾性分析,其中男207例414眼,女208例416眼,平均年龄59.96±11.78岁。根据用药情况分为六组,分别为1组(未治疗组)、2组(单用二甲双胍组)、3组(单用胰岛素组)、4组(胰岛素联合二甲双胍组)、5组(二甲双胍联合促泌剂组)、6组(胰岛素联合二甲双胍和促泌剂组),不同用药组间比较,年龄、血压、糖化血红蛋白(HbA1c)水平差异无统计学意义(P>0.05),具有可比性(表1)。所有患者均于我院眼科行散瞳后眼底镜检查,眼底镜结果异常或无法明确的患者进一步行荧光素眼底造影检查,然后根据眼底造影结果将患者分为三组:单纯糖尿病组(NDR)、非增殖期视网膜病变组(non proliferative diabetic retinopathy,NPDR)和增殖期视网膜病变组(proliferative diabetic retinopathy,PDR);各组间性别、体质量指数(body mass index,BMI)、HbA1c、空腹血糖差异无统计学意义(P>0.05),具有可比性;与NDR组比较,NPDR和PDR组患者年龄大、病程短(P<0.05,表2)。本研究经本院医学伦理委员会批准,所有患者同意并签署知情同意书。
1.1.1 纳入标准 2型糖尿病诊断均符合中华医学会糖尿病学会(2013标准)[3];年龄 35~75 岁;病程 5~20a;肝肾功能正常、无其他严重器质性疾病和糖尿病急性并发症者。
1.1.2 排除标准 2型糖尿病合并严重并发症、肝肾功能不全及特殊类型糖尿病患者;各种感染、恶性肿瘤病史及其他内分泌疾病患者;妊娠、哺乳期妇女;眼底检查图像模糊而不能确诊者,合并白内障、青光眼影响眼底观察的其他眼部疾病;严重糖尿病视网膜病变致失明者。
1.1.3 视网膜病变分级标准 采用2002年糖尿病视网膜病变国际临床分类法进行分级[4]:(1)轻度NPDR:仅有微动脉瘤;(2)中度NPDR:比仅有微动脉瘤重,但比重者轻;(3)重度NPDR:有以下任一:4个象限每个都有20处以上的视网膜内出血;2个象限以上有确定的静脉串珠样改变;1个象限以上有明显的视网膜内微血管异常,无增殖性视网膜病变体征;(4)PDR:以下一种或更多:新生血管、玻璃体积血、视网膜前出血。
1.2 方法 测量患者血压、体质量、身高、腰围、臀围、计算BMI。禁食12h,禁饮8h,抽取空腹静脉血,测量空腹血糖(FPG)、HbA1c、空腹 C 肽等。
统计学分析:采用SPSS17.0软件进行统计学分析。定性资料的组间比较采用χ2检验,定量资料符合正态分组的组间比较采用单因素方差分析,以均数±标准差(珋x±s)表示,不符合正态分布的组间比较采用Kruskal-Walls H检验和Mann-Whitney U检验,以中位数和四分位数[M,(P25,P75)]表示。连续变量之间的相关关系采用Spearman相关检验。以P<0.05为差异有统计学意义。
2 结果
2.1 不同用药组与患者视网膜病变程度的关系 不同用药组间患者视网膜病变程度不同,差异有统计学意义(χ2=91.861,P<0.01,表 3),其中五组接受不同药物治疗组内患有DR例数由多到少分别为:3组(单用胰岛素组)、5组(二甲双胍联合促泌剂组)、6组(胰岛素联合二甲双胍和促泌剂组)、2组(单用二甲双胍组)、4组(胰岛素联合二甲双胍组)。

表3 不同用药与糖尿病视网膜病变的关系
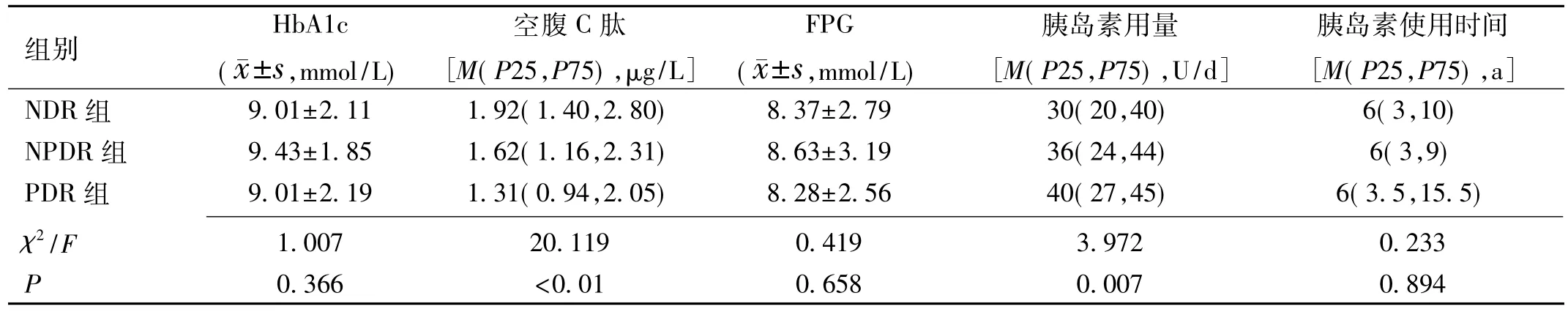
表4 不同视网膜病变组间血糖和胰岛素使用情况分析
2.2 不同视网膜病变组间血糖和胰岛素使用情况 各组患者间HbA1c和FPG差异无统计学意义(P>0.05),而空腹C肽、胰岛素用量比较,差异有统计学意义(P<0.05,表4)。与NDR组比较,NPDR和PDR组病程患者空腹C肽水平低、胰岛素用量多,且PDR组胰岛素用量高于NPDR组,而三组间胰岛素使用时间差异无统计学意义(P>0.05)。
2.3 ROC曲线 胰岛素用量的曲线下面积为0.573,95%CI为0.477~0.663;胰岛素使用时间的曲线下面积为0.532,95%CI为 0.440~0.623,胰岛素用量 cut-off值为37.5U/d,使用时间 cut-off值为 4.5a。
2.4 胰岛素用量与视网膜病变程度的关系 使用胰岛素的患者中,部分自行间断使用胰岛素,故予以剔除。以胰岛素用量37.5U/d为界,分为两组,A组为胰岛素用量<37.5U/d(115例230眼),B组为胰岛素用量>37.5U/d(60例120眼)。通过Mann-Whitney U检验,两组间患者的年龄(Z=-0.206,P=0.837)、病程(Z=-1.289,P=0.197)、血压(Z=-0.285,P=0.776)、HbA1c(Z=-1.121,P=0.262)比较,差异无统计学意义(P>0.05),提示两组间有可比性。A组眼底正常者87例174眼(75.7%),视网膜病变者28例56眼(24.3%);B组眼底正常者36例72眼(60.0%),视网膜病变者24例48眼(40%)。两组间糖尿病视网膜病变分期比较,差异有统计学意义(χ2=-1.931,P=0.036)。
2.5 胰岛素用量与其它指标的关系 胰岛素用量与糖尿病视网膜病变程度呈正相关(rs=0.157,P=0.038),与糖化血红蛋白呈负相关(rs=-0.32,P=0.021),而与空腹血糖的无相关关系(P>0.05)。
3 讨论
糖尿病视网膜病变是高血糖和糖化终末产物引起的低度炎症、多元醇代谢旁路和己糖胺途径产生氧化应激、蛋白激酶C激活以及血流动力学改变等多重因素导致的结果,其主要病理改变包括视网膜血管周细胞缺失形成血管外突(微血管瘤)、出血、渗出、血管闭塞、新生血管形成、视网膜牵拉和视网膜剥离[5]。胰岛素是人体内唯一降血糖的激素,其主要通过与细胞膜上的胰岛素受体(insulin receptor,IR)结合而发挥生理功能。胰岛素受体在牛视网膜全层均有表达,这一发现支持了胰岛素在视网膜活动中调节作用的假设[6]。目前针对胰岛素治疗对糖尿病视网膜病变的影响仍存在不同观点。既往研究显示,胰岛素可以通过促进细胞增殖、破坏血-视网膜屏障、促进新生血管的形成、影响谷氨酸代谢及诱导氧自由基的产生等促进糖尿病视网膜病变的发展[7]。近期Ptram等[2]通过一项基于美籍华人的糖尿病视网膜病变危险因素分析发现,使用胰岛素是糖尿病视网膜病变的独立危险因素。研究表明,胰岛素能明显增强血管内皮生长因子(vascular endothelial growth factor,VEGF)的表达,高浓度胰岛素可能通过刺激Müller细胞编码VEGF基因的转录,增强VEGF蛋白的表达,从而加速糖尿病视网膜病变的新生血管形成[8]。Kakizawa 等[9]研究认为,血糖控制不良使糖尿病患者血浆VEGF的表达上调,促进血管并发症的发生,控制血糖后可改善患者血浆中VEGF的表达,且对糖尿病患者的微血管具有保护作用。国内马萍萍等[10]动物实验研究也显示,经胰岛素治疗严格控制血糖后的大鼠视网膜VEGF和Ang-2的表达显著下降,同样经胰岛素治疗但血糖波动状态的大鼠视网膜VEGF和Ang-2的表达却无明显下降,也提示视网膜病变恶化与血糖控制相关,而与是否使用胰岛素无关。
本研究通过比较不同降糖方案对糖尿病视网膜病变的影响,发现不同用药组间的患者年龄、血压、HbA1c水平差异无统计学意义,接受胰岛素治疗的2型糖尿病患者发生视网膜病变较使用二甲双胍和二甲双胍联合胰岛素治疗者多,即在血糖、血压控制情况相同的前提下,胰岛素治疗组DR发生率最高,二甲双胍组DR发生率最低。提示我们在糖尿病的治疗中,应优先选择口服二甲双胍,在单用二甲双胍血糖控制不佳时,可选择少量胰岛素与其联合,尽量避免胰岛素单药治疗。
通过不同眼底病变组间比较,我们发现年龄、病程、胰岛功能在不同糖尿病视网膜病变组间不同,视网膜病变程度重的患者年龄大、胰岛功能差,这与Testa等[11]研究结果一致。但是本研究显示,眼底病变重的患者糖尿病病程反而短,这可能与本研究纳入的人群在糖尿病确诊初期降糖治疗不规范、血糖控制不佳有关。同时我们发现胰岛素的用量在不同的视网膜病变组间不同,胰岛素用量越多,视网膜病变程度越重,其具体机制还需更多动物实验和病理学研究等进一步明确,这可能与胰岛素促进细胞增殖和新生血管生成的作用有关。另外通过ROC曲线计算,得出导致视网膜病变发生的胰岛素用量切点为37.5U/d,使用时间为4.5a,提示我们对于胰岛素用量超过37.5U/d、使用时间超过4.5a的患者,应警惕视网膜病变的发生。
通过对不同变量相关关系的研究,我们发现随着胰岛素用量的增加,HbA1c水平降低,而视网膜病变程度加重,表明胰岛素治疗使血糖水平得到控制,但眼底病变并没有因此获益,再次提示我们对糖尿病的治疗,在达到同样的降糖效果的前提下,胰岛素的选择应相对慎重。
综上所述,不同降糖方案对糖尿病视网膜病变的影响不同,胰岛素用量与2型糖尿病视网膜病变的严重程度呈正相关,虽然随着胰岛素用量的增加,血糖控制良好,但DR严重程度可能随之加重。使用胰岛素治疗与2型糖尿病视网膜病变的发病及严重程度呈正相关。建议糖尿病患者胰岛素用量控制在37.5U/d以下。
本研究为针对临床资料的回顾性研究,通过分析得出胰岛素用量与糖尿病视网膜病变程度呈正相关,但由于不能排除病程等混杂因素的影响,故这一结论仍需进一步论证。而胰岛素是否会促进和加重糖尿病视网膜病变的发生发展,其具体机制是什么,仍需更多动物实验和大规模的前瞻性研究进一步明确。
