儿童高眼压症与成人高眼压症患者长期随访后的临床特点与转归
2019-02-25陈春丽牛臣昌王俊恩贾新国
陈春丽 牛臣昌 王俊恩 贾新国
高眼压症最早于1962年提出,当前其诊断标准为:眼压多次测量超过正常值范围上限,但眼底和视野无青光眼性改变,房角为宽角,并已排除角膜增厚和检测技术误差所导致的假性高眼压及排除继发原因引起的眼压升高[1]。临床中有很多儿童高眼压症和成人高眼压症患者不伴任何症状和体征,但是多次检测发现压平眼压计测量值超高,甚至可超过30 mmHg(1 kPa=7.5 mmHg);且儿童的眼压测量值不稳定,如何诊治、何时干预以及其发病机制、影响因素、预后与转归如何目前均不明确。本研究拟对儿童高眼压症和成人高眼压症患者的临床表现和眼压变化规律进行长期随访观察,以揭示其临床转归特点,指导临床医师正确处理与评估预后,减少患儿家属及患者的心理及经济负担。
1 资料与方法
1.1一般资料收集2014年3月至2015年3月就诊于胜利油田中心医院眼科门诊及病房且符合入选标准的57例高眼压症患者为研究对象。整个研究均在本人或患儿法定监护人知情同意下完成,并经过我院伦理委员会批准。按照年龄分为儿童组和成人组。儿童组患者24例(48眼),其中男14例,女10例;年龄9~18岁,平均14.1岁。成人组患者30例(60眼),其中男13例,女17例;年龄21~66岁,平均37.0岁。观察患者不同季节(按气象划分法以阳历4月为春季、7月为夏季、10月为秋季、1月为冬季)视力、眼压、视盘 C/D 比值、视野变化及视神经纤维层平均厚度变化。由同一医师对每次随访检查结果进行评估,记录并对获得数据进行统计学处理及相关性分析。入选标准包括:(1)儿童年龄9~18岁,成人>18岁,男女均可;(2)根据Shaffer分类,双眼房角开放;(3)门诊连续3次检测单眼矫正眼压≥21~35 mmHg;(4)无角膜接触镜配戴史和准分子激光等手术及外伤史;(5)无其他引起眼压升高的眼部疾病史如葡萄膜炎等;(6)排除角膜增厚和检测技术误差所导致的假性高眼压;(7)首诊前停用降眼压药物1个月以上。
1.2方法
1.2.1眼压检测门诊检测矫正眼压高于21 mmHg者行24 h眼压监测。测量时间分别为800、1000、1200、1400、1600、1800、2000、2200、2400、200、400、600,每次每眼测量3次取平均值。入院进行24 h监测观察,分别记录24 h眼压的高峰、低谷、眼压差值及不同季节的变化趋势。眼压测量采用非接触眼压测量仪(non-contact tonometry,NCT)(日本尼德克NIDEK-NT-510),眼压校正:采用中山眼科中心校正公式[2]:校正眼压(mmHg) =校正前眼压(mmHg) +(520-中央角膜厚度)/43.48。
1.2.2视盘检查采用TOPCON 3D OCT-1000检查视盘,每眼扫描5次取数据最接近的3次结果平均值作为测量值,分析垂直杯盘比、上方及下方盘沿宽度、杯盘面积比、最大视杯深度等参数,分析神经纤维层厚度变化。每3~6个月对患者进行随诊,出现有临床意义的视盘改变或神经纤维层损害患者积极进行药物干预。
1.2.3视野检查采用Humphrey-750i视野分析仪,每3~6个月对患者进行常规视野随诊,无视野改变者继续临床观察,出现有临床意义视野损害的患者积极进行药物干预。
1.3随访方案对两组患者进行3~4 a的随访,本组高眼压症患者均不予抗青光眼药物干预,每3~6个月复诊,观察患者一般情况(年龄、体质量、性别、身体质量指数);眼局部情况(视力、24 h波动眼压、房角镜、眼底照相、视盘C/D);视神经视功能评价(视神经纤维层平均厚度、视野)。所有检查均由同一人使用同一台设备进行。患者视野及视神经如果出现青光眼临床改变者,给予正规抗青光眼治疗。
1.4统计学分析应用SPSS 17.0统计学软件对数据进行处理,计量资料结果用均数±标准差表示,儿童组与成人组比较采用重复测量资料的方差分析,组间及组内多重比较采用LSD-t检验,以P<0.05为差异有统计学意义。
2 结果
2.1两组患者眼压一般情况分析结果儿童组患者眼压水平与眼压波动幅度均大于成人组(均为P<0.05)。儿童组首诊门诊连续3次检测眼压≥21 mmHg者48眼,≥30 mmHg者17眼;成人组≥21 mmHg者54眼(4例均单眼高眼压),≥ 30 mmHg者11眼。儿童组24 h眼压高峰为早晨800~1000,低谷为晚上2200~200,眼压差为 2.9~22.0(8.95±3.38)mmHg;成人组眼压高峰为夜间 200~400,低谷为晚上1800~2000,眼压差为1.0~8.5(5.75±1.46)mmHg。
2.2两组患者不同季节眼压检测结果儿童组患者的24 h眼压峰值与谷值均明显受季节影响,冬天显著高于夏天(P<0.05);与成人组患者相比,差异均有统计学意义(均为P<0.05);儿童组患者四季眼压波动有差异,冬天显著高于夏天(P<0.05)。儿童组中男孩与女孩性别之间四季眼压波动差异无统计学意义(P>0.05)。成人组中四季眼压波动差异有统计学意义(均为P<0.05),性别之间差异无统计学意义(P>0.05)。与儿童组相比眼压差均减小,差异均有统计学意义(均为P<0.05)。见表1至表4。
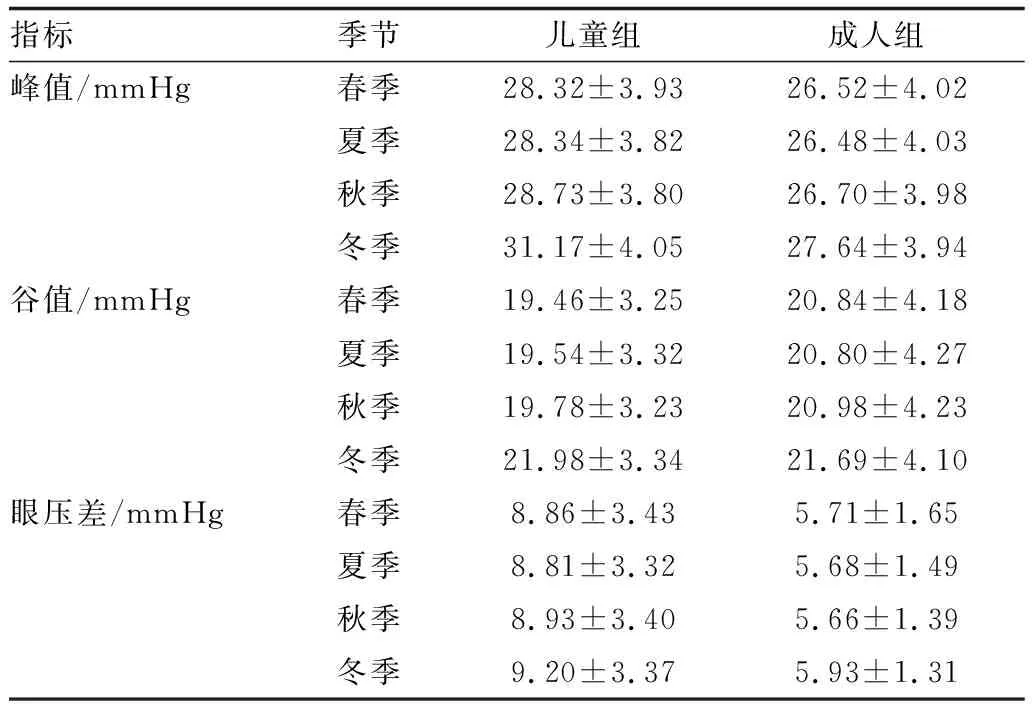
表1 不同季节两组患者24 h平均眼压峰值、谷值及压差

表2 表1中数据重复测量资料方差分析总结果
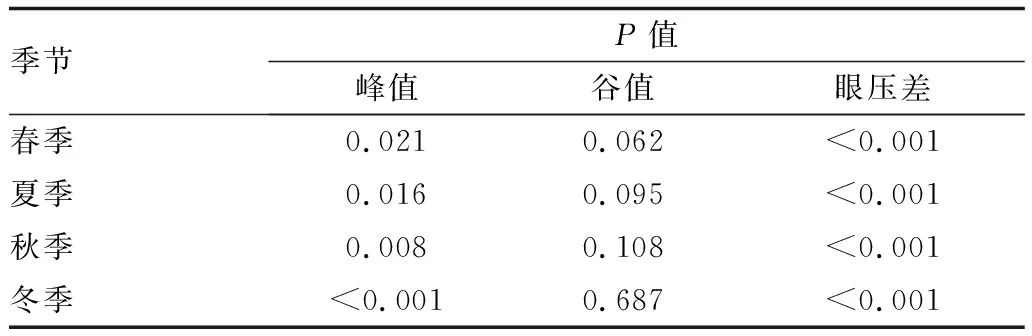
表3 表1中数据组间比较结果
2.3随访期间并发症发生情况随访3~4 a,儿童组患者有1例发展为青光眼,其神经纤维层厚度变薄,视野出现鼻侧阶梯,且患者近视进展比较快;有12例眼压趋于下降,神经纤维层厚度未见明显变化,视野未见明显异常;成人组患者有2例发展为青光眼,其神经纤维层厚度变薄,视野出现鼻侧阶梯,有1例伴发视网膜分支静脉阻塞。

表4 表1中数据组内比较结果
3 讨论
病理性眼压升高是青光眼发病机制中最重要的危险因素,但是并非眼压升高就是青光眼。长期随访观察不伴有青光眼性视神经损伤、视野损害的眼压升高称之为高眼压症,成年及儿童高眼压症患者均无不适症状及其他体征。儿童高眼压症的判断标准与成年人一致,但眼压上限不局限于30 mmHg。正常健康儿童,仅35%均值在正常值范围内。据报道[3-6]2~17岁Goldmann压平眼压计测量上限24~36 mmHg,NCT测量上限28~32 mmHg,提示临床上儿童的正常眼压测量值上限并不能直接沿用现有的成年人标准。其次,我们教科书中指出眼压差>8 mmHg即为病理性高眼压,可诊断为青光眼。但是临床研究发现儿童高眼压症患者眼压差(12.7±3.8)mmHg,正常儿童眼压差(9.5±4.8)mmHg;青开角型青光眼患者眼压差(13.7±4.3)mmHg[7]。因此应对眼压≥30 mmHg的儿童综合`分析。
儿童高眼压症眼压差显著增大,明显高于正常成年人,提示儿童的眼压水平与眼压波动幅度大于成年人。儿童高眼压症多发生在10岁左右,眼压常呈波动性,眼压高峰值多数超过30 mmHg。患儿一般无自觉不适症状,也无影响视力等主诉。长期随访发现多数患儿青春期后眼压趋于正常,我们称这些患儿为“青春期的眼压波动或高眼压症”。性激素水平中雌孕激素水平较高,可能有神经保护作用;非眼压依赖性儿茶酚胺水平、肾上腺素水平与交感功能密切相关,眼压与肾上腺素水平存在一定相关性。儿童青光眼血清雄激素水平较高,可能是机体针对青光眼的一种保护性反应。临床研究证实[8],原发性开角型青光眼的发病原因为性激素减少,绝经期雌孕激素替代治疗高眼压性原发性开角型青光眼患者,可使患者视野损害风险降低。儿童的眼压随着年龄增长而呈下降趋势,提示青春期自主神经功能趋于稳定。除外临床眼压测量误差或角膜厚度偏厚造成的假性高眼压症外[9-10],NCT测量偏差所导致的“高眼压”主要原因有两点:(1)生理因素:儿童的眼睫毛较长;(2)心理因素:儿童眼压测量时,容易受眼压计喷出的气流“叭”声的惊吓。
本研究中儿童组患者眼压波动特点与成人组不一致。儿童组患者眼压高峰为早晨800~1000,低谷为晚上2200~200,眼压差为2.9~22.0(8.95±3.38)mmHg;成人组眼压高峰为夜间200~400,低谷为晚上1800~2000,眼压差为1.0~8.5(5.75±1.46)mmHg。儿童组眼压峰值与谷值均明显受季节影响,冬天显著高于夏天,眼压差并不明显。儿童的自主神经功能交感神经先于副交感神经成熟,表现为交感副交感神经失衡,心率变异率具有年龄依懒性。与年龄相关的交感迷走失衡可能是眼压偏高的影响因素。
本研究随访3~4 a,儿童组患者有1例发展为青光眼,有12例眼压趋于下降;成人组有2例发展为青光眼,有1例发生视网膜分支静脉阻塞,提示对于年龄大于65岁的高眼压症患者应积极治疗,使其眼压降至25 mmHg以下。临床工作中如果无充分依据(综合眼压、视神经、视野、房角)不要轻易诊断青光眼;对近视发展较快的患者要排除青光眼的可能,但儿童也是近视发生发展的易感人群,要细致区别。对于病情复杂、一时无法明确诊断的患儿应及时告知患儿及亲属定期随访,随访期间一旦出现病理性改变,应及时诊断并采取干预措施。
