妊娠期血小板减少的病因及结局
2019-02-21王慧英叶艺璇于莎莎赵棉松
王慧英,叶艺璇,于莎莎,赵棉松
妊娠期血小板减少是产科常见并发症,多数与妊娠期免疫状态相关,也可以由多种内科合并症及妊娠合并症引起,对妊娠和分娩有一定的影响,由于妊娠期血小板减少可引起产妇凝血功能障碍,可引起产后出血、新生儿颅内出血等,影响患者分娩方式的选择,重症者甚至可危及母婴生命安全。本研究旨在通过回顾性分析146例妊娠期血小板减少患者的临床资料,提高对妊娠期血小板减少的病因及结局的认识,并进一步探讨适当的处理方法。
1 资料与方法
1.1 一般资料 收集2010-01至2016-12我院收治的146例患者的临床资料。年龄16~43岁,平均(29.2±4.3) 岁。孕周22~41周,平均(38.4±2.7)周。妊娠期血小板减少的诊断标准:血小板计数<100×109/L[1]。
1.2 治疗方法 将146例患者分为3组,血小板计数>50×109/L为Ⅰ组,血小板计数在(30~50)×109/L为Ⅱ组,血小板计数<30×109/L为Ⅲ组。综合考虑,寻找病因,有目的性治疗,Ⅰ组多无出血倾向,严密观察,当妊娠期间发生血小板减少,但计数在50×109/L以上,且无临床症状、体征及无出血危险时,不推荐治疗[2]。对于已明确诊断妊娠合并自身免疫系统疾病者给予泼尼松10 mg/d或地塞米松5~10 mg/d治疗,适时终止妊娠。Ⅱ组及Ⅲ组,给予甲泼尼龙1 mg/(kg·d),或同时静脉输注丙种免疫球蛋白20 g/d,连用5 d,4周为1个疗程,隔日动态监测血小板计数,并对血小板计数升降趋势进行制表分析。对于急性出血者,终止妊娠前输注血小板和(或)新鲜冰冻血浆。
1.3 观察指标 总结146例妊娠期血小板减少患者的疗效,分组对比其对分娩方式的影响,分析病因及妊娠结局(对比产后出血、并发症、新生儿血小板计数),严格追访患者至产后3年。
2 结 果
2.1 妊娠期血小板减少的病因 146例血小板减少孕妇病因及血小板计数情况见表1。其中,妊娠相关性血小板减少症(pregnancy associated thrombocytopenia, PAT)是妊娠期血小板减少的主要原因。

表1 妊娠合并血小板减少146例患者的病因 (n;%)
2.2 妊娠期血小板减少的结局 可见Ⅰ组剖宫产率低于Ⅱ组及Ⅲ组。流产率Ⅰ组最低,Ⅲ组最高,分娩方式各组之间差异有统计学意义(P<0.05,表2)。

表2 妊娠合并血小板减少146例患者的分娩方式 (n; %)
2.3 血小板计数的时间变化规律 Ⅱ组及Ⅲ组患者经治疗后,其静脉血中血小板计数随时间变化情况如图1,Ⅱ组及Ⅲ组患者的血小板数目在其治疗后约1周开始上升,约2周升至最高点后逐渐下降。
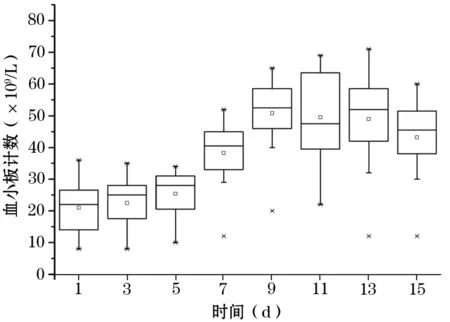
图1 Ⅱ组、Ⅲ组妊娠期血小板减少患者静脉血小板计数日变化分析
3 讨 论
3.1 病因 妊娠期血小板减少是妊娠期常见的合并症,可由多种内外科合并症和妊娠并发症引起,不同原因引起的血小板减少,其母儿预后及病死率相差很大[3]。文献[4]报道妊娠合并血小板减少的总发生率约7.6%,其中最主要原因是PAT[5],其次为ITP,以及妊娠期高血压疾病、自身免疫系统疾病、HELLP综合征、白血病等[6]。与本研究所得结果相近。PAT是一种良性的自限性临床症状,通常不需特殊处理[7]。目前认为PAT可能与孕期血液稀释,各种原因造成的血小板生成减少、消耗增多、破坏过多的疾病,也有因为妊娠期血容量增加、血液稀释、高凝状态血小板损耗增加、胎盘循环中血小板收集和利用增多等原因破坏过多有关[8]。ITP患者妊娠时,自然流产和母婴死亡率均高于正常孕妇[7]。
3.2 治疗 ITP的治疗推荐应用糖皮质激素或丙种球蛋白[9]。对于PAT患者孕期期待治疗时间长,血小板在50×109/L左右,无出血倾向,可予小剂量糖皮质激素治疗;PAT患者血小板在20×109/L以下,有出血倾向,可予大剂量糖皮质激素和丙种球蛋白治疗;对于妊娠合并免疫系统疾病的患者,在予糖皮质激素治疗时,严密监测免疫指标变化,如抗核抗体滴度变化等,了解是否是疾病活动期,同时检测多脏器功能,尤其心脏、肝脏、肾脏等重要脏器功能变化;严重的HELLP综合征,常需要适时终止妊娠;孕周接近37周需要终止妊娠前的严重血小板减少伴出血倾向的患者,需输注血小板治疗。一个治疗量机采血小板可升高血小板(30~60)×109/L[10],但ITP患者体内血小板只能存活48~238 min。输入的血小板迅速被体内的抗体破坏,故可在术前1 h内输注1~3个治疗量机采血小板。
妊娠期间治疗用药时尽可能减少药物对胎儿的不利影响[13]。血小板>50×109/L,积极寻找原因,动态观察;妊娠期血小板<50×109/L、无出血症状,可用强的松40~100 mg/d。待病情缓解后逐渐减量至10~20 mg/d维持。本研究对42例Ⅱ组和Ⅲ组使用甲泼尼龙1 mg/(kg·d),同时静脉输注丙种免疫球蛋白20 g/d,连用5 d,4周1个疗程,动态观察治疗后患者的静脉血中血小板计数变化,血小板在治疗后约1周开始上升,约2周升至最高点,后逐渐下降。患者通常治疗2~3个疗程后效果明显。但也有个别患者治疗效果不明显。在血小板<10×109/L、有出血倾向、为了防止重要器官出血(脑出血)时,术前1 h输注机采血小板1 U,术中输注机采血小板1 U。
3.3 分娩方式选择 研究指出,孕妇血小板计数≥50×109/L,且无临床出血的患者,阴道分娩安全[11]。妊娠期血小板减少不是剖宫产的绝对指征,但血小板减少可导致剖宫产率相对升高。分娩方式原则上以阴道分娩为主。ITP孕妇的最大危险是分娩时出血。若行剖宫产,手术创口大,增加出血危险。另一方面,ITP孕妇有一部分胎儿血小板减少,经阴道分娩时有发生颅内出血的危险,故ITP孕妇剖宫产的适应证可适当放宽。
一般血小板计数(8~20)×109/L可考虑在输注机采血小板2 U的情况下剖宫产(术前1小时输注1 U,术中输注1 U),术中术后积极使用促子宫收缩药物预防产后出血,必要时重复使用卡贝缩宫素,注意监测新生儿血小板计数;血小板计数在(30~50)×109/L可考虑在输注机采血小板1 U的情况下,将血小板提高至50×109/L以上,阴道试产,产时产后积极使用促子宫收缩药物预防产后出血,注意监测新生儿血小板计数,警惕新生儿颅内出血等;血小板计数大于50×109/L,无须特殊处理,尽量阴道试产,产时产后积极使用促子宫收缩药物预防产后出血。
3.4 主要体会 虽然妊娠期血小板减少症多数病情较轻,短期内预后良好,但要警惕潜在自身免疫性疾病可能,孕期可能处于疾病发展阶段,不能明确诊断,产后需加强随访,定期监测及排除诊断,以免漏诊。回顾性分析我院妊娠期血小板减少症的孕妇中,孕期或产后3年内诊断系统性红斑狼疮概率明显增高。一方面可能与我院是北京市危重孕产妇抢救中心接受区县转诊高危孕产妇相对较多有关;另一方面也与我院产科密切随访患者,并与风湿免疫科密切合作有关。随访中发现一些患者经过孕期治疗预后良好,患者孕期血小板减少虽不明显,甚至无需治疗,自身免疫抗体阴性,但追访患者预后,一些患者在产后3年内出现严重的自身免疫系统疾病,如系统性红斑狼疮,甚至可能直接以狼疮肾、狼疮脑等严重病变形态出现。故需要产科医师重新认识妊娠期血小板减少对孕产妇近期和远期的影响,并加强对患者严密随访。提高对自身免疫系统疾病的警惕,以免遗漏诊断,争取早期发现早期干预,改善自身免疫系统疾病的预后。
