腹腔镜膀胱癌根治术的疗效分析及对细胞因子的影响
2019-01-30曾晓明母健君钱济穷
曾晓明,雷 弋,母健君,白 冰,钱济穷
(攀枝花市中心医院,四川 攀枝花,617067)
膀胱癌是泌尿系统临床常见的恶性肿瘤,男性发生率高于女性,其发病机制较复杂,与化学致癌物、病毒、不良生活习惯等有关。膀胱癌早期以无痛血尿、尿痛、尿急、尿频、尿梗阻等为主要临床表现,晚期可发生远处转移[1]。早期手术治疗可获得根治性效果,从而延长患者生存时间,但传统开腹膀胱癌根治术创伤较大,术后出现并发症的风险较高,不仅增加了患者的痛苦,还可能影响康复进程,进而导致患者生存质量下降[2]。近年,随着微创技术的发展,腹腔镜手术在临床多个领域发挥着越来越重要的作用。腹腔镜下膀胱癌根治术视野清晰,避免了不必要的血管、腹壁组织损伤,利于术后肠道功能的恢复[3]。但有研究认为,由于盆腔空间狭小,膀胱及周围组织结构复杂,腹腔镜下操作难度较大,淋巴结清扫不彻底[4]。本研究分析了腹腔镜下膀胱癌根治术治疗膀胱癌的疗效及对炎性因子、血管生成相关因子水平的影响,现将结果报道如下。
1 资料与方法
1.1 临床资料 选取2015年3月至2017年12月我院收治的64例膀胱癌患者,根据手术方法分为对照组与观察组。纳入标准:(1)术前均经膀胱镜活检病理确诊为膀胱癌;(2)TNM分期为T1N0M0~T2N1M0期;(3)经胸部平片、肝胆B超、骨扫描等检查均未见转移病灶。排除标准:(1)膀胱癌复发;(2)合并严重心、肝、肾疾病、凝血功能障碍、免疫系统异常、精神异常;(3)有腹部手术史;(4)近期接受过免疫抑制剂治疗。两组患者一般资料差异无统计学意义(P>0.05),具有可比性。见表1。
表1 两组患者一般资料的比较(±s)

表1 两组患者一般资料的比较(±s)
组别 性别(n)男 女年龄(岁)肿瘤直径(cm)BMI(kg/m2)对照组 18 14 55.95±8.79 3.29±0.55 23.20±2.15观察组 16 16 56.05±9.02 3.31±0.53 23.28±2.08 t/χ2值 0.251 0.040 0.148 0.151 P值 0.616 0.484 0.441 0.440
1.2 手术方法 对照组行开腹膀胱癌根治术,采用气管插管全身麻醉,患者取平卧位,下腹部正中做25 cm切口,标记输尿管。分离右侧输尿管,切断并结扎近膀胱处输尿管,近端引流尿液。同法处理左侧输尿管。于髂血管表层清扫淋巴结。膀胱顶部切开盆腔腹膜,切断并结扎脐部正中韧带,分离腹膜与膀胱至膀胱底层。男性患者明确输精管位置,切断、结扎右侧输精管,分离前列腺精囊的筋膜,同法处理左侧输精管。于膀胱颈部切开盆内筋膜,显露耻骨前列腺韧带并切断,结扎尿道,切除前列腺、膀胱。女性患者切除阴道前壁与附件、子宫,清扫双侧淋巴结。取出切除的组织,行回肠代膀胱术。标记回肠造口肠壁,于回盲部15 cm左右游离带蒂回肠、切断。缝合回肠断端,浆肌层行间断缝合。冲洗回肠腔,肠腔近端用可吸收线闭合、包埋,于其两侧取小口,修剪输尿管断端,两侧输尿管保留支架管。缝合贮尿囊开口及输尿管外膜肌层,使远端开口黏膜呈乳头状。右下腹部做椭圆形切口,十字切开腱膜层,将回肠输出端固定于右下部腹壁。放置引流管,关闭切口。观察组行腹腔镜膀胱癌根治术,采用气管插管全身麻醉,患者取截石位,脐下缘做切口,建立人工气腹,压力维持在15 mmHg,置入腹腔镜探查。分别于左、右腹直肌旁脐下2 cm处,左、右髂前上棘内上方2 cm处建立操作孔,镜下将输尿管中下段游离至输精管与膀胱壁外侧交界处。直肠窝上缘2 cm处切开膀胱后壁腹膜,分离精囊或输卵管。切开狄氏筋膜,钝性分离至前列腺尖部。充盈膀胱后切断脐正中、旁正中韧带,返折腹膜。钝性分离膀胱前间隙,充分显露盆内筋膜与耻骨前列腺韧带。切开返折盆内筋膜。将膀胱前侧韧带分离并切断,剪断两侧输尿管。男性患者切断前列腺侧韧带,切断阴茎静脉复合体、前列腺韧带,切除前列腺、膀胱。女性患者切除部分阴道前壁、附件、子宫,清扫双侧淋巴结。行回肠代膀胱术,操作方法同对照组。
1.3 检测方法 分别于术前、术后第3天抽取空腹静脉血,3 000 r/min低速离心10 min,取上层血清采用双抗体夹心酶联免疫吸附法检测血清干扰素-γ(interferon-γ,IFN-γ)、前列腺素E2(prostaglandin E2,PGE2)、恶性肿瘤特异性生长因子(tumor specific growth factor,TSGF)、血管内皮生长因子(vascular endothelial growth factor,VEGF)、碱性成纤维细胞生长因子(basic fibroblast growth factor,bFGF)。
1.4 观察指标 观察两组手术时间、术中总出血量、淋巴结清扫情况(数量、时间、出血量)、住院时间、术后并发症及手术前后 IFN-γ、PGE2、TSGF、VEGF、bFGF 水平变化。
1.5 统计学处理 采用SPSS 19.0软件进行数据处理,计量指标以均数±标准差(±s)描述,组间比较采用独立样本t检验,计数资料以(n)进行描述,组间比较采用χ2检验,P<0.05为差异有统计学意义。
2 结 果
2.1 两组患者手术相关指标的比较 观察组手术时间、淋巴结清扫时间、住院时间、术中总出血量、淋巴结清扫出血量优于对照组,但淋巴结清扫数量两组差异无统计学意义(P>0.05)。见表2。
表2 两组患者术中、术后情况的比较(±s)

表2 两组患者术中、术后情况的比较(±s)
组别 手术时间(min)术中总出血量(mL)淋巴结清扫情况清扫数量(n) 清扫时间(min) 出血量(mL)住院时间(d)对照组 412.36±45.26 956.33±35.66 24.12±5.32 128.65±18.11 142.33±21.23 14.55±2.52观察组 350.62±40.12 705.84±31.26 25.66±5.11 102.21±16.32 118.64±17.86 8.75±2.23 t值 5.775 29.880 1.181 6.135 4.830 9.750 P值 0.000 0.000 0.121 0.000 0.000 0.000
2.2 两组手术前后IFN-γ、PGE2水平变化情况 术前,两组患者IFN-γ、PGE2水平差异无统计学意义(P>0.05)。术后第3天,观察组IFN-γ水平高于对照组,PGE2水平低于对照组,差异有统计学意义(P<0.05)。 见表 3。
2.3 两组手术前后TSGF、VEGF、bFGF水平变化情况 术前,两组患者TSGF、VEGF、bFGF水平差异无统计学意义(P>0.05)。术后第3天,两组 TSGF、VEGF、bFGF水平差异无统计学意义(P>0.05)。见表4。
表3 两组患者手术前后IFN-γ、PGE2水平变化情况(±s)

表3 两组患者手术前后IFN-γ、PGE2水平变化情况(±s)
组别 IFN-γPGE2治疗前 治疗后 治疗前 治疗后对照组 10.25±1.52 6.80±0.86 109.33±12.25179.65±16.33观察组 10.18±1.63 7.82±1.02 110.20±12.05140.23±14.21 t值 0.178 4.325 0.286 10.301 P值 0.430 0.000 0.388 0.000
2.4 两组患者术后并发症的比较 观察组并发症发生率(12.50%vs.34.38%)低于对照组,差异有统计学意义(P<0.05)。切口感染经换药治愈;肠瘘患者,转普通外科行肠造瘘及造瘘还纳术;尿失禁患者,留置尿管;肠梗阻患者,行推迟进食、营养支持等 处理。经处理后患者均治愈。见表5。
表4 两组患者手术前后TSGF、VEGF、bFGF水平变化情况( ±s)
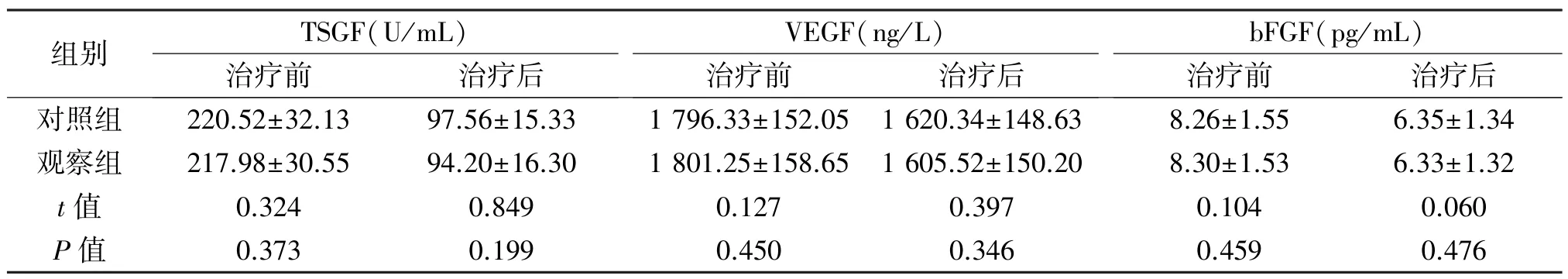
表4 两组患者手术前后TSGF、VEGF、bFGF水平变化情况( ±s)
对照组 220.52±32.13 97.56±15.33 1 796.33±152.05 1 620.34±148.63 8.26±1.55 6.35±1.34观察组 217.98±30.55 94.20±16.30 1 801.25±158.65 1 605.52±150.20 8.30±1.53 6.33±1.32 t值 0.324 0.849 0.127 0.397 0.104 0.060 P值 0.373 0.199 0.450 0.346 0.459 0.476

表5 两组患者术后并发症的比较[n(%)]
3 讨 论
膀胱癌是临床常见的泌尿生殖系统恶性肿瘤,多发生于50岁以上人群[5]。其发病原因复杂,与遗传、环境等多种因素有关,在各种刺激因素的作用下原癌基因转化为癌基因,抑癌基因失活。随着肿瘤病灶的生长可出现无痛性肉眼血尿、排尿不畅、尿潴留、腰痛、尿痛、尿频、尿急等症状[6]。根治性切除术是目前临床治疗膀胱癌的首选方法,疗效满意,患者术后5年生存率较高[7]。但传统开腹手术容易引起括约肌等组织损伤,创伤较大,出血量较多,术后并发症发生率高,对患者术后康复不利,也会影响术后生存质量[8]。
近年,腹腔镜下膀胱癌根治性切除术临床应用较多,其具有的微创优势已得到公认[9]。但也有学者认为,由于盆腔空间狭小,膀胱及周围组织结构复杂,腹腔镜下操作难度较大,淋巴结清扫不够彻底。而淋巴结清扫直接影响手术的彻底性及术后复发风险[10]。本研究采用五孔法行腹腔镜膀胱切除术,脐下缘作为观察孔,左、右腹直肌旁脐下2 cm处及左、右髂前上棘内上方2 cm处做操作孔。结果显示,观察组手术时间、淋巴结清扫时间、住院时间均短于对照组,术中总出血量、淋巴结清扫出血量少于对照组,术后并发症发生率低于对照组。这一结果充分显示出腹腔镜下膀胱癌根治性切除术的微创优势,手术操作更简便,可减少出血量、并发症风险,更利于术后康复。而腹腔镜下精确操作减少了对胃肠道组织的牵拉,更利于术后肠道功能恢复,从而缩短住院时间。本研究中两组淋巴结清扫数量差异无统计学意义,表明腹腔镜下淋巴结清扫的彻底性与开腹手术相似,这一结果与已有临床研究结论并不一致。这可能因随着腹腔镜技术水平的进步,腹腔镜下淋巴结清扫技术更成熟,淋巴结清扫的彻底性得到保障。
恶性肿瘤与机体微炎症状态存在密切关系,Th1、Th2细胞是调节机体炎性反应的效应细胞[11]。IFN-γ主要由Th1细胞分泌,可识别恶性肿瘤细胞,诱导机体分泌抗炎因子,并趋化固有免疫细胞,对肿瘤细胞产生抑制作用[12]。手术创伤可引起疼痛应激反应,激活机体伤害感受器,从而促进PGE2释放[13]。本研究中观察组术后第3天患者血清IFN-γ水平高于对照组,PGE2水平低于对照组。这一结果提示腹腔镜膀胱癌根治术对机体造成的疼痛应激反应更轻微,对干扰素水平影响较小,利于保护术后机体自身抗肿瘤能力。
TSGF、VEGF、bFGF是一组与肿瘤细胞新生血管形成有关的生长因子,可通过刺激新生血管形成而促进肿瘤细胞的生长与增殖,其血清水平与恶性肿瘤的血管形成、增殖、转移密切相关[14-15]。本研究中两组患者术后TSGF、VEGF、bFGF水平差异无统计学意义。这一结果提示,微创手术并不会增加TSGF、VEGF、bFGF的表达水平,不会增加肿瘤新生血管生成的风险。
综上所述,腹腔镜下膀胱癌根治术治疗膀胱癌术中出血量少,对血清IFN-γ、PGE2水平影响较小,且术后并发症少,安全性高。
