36例老年肺结核误诊情况分析
2019-01-14叶龙玲李双初程芝郭玉霞王俊陈红璋
叶龙玲 李双初 程芝 郭玉霞 王俊 陈红璋
老年肺结核是指≥60岁老年人罹患的肺结核,包括由内源性复燃或外源性再感染而发病的初治肺结核,和既往已患肺结核复发及迁延不愈的复治和慢性肺结核[1]。老年人由于自身抵抗力减弱、并发疾病多等原因,是结核病的高发人群,也是结核病防控的重点人群之一[2-3]。老年人出生时的年代结核病疫情较重,人群结核分枝杆菌感染率较高,对于感染的老年人,由于缺乏有效的主动发现,不断增加的内源性复发,伴随着人口的老龄化,逐渐出现“疫情老龄化”,导致结核病的感染和患病高峰向老年人群偏移[4]。老年肺结核患病率较高且其临床表现不典型,容易误诊和漏诊[1]。据相关研究显示,老年肺结核误诊及漏诊率高达22.5%~64.0%[5]。为了减少老年肺结核的误诊、过诊和漏诊,提高对老年肺结核的临床诊断水平,笔者对在孝感市结核病防治所(简称“市结防所”)收住入院进行诊治的36例被误诊的老年肺结核进行了回顾性分析。
资料和方法
一、研究对象
研究对象为2012年10月至2018年9月在孝感市结防所收住入院的36例被误诊的老年肺结核患者;其中,11例在本所误诊,转上级医院明确诊断后转回本所治疗;25例在地市级和县(市、区)级综合医院误诊,由本所明确诊断。36例患者行抗结核药物治疗期间,均由本所患者管理科进行全程跟踪管理。36例患者中,男21例(58.3%),女15例(41.7%);年龄60~80岁,平均年龄(69.97±6.28)岁。
二、肺结核诊断标准
以《WS 288—2008肺结核诊断标准》[6]和《WS 288—2017肺结核诊断》[7]作为诊断标准。
三、研究方法
对36例老年肺结核的病历资料,包括病史、检验、影像及病理资料进行回顾性分析,对误诊情况进行总结。
结 果
一、临床资料
1.职业:农民31例(86.1%),城镇居民4例(11.1%),退休干部1例(2.8%)。
2.临床症状与体征:36例患者中,咳嗽、咳痰 20例(55.6%),咯血或痰中带血5例(13.9%),发热8例(22.2%),呼吸困难6例(16.7%),胸痛2例(5.6%),消瘦、纳差、乏力5例(13.9%),声嘶3例(8.3%);无明显症状于体检时发现2例(5.6%)。
3.并发疾病:36例患者均并发其他疾病,其中并发慢性支气管炎20例,并发肺原性心脏病5例,并发支气管扩张11例,并发支气管哮喘5例,并发癌症2例(肺癌1例、直肠癌1例),并发高血压病6例,并发高血压病和冠状动脉粥样硬化性心脏病3例,并发高血压病、冠状动脉粥样硬化性心脏病和脑梗死1例,并发糖尿病6例,并发矽肺2例,并发精神疾病2例。
4.患者误诊前抗感染用药情况:36例患者中,在综合医院使用氨基糖苷类或(和)喹诺酮类抗感染治疗者23例(63.9%),未使用氨基糖苷类或(和)喹诺酮类抗感染治疗者13例(36.1%)。
5.病变部位:病灶位于结核好发部位(上叶尖后段)8例(22.2%);位于结核非好发部位者28例(77.8%),其中病灶位于右肺中叶者3例,双肺多叶段受侵者20例,位于中下肺野伴胸腔积液5例。
6.PPD皮肤试验:PPD皮肤试验阳性患者31例(86.1%),其中硬结平均直径≥15 mm者5例, 硬结平均直径10~15 mm者11例,硬结平均直径5~9 mm者15例;PPD皮肤试验阴性患者5例(13.9%)。
7.血红蛋白检测:其中,120~160 g/L者2例(5.6%);<120 g/L者34例(94.4%),包括90~120 g/L者8例,60~90 g/L者23例,30~59 g/L者3例。
8.血清白蛋白检测:其中,≥30 g/L者10例(27.8%),<30 g/L者26例(72.2%)。
9.支气管镜检查:误诊前,行支气管镜检查10例(27.8%);未行支气管镜检查26例(72.2%)。
10.患者分类:初治34例(94.4%),复治2例(5.6%)。
二、误诊情况和确诊方法
1.误诊情况:36例患者误诊时间为3周至18个月不等。其中本所误诊11例,占30.6%;综合医院误诊25例,占69.4%。
2.确诊方法:以痰液或者肺泡灌洗液行抗酸杆菌病原学检查,阳性22例(61.1%),其中涂片抗酸杆菌阳性5例,培养阳性16例,GeneXpert MTB/RIF检测阳性22例;经皮肺穿刺活检、胸腔镜活检、手术标本病理检查证实为肺结核11例(30.6%);诊断性抗结核药物治疗有效3例(8.3%)。误诊情况和确诊方法见表1。
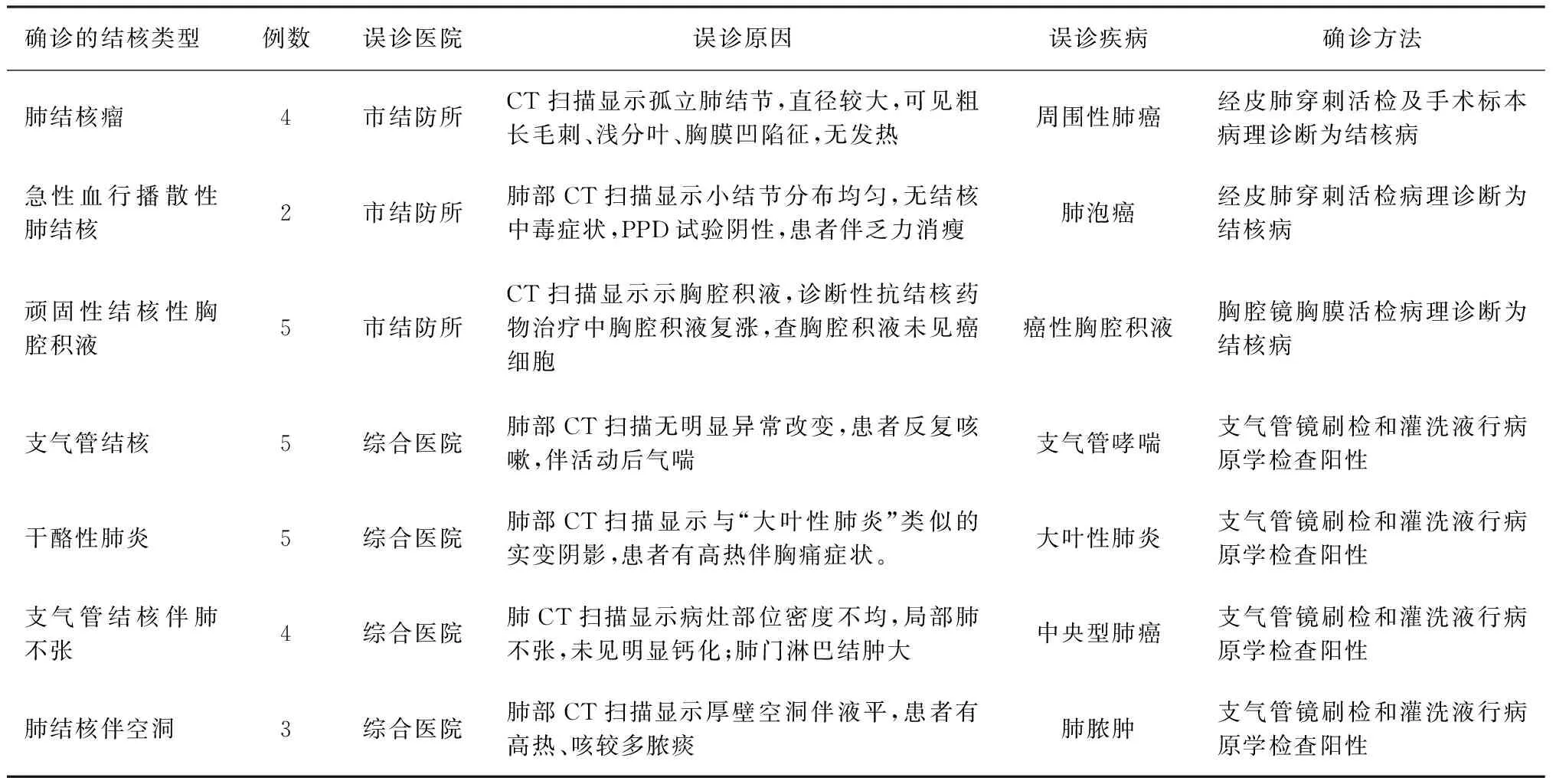
表1 36例不同类型老年肺结核患者的误诊情况分析

续表1
讨 论
本组资料显示,导致老年肺结核误诊的原因主要有以下几点:(1)误诊的老年患者均并发其他疾病(或并发症),主要有:慢性阻塞性肺疾病、糖尿病、冠状动脉粥样硬化性心脏病、高血压病、哮喘、贫血、低蛋白血症等,这些并发疾病和并发症掩盖了结核病的表现,使其缺乏典型的结核中毒症状。(2)本组77.8%(28/36)的误诊患者肺部影像表现不典型,病灶不是分布在上叶的尖、后段和下页的背段。部分医生过分强调肺结核好发部位而易误诊。(3)由于免疫功能低下,本组13.9%(5/36)的老年肺结核患者PPD皮试为阴性。(4)综合医院往往因为忽视结核病原学检查而导致误诊,本所则由于不能开展经皮肺穿刺活检病理检查而导致误诊。(5)因为患者年龄大,本组患者行支气管镜检查率较低(27.8%)。(6)本组中农民占86.1%,家庭经济条件差,文化水平低,患者对自身疾病认识不足,因而对疾病抱消极态度,不配合检查,亦是老年肺结核的误诊的重要原因。(7)本组63.9%的患者在综合医院使用氨基糖苷类或(和)喹诺酮类药物行抗感染治疗。患者用药后症状好转,而且由于用药使得部分结核分枝杆菌被杀灭,肺结核病原学检出率低,从而导致误诊。(8)部分老年患者讲述病史时,不能系统、全面地对疾病的发展、演变过程进行陈述。
为了减少和避免老年肺结核的误诊,笔者认为应该做好以下几点:(1)老年肺结核在临床上属于多发病和常见病,临床医生要高度重视老年肺结核患者的诊治工作,凡是有肺结核疑似症状的老年患者都要考虑罹患肺结核的可能,从而完善相关的结核感染检查。(2)认真细致的体格检查不可忽略,如锁骨上淋巴结是否肿大,两侧呼吸音是否对称等,某些症状和体征对肺部疾病的诊断和鉴别诊断可以起到重要作用。(3)有报道显示,10%~15%的老年肺结核患者PPD试验呈阴性反应[8],本组资料也证实了这一点。故对于高年的、体质极度衰弱的老年患者不可仅凭PPD试验阴性而否定肺结核诊断。(4)要特别重视结核病病原学检查,重点是要耐心指导老年患者如何正确留取合格的痰标本。(5)使用 GeneXpert MTB/RIF检测技术,可大幅提高结核病病原学检出率,同时还可了解结核分枝杆菌是否对利福平耐药。赵冰等[9]的研究显示,以临床诊断结果为标准,GeneXpert MTB/RIF检测结核分枝杆菌的敏感度可达到58.82%,明显高于涂片镜检的25.68%和固体培养的51.44%,且报告结果只需2 h。(6)对于阻塞性肺炎征象、肺不张的患者,在保证安全的前提下,应尽可能行纤维支气管镜检查。往往不易与其他肺部疾病鉴别的痰涂片阴性的肺下野结核也能通过纤维支气管镜检查确诊[10]。(7)对于结核病病原学检查阴性而肺部有异常阴影的老年患者,不建议仅凭胸部X线摄影做出或者否定肺结核诊断,因为部分老年肺结核肺部影像表现不典型。有报告显示,老年肺结核常累及肺下叶,比例高于中青年患者[11]。对于临床上影像学检查表现不典型的患者,要进一步行胸部CT检查,详细了解病灶的分布、形态、大小、密度、病灶内部结构,以及病灶与周围组织的关系、肺门和纵隔淋巴结是否肿大等,必要时行CT增强扫描。CT扫描结果还可以为下一步如何进行有针对性的检查提供依据。(8)对于结核病病原学检查阴性,而肺部有孤立的块状、结节状和空洞病灶,或者有血性胸腔积液、顽固性胸腔积液的患者都要尽可能进行病理学检查。(9)对未找到病原学依据,且不适合病理学检查,又高度疑似肺结核的患者,应首先进行诊断性抗感染治疗2~3周。诊断性抗感染治疗应避免选用氨基糖苷类、氟喹诺酮类、利奈唑胺、利福霉素类药物,因为这些药物对结核分枝杆菌有效,可使患者临床症状好转,易造成肺结核漏诊。诊断性抗感染治疗2~3周病灶没有明显好转者,可进行诊断性抗结核药物治疗。(10)对于诊断性抗结核药物治疗的老年患者,从使用抗结核药物开始,就要注重胸部CT的复查,不断地进行鉴别诊断,直至抗结核药物治疗结束。大多数肺结核患者在标准抗结核治疗方案的治疗下,其症状在2~4周内会有明显改善,2个月后进行 CT复查肺部病灶会有吸收好转。(11)对于暂时不考虑诊断为肺结核的老年患者,应该常规嘱患者2~3个月行胸部CT复查一次,观察肺部病灶的变化情况,以免肺结核漏诊。(12)耐心做好家属和患者的思想工作,使其积极配合,及时对患者进行检查、治疗和按期复诊,是减少、避免和及时纠正老年肺结核误诊的重要条件。
