急性心力衰竭诊断治疗进展
2018-12-05张潮综述徐俊波审校
张潮 综述 徐俊波,2 审校
(1.遵义医学院,贵州遵义563003;2.成都市第三人民医院心内科,四川成都610031)
急性心力衰竭(acute heart failure,AHF)是一种心血管内科常见危重症[1-2],需要医师立即关注、诊断和处理。流行病学调查显示,AHF已成为年龄>65岁患者住院的主要原因,且预后极差[2]。一项涉及66 547例心力衰竭患者的回顾分析显示,AHF患者男/女性中位生存期为1.47/1.39年[3],随着人口老龄化的到来,如何尽早、尽快地识别并处理AHF是每个医务工作者不得不面对的课题。
近年来,针对AHF的诊断和治疗有了长足进展,欧洲心脏病学会、中华医学会心血管病分会分别于2016年和2014年发布了各自的心力衰竭诊疗指南。现依托指南并参阅近年发表的相关文献,对AHF的诊疗做一阐述。
1 评估与诊断
AHF是指心力衰竭症状和/或体征迅速发生或恶化,具有起病急、进展快、预后差的特点,对其尽早识别并实施干预有更多潜在获益[4],因而是治疗的重中之重。
对于疑似AHF的患者,首先应当明确患者有无心源性休克或呼吸衰竭,并通过初步检查除外引起患者症状的其他疾病。在此基础上再进一步除外急性冠脉综合征(acute coronary syndrome,ACS)、高血压急症、心律失常、急性心脏机械性损害、急性肺栓塞后,诊断即可成立[1]。需注意的是,在这一过程中,医师不可拘泥于传统的内科诊疗流程,而应“边治疗、边诊断”,对可能危及患者生命的急症及时进行处理(图1)。

图1 AHF患者的初始管理
在确诊AHF后,应对患者进行进一步的评估,包括详尽的体格检查、X射线胸片、心电图以及超声心动图等。在进行体格检查时,应着重评估患者有无充血、低灌注的症状、体征,为下一步治疗提供指导。同时指南指出,对AHF患者进行血流动力学监测对评估患者病情、指导治疗、评估预后大有裨益[1-2]。
除上述检查外,血清学检查对于患者病情的评估以及辅助检出AHF的病因及诱因有着重要意义,如血浆钠尿肽水平[脑钠肽(BNP)、氨基末端脑钠肽前体(NT-proBNP)、心房利钠肽前体(MR-proANP)]以及心肌肌钙蛋白、血尿素氮、肌酐、电解质(钠、钾)、肝功能、促甲状腺激素、葡萄糖、全血细胞计数、D-二聚体等[1-2]。
由于钠尿肽的高度敏感性,在临床工作中常用BNP/NT-proBNP作为评估AHF的首选指标。如BNP<100 pg/mL或NT-proBNP<300 pg/mL,则可排除AHF。指南指出,BNP/NT-proBNP水平与AHF患者心力衰竭症状的严重程度相关,同时也是AHF患者院内死亡的独立预测因素。MR-proANP对AHF同样有阴性预测意义(MR-proANP<120 pg/mL可除外AHF),近年来随着认识的不断加深,其对于急性心肌梗死全因死亡以及主要心血管不良事件方面的预测价值也逐步被发现[5]。
需注意的是,对于一些失代偿的终末期心力衰竭及一过性的右侧AHF,钠尿肽水平可能降低。
除上述指标之外,仍有许多临床和实验变量是AHF住院并发症和长期预后的独立预测指标,但其影响尚未完全明确或应用范围较小,不做叙述。
2 治疗
2.1 一般处理
随着认识的不断加深,近年来专家共识指出,对于AHF应当树立“及时治疗(time-to-treatment)”的理念,即在院前就开始采取急救措施,包括无创生命体征监测、氧疗、无创辅助通气以及初步药物治疗等都将对患者转归有获益,同时需尽快将患者转运至有条件的医疗机构进一步诊治[6]。
院内的进一步治疗除取坐位、吸氧、管理出入量等一般治疗外,为避免病情进一步恶化,需对主要的诱因及病因,如ACS、高血压急症、严重的心律失常等,采取针对性的治疗,同时着重评估患者是否存在血流动力学障碍,并依照患者是否存在充血症状分为“干-湿”两组,再依照外周灌注是否充足将患者进一步分为“冷-暖”两组,并依据患者所在分组施行进一步治疗[1](图2)。
2.2 药物治疗
2.2.1 利尿剂
利尿剂是AHF治疗的基石,尤其是对于负荷过重和有充血症状的患者,它可显著减轻患者的容量负荷,从而使患者症状得到迅速改善,对于低灌注的患者,在灌注情况好转后,亦应使用利尿剂。有证据表明,早期应用利尿剂对患者预后有改善。

图2 AHF患者按临床症状分类
静脉注射呋塞米是最常用的AHF一线用药,静脉应用呋塞米在利尿作用外亦有一定的扩张血管作用。遗憾的是,目前对于给药的最佳剂量、时机和方法并无统一定论。一般认为,应在达到充分的临床效果前提下使用最小剂量,最初静脉给药的剂量应与平时的口服剂量相等。新发AHF或无肾衰竭史和既往未使用利尿剂的慢性心力衰竭患者,静脉推注20~40 mg呋塞米可能有效,而既往用了利尿剂的患者通常需较大剂量,以既往口服剂量的2.5倍使用呋塞米可更显著地改善呼吸困难并减轻体重,但会导致肾功能暂时恶化,可考虑静脉推注托拉塞米10~20 mg替代。
对于利尿剂抵抗的患者,除了改善内环境、改变给药方式外,可考虑加大利尿剂剂量,改用托拉塞米、联用噻嗪类利尿剂或利钠剂量的醛固酮受体拮抗剂也是行之有效的。对于因肾血流灌注不足的患者,联用小剂量多巴胺或萘西立肽增加肾血流量是临床较为常用的应对措施之一,超滤治疗也应纳入考虑范围[1-2]。
近年来,一款精氨酸血管加压素V2受体拮抗药——托伐普坦在这一领域崭露头角,它通过抑制V2受体介导的通路,抑制无电解质的自由水重吸收而促进其排出。因其对电解质影响较小,故尤其适用于治疗伴随低钠血症的AHF患者,它可以在不增加严重药物不良反应发生率的情况下提高低钠血症患者的血钠浓度[7]。托伐普坦的另一大优势则在于,相比传统袢利尿剂,可在不激活肾素-血管紧张素-醛固酮系统(RAAS)的情况下维持肾血流量,不会导致肾功能恶化。有研究者在动物实验中观察到托伐普坦治疗的大鼠的心脏和肾脏中肾素mRNA表达显著减低,提示托伐普坦可能可抑制RAAS,改善肾循环,维持肾功能,减少心肾损伤[8]。研究显示,AHF患者使用托伐普坦2周充血症状即明显缓解,2周后症状、体征可进一步改善[9]。
2.2.2 血管扩张剂
血管扩张剂是AHF的另一种常用药物,地位仅次于利尿剂,其主要作用机制为扩张周围血管而优化前负荷和/或降低动脉张力而减轻后负荷,通过双重获益改善心功能。有研究显示,在发病6 h内应用扩血管药物可降低死亡率,延迟给药则与高死亡率相关。由于其具有降压作用,使用应以收缩压水平为参考。收缩压>110 mm Hg(1 mm Hg=0.133 3 kPa)为其安全阈值,但在使用过程中需严密监测患者的血压水平并以此为依据调整维持剂量;而收缩压<90 mm Hg的患者因可能增加病死率而禁忌使用[1-2](图3)。
传统的血管扩张剂为硝酸酯类及硝普钠,钙通道阻滞剂因其负性肌力作用可加重心力衰竭而未被推荐。虽然在AHF的治疗中不乏硝酸盐类的身影,但其获益缺乏强劲证据,新世纪前后的几个研究肯定了硝酸酯类药物对AHF的疗效,尤其是适用于ACS伴AHF的患者。近年有阶段性研究成果显示,在发病最初24 h之内使用血管扩张剂(萘西立肽、硝酸甘油)比同期使用正性肌力药(米力农、多巴酚丁胺)可显著降低住院病死率[10]。
近年来,新型血管扩张剂萘西立肽在临床应用中大放异彩,其化学本质是重组人BNP,可同时扩张动脉、静脉及冠状动脉,改善前负荷、后负荷及心脏血供。同时其还有利尿、抑制RAAS和交感神经系统激活的作用。临床试验显示,该药的安全性良好,可显著改善AHF患者的症状和血流动力学,降低病死率和住院率,提高存活率,且对不良事件发生率无明显影响[11]。
2.2.3 正性肌力药物
在传统的多巴胺、多巴酚丁胺、强心苷类药物之外,左西孟旦在临床工作中逐渐被推广开来。它是一种具有血管舒张特性的增加Ca2+增敏剂正性肌力药物,其用于治疗AHF、CHF已有10余年的历史。左西孟旦具有独特的心脏保护效应,并有可能通过调节细胞因子和神经内分泌信号减轻心肌细胞凋亡或心室重构[12],同时其对肾脏、肝脏、消化道、肺和呼吸肌、中枢神经系统的保护作用[13]亦有益于改善心力衰竭患者的症状及预后。早期临床试验观察到其对于失代偿的心力衰竭或AHF合并急性心肌梗死患者的短期结局改善,然而大型临床试验表明该药对患者的远期预后并无改善甚至有较为不利的影响,但仍有meta分析对其在AHF治疗中的有效性和安全性做出了肯定[14-16],亦不失为可考虑的选项之一。
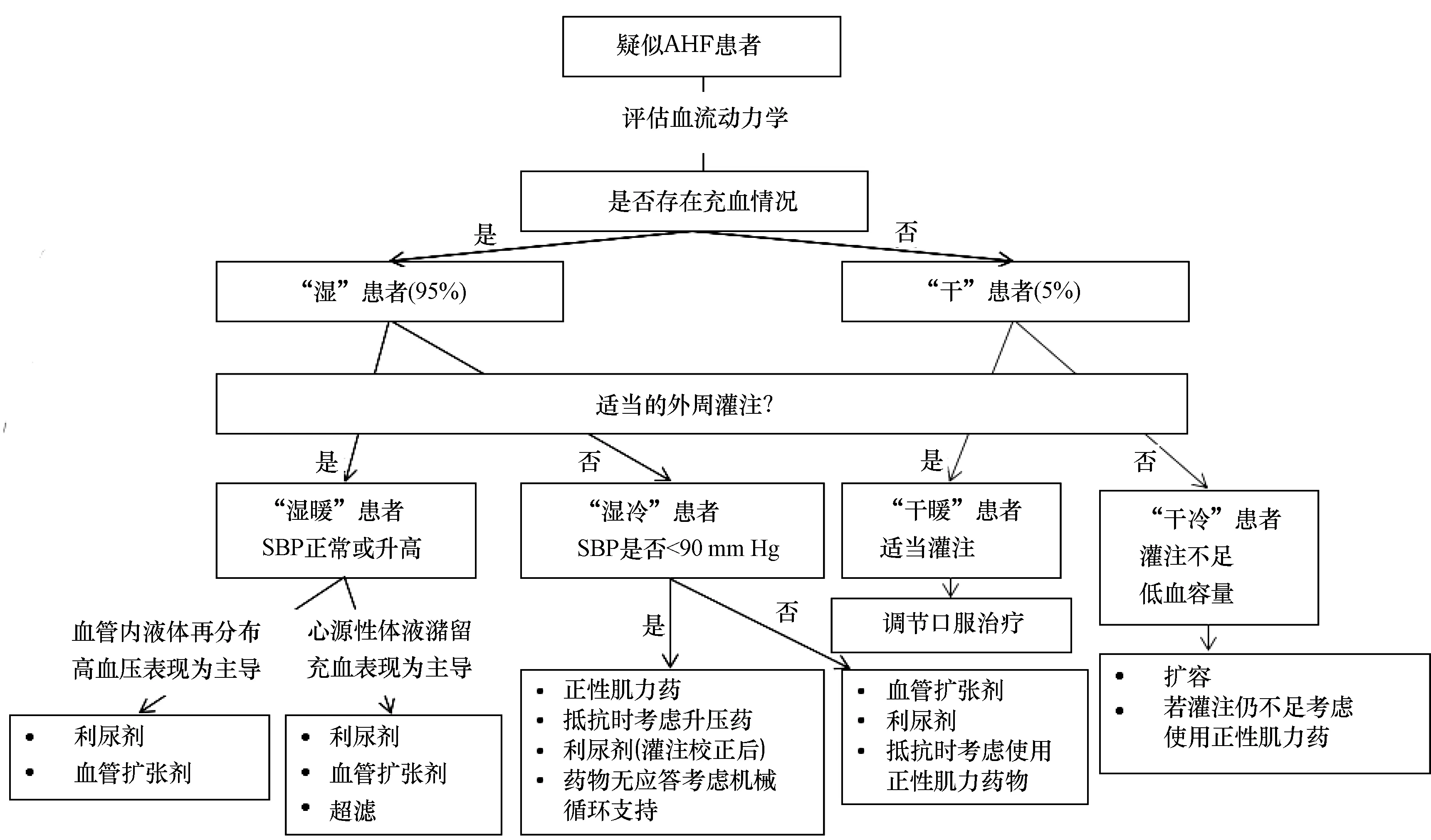
图3 AHF患者按照临床情况处理流程
2.2.4 新型药物
除传统药物外,近年来,伊伐布雷定和沙库巴曲/缬沙坦也因获益确切而被指南推荐为射血分数降低的心力衰竭治疗的基石药物,应纳入考虑[1-2]。
伊伐布雷定是第一个特异性心脏起搏电流抑制剂,具有特异性降低心率的作用,其相关的动物实验及临床研究也在日益增多。 SHIFT的子研究显示,伊伐布雷定能显著减少左室射血分数≤35%和静息窦性心率≥70次/min的心力衰竭患者的收缩末期和舒张末期容积指数,相对改善心脏泵血功能、逆转心脏重构、降低心率[17],进而使患者获益。
沙库巴曲/缬沙坦是第一种RAAS和脑啡肽酶双重阻断剂,避免了单独应用脑啡肽酶抑制剂引起致死性不良反应(严重血管性水肿),且降低了肾功能损伤、高血钾及咳嗽等不良反应发生率,有效降低心力衰竭患者的住院率及病死率,改善临床症状,提高生活质量[18]。
2.2.5 其他药物
包括升压药、血管紧张素转换酶抑制剂、β受体阻滞剂、抗凝剂、阿片类药物、抗焦虑药及镇静药均在一定情况下有所应用,在此不做赘述。
2.3 非药物治疗
相比于药物治疗,非药物治疗可以显著而迅速地改善患者症状。
双水平气道正压通气呼吸机是一种无创辅助通气手段,可迅速改善患者低氧血症、酸中毒等并发症并减少回心血量,缓解肺淤血。国内的一个meta分析表明,应用双水平气道正压通气患者组的心功能指标改善方面和临床总有效率方面较不使用的患者组均显著改善[19]。
超滤治疗可改善容量负荷过重且利尿剂无效患者的症状。
伴发胸水患者抽液可缓解呼吸困难,对伴发腹水的患者抽液可缓解症状,并通过降低腹内压部分改善跨肾压力梯度,从而改善肾脏滤过。
主动脉内球囊反搏、心室辅助装置可用于在积极治疗基础心脏疾病的前提下短期辅助心脏功能或作为心脏移植或心肺移植的过渡[1]。
体外膜肺氧合(ECMO)是一项新兴技术,将血液引出体外后经人工心肺旁路氧合后注入患者动脉或静脉系统以维持人体脏器组织足够的氧合血供,可部分地替代心肺功能,具有创伤小、操作简便、花费较少等优点。
3 新思路
随着认识的不断深入,对AHF患者的管理逐渐从发病时延伸到全程,从心内科逐渐延伸到其他科室,从院内逐渐延伸到院外,在此对近年来出现的新思路进行简介。
3.1 多团队联合管理
心力衰竭作为多种心内科疾病的终末期综合征,其本身诊治较为复杂,且主要罹患人群为老年人,往往合并退行性病变及包括认知功能受损和/或抑郁症在内的多种并发症,因此在治疗过程中需心脏专科医生、心力衰竭专业护士、家庭医生、社会工作者、心理医生、药剂师、理疗师、营养学家等多个团队和角色通力协作,采取心力衰竭门诊随访、家庭远程监控、运动和饮食建议、心理干预等综合手段共同管理,才能有效地治疗和控制心力衰竭[20]。
3.2 心力衰竭易损期
以往多将心力衰竭按病程分为慢性和急性两类并分别施治,但近年来越来越多的研究开始关注AHF出院后1~6个月这一“过渡时期”。CHARM研究表明,心力衰竭患者出院后1~3个月这一时间段的死亡风险最高[21],称为“心力衰竭易损期”。因此对AHF患者出院前及“心力衰竭易损期”这一段“围出院期”的管理尤为重要。
AHF患者的出院指征应满足出院前24 h血流动力学稳定、无容量超负荷、肾功能稳定、无电解质紊乱、已使用基于循证的口服药物等。院外应为患者制定个体化的健康宣教方案和自我管理的方案,具体包括复诊时间、自我监测的生命体征以及如何调整药物剂量。研究表明,患者的收缩压、心率、血钠、血肌酐、利钠肽、醛固酮水平均对患者预后有影响,对其进行监测和干预对预后有益,其中对于心率的控制尤其是重中之重。
即将发布的2018年中国心力衰竭指南特别强调,需加强对心力衰竭患者的长期随访及综合管理、多学科管理,管理方案应覆盖诊疗全程,实现从医院到家庭的“无缝衔接”,加强对患者及家属的健康教育,以提高患者的依从性,降低再入院率。
