子宫黏液性囊腺纤维瘤误诊2例
2018-11-22詹凤书杨汉胜张丽雅
詹凤书 杨汉胜 张丽雅 贾 珏 朱 茜
(惠州市第二妇幼保健院妇科,广州 516000)
子宫腺纤维瘤多发生于围绝经期或绝经后妇女,约有90%来源于子宫内膜,较少发生在子宫肌层,尤其是发生在宫颈向腹腔内生长更少见[1,2],是女性生殖系统少见的良性肿瘤。由于该病临床症状、体征和实验室、影像学检查均缺乏特异性,常因子宫其他疾病就诊。2016年12月~2017年1月我科误诊2例黏液性囊腺纤维瘤,现报道如下。
1 临床资料
病例1:53岁,孕2产1,人工流产1次,无临床症状,月经规律,体检彩超提示盆腔肿物(约8 cm)14 d于2016年12月5日入院。2004年曾在外院行子宫肌瘤射频消融,术后肌瘤略缩小。2016年12月2日外院彩超:子宫7.6 cm×4.4 cm×4.3 cm,右侧壁4.1 cm×3.6 cm低回声团,向外突出,子宫右后方可见7.4 cm×8.7 cm×8.1 cm囊性肿物,边界清,内呈液性伴分隔及密集细小点状回声,诊断:盆腔囊性肿物,子宫肌瘤。妇科检查:子宫右后方可触及直径约8 cm囊性肿物,表面光滑,活动良好,无触痛,其他无阳性体征。临床诊断:盆腔肿物(子宫浆膜下肌瘤?),子宫肌瘤?入院后复查彩超:子宫6.3 cm×4.3 cm×4.3 cm,宫颈右侧见8.4 cm×7.3 cm×5.2 cm囊性回声,形态尚规整,边界尚清晰,与宫颈界限不清,内见网状稍强回声,并可见点条状血流信号,可引出动脉血流频谱,阻力指数(resistance index,RI)0.44;子宫右侧见5.0 cm×3.6 cm×3.2 cm低回声,边界清,与子宫关系密切,超声诊断:宫颈右侧囊性肿物,子宫右侧低回声肿物(浆膜下肌瘤?),见图1。MRI诊断:子宫前壁肌瘤,右侧附件区病变,考虑子宫肌瘤可能。宫颈后方囊性病变,考虑宫颈囊肿盆腔内生长可能性大,其他病变待除外(图2)。CA125、CA19-9、CEA、AFP及腹部CT未见异常。2016年12月8日行开腹全子宫及双侧输卵管切除,术中探查见:子宫6 cm×5 cm,浆膜下及肌壁间可触及肌瘤结节,最大5 cm×4 cm,宫颈后壁向后腹膜突出10 cm×8 cm大小囊肿,表面光滑,与周围界限清楚,囊肿张力大,囊壁厚,双侧输卵管、卵巢外观正常。标本剖视:子宫体部浆膜下及肌壁间结节样物。右侧宫颈峡部浆膜下见一直径8.5 cm肿物,切面囊实性,囊腔内充满黏液,见2个乳头样突起,大小约4 cm×3.5 cm×3.5 cm,1.5 cm×1.5 cm×1.0 cm(图3)。术后病理诊断:子宫颈后壁黏液性囊腺纤维瘤(图4)。术后消化道全面检查无阳性发现,排除转移性肿瘤。术后1个月首次复查,之后半年随访1次,2018年2月复查彩超无肿瘤复发。
病例2:34岁,孕4产0,药流2次,人工流产2次。子宫肌瘤3年,近1年经量增多为既往2倍于2017年1月11日入院。患者2013年10月体检彩超提示子宫肌瘤,具体不详。2016年12月1日我院彩超提示:子宫8.0 cm×6.6 cm×7.7 cm,形态欠规整,宫腔受压略变形,子宫前壁见6.0 cm×4.8 cm×3.9 cm混合性回声,形态欠规整,边界欠清晰,压向宫腔,内可见3.4 cm×1.7 cm不规则近似无回声,混合性回声周边见血流信号。超声诊断:宫腔异常回声(子宫肌瘤变性?)。患者2010年在当地医院行腹腔镜下子宫肌瘤切除,病理良性。入院查体:子宫孕2.5月大小,活动良,无压痛。血红蛋白73 g/L,CA19-9 236.6 U/ml(我院正常值4~40 U/ml),其他无阳性发现。2017年1月17日行腹腔镜下子宫肿物切除术。术中见子宫孕2.5月大,饱满,前壁微膨隆,前壁中下段表面见2个直径约1.5 cm结节,质地软。双附件正常。术中子宫前壁膨隆部位为病变部位,病灶界限不清,囊实性,囊性为黏液,囊内有乳头,实性部分质地脆,暗黄色,病灶突破宫腔(图5)。肿物放入取物袋逐步取出。术中冰冻:子宫Muller囊腺纤维瘤,腺肉瘤待除外。术后石蜡病理及北京协和医院病理科会诊:子宫Muller囊腺纤维瘤(图6)。术后1个月首次复查,之后半年随访1次,2018年2月复查彩超无肿瘤复发。
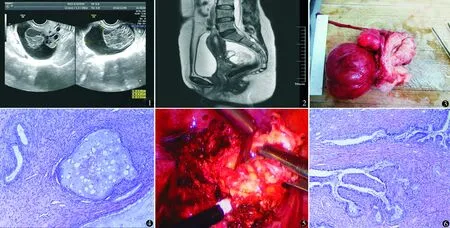
图1 阴式彩超示宫颈后方囊性肿物,8.4 cm×7.3 cm×5.2 cm大小 图2 MRI示宫颈后方囊性病变,7.4 cm×8.7 cm×8.1 cm大小 图3 囊实性肿物肉眼观 图4 显微镜下见上皮成分为宫颈分化,不规则形状的腺体显示内见乳头状,叶状结构周围绕以较小腺体,显示分叶状外观,宫颈腺体周围绕以纤维细胞成分,考虑黏液性囊腺纤维瘤(HE染色 ×400) 图5 腹腔镜下肿物内部观 图6 显微镜下见上皮成分为宫颈分化,不规则形状的腺体显示内见乳头状,叶状结构周围绕以较小腺体,显示分叶状外观,宫颈腺体周围绕以纤维细胞成分,考虑黏液性囊腺纤维瘤(HE染色 ×400)
2 讨论
子宫囊腺纤维瘤目前病因不明,可能与子宫内膜异位症[3]、他莫昔芬治疗[4]等有关,主要表现为异常子宫出血或阴道排液,阴道或宫颈有肿物脱出,子宫增大,部分患者无临床症状。彩超多表现为来自宫颈管或宫腔的不均匀混合回声,内有散在液性暗区。本组2例均表现为囊性为主的混合性回声,内均有乳头,1例宫颈外生性生长,1例子宫肌壁间突向宫腔生长。MRI显示肿物呈多囊性改变,增强后可见囊壁强化及其内分隔强化。在肿物来源不清或界限不清时MRI是较好的辅助检查手段[5]。
临床上内膜来源的子宫囊腺纤维瘤容易误诊为息肉、葡萄胎,肌层来源的容易误诊为子宫腺肉瘤,腺肉瘤间质细胞有异型性,有组织浸润[6]。黏液性腺纤维瘤瘤组织内见丰富的大小不等的腺样结构,部分扩张成囊,上皮均为单层柱状,胞浆富含黏液,核位于基底部,间质纤维组织明显增生,无非典型性及核分裂像。其次还要与子宫癌肉瘤鉴别,后者瘤组织中上皮及间质纤维组织成分均为恶性,有非典型性及核分裂像[6]。宫颈肌壁间或外生型的肿物需与宫颈潴留囊肿鉴别,后者一般有宫颈损伤病史,肿物囊性,内无分隔,无乳头,内为低回声或无回声。宫颈表面的较大囊肿一般壁薄,宫颈肌壁间囊肿巨大的少见。
该病多表现为囊实混合性肿物,术前往往不容易确诊,术中病变多界限不清,为避免术后肿瘤的复发和病理取材不全,遗漏恶性病变,倾向于选择子宫切除,但对于年轻、需要保留生育功能的患者,尽量彻底切除病灶,如果病灶边界不清,尽量扩大切除病灶。D’Angelo等[7]报道1例反复复发,一方面可能与病变无法彻底切除有关,一方面可能由于该病与低级别腺肉瘤很难鉴别,在无完整病理标本的情况下会影响病理结果的判断。除非可以确定整个肿物被彻底切除,否则不能仅仅通过组织活检或肿物切除确定腺纤维瘤的诊断,必须保证整个肿瘤切除,病理排除腺肉瘤,方可诊断腺纤维瘤[8]。复发患者有发生核分裂活跃和浸润肌层和血管的风险。因此,临床上要在多方面加强对该疾病的认知,包括影像学医生、临床医生、病理科医生。临床医生需根据患者的年龄、生育要求、肿物的特点、病理特征、患者的随访条件等选择正确的治疗方式[9]。
病例1围绝经期选择开腹子宫全切,保证病变切除的彻底性,治疗方式是正确的。病例2年轻,因要求保留生育功能,选择腹腔镜子宫病灶切除术,但因术前彩超提示肿物界限不清,并非典型的子宫肌瘤影像,高度怀疑肿物变性,术中探查肿物边界不清,高度怀疑肿物的性质,在无法明确是否彻底切除病灶的前提下仍未中转开腹手术,也未扩大切除病变部位,增加病变组织残留的风险,因无法保证病理标本的完整性,继而影响病理的准确性,增加肿瘤复发甚至肿瘤种植腹腔的风险,上述两点可能对患者的预后极为不利,希望通过此病例的复习,提高对该疾病的认知。目前2例在随访中,未诉不适症状,复查妇科B超未见明显异常。
总之,子宫囊腺纤维瘤临床少见,属于良性疾病,临床中保留子宫的患者术后有可能复发,可在原部位或其他部位,原因分析可能与肿瘤切除不彻底、病理检查不确切、肿瘤本身容易复发等因素有关[3]。故术前充分评估,术中彻底切除,术中和术后确切的病理诊断,术后严密的随访至关重要。
