首诊于眼科的梅毒性视神经炎1例
2018-10-31王海波张立军
王海波,刘 新,管 欢,张立军
(大连市第三人民医院 眼科, 辽宁 大连 116037)
1 临床资料
患者,女性,52岁,以“左眼突然视力下降10天”为主诉,于2017年8月9日入大连市第三人民医院眼科就诊。10天前,无明显诱因,左眼出现视力突然下降,不伴有眼球转动疼痛及眼红等症状。未行任何治疗。自觉症状无缓解,为求诊治来我院。既往无高血压、糖尿病等全身病史,否认外伤病史,无眼部手术等病史,个人史及家族史无特殊。入院后眼部检查:视力:右眼1.0,左眼0.6(矫正不提高),眼压:右眼14 mmHg(1 mmHg=0.133 kPa),左眼16 mmHg,双眼角膜透明,前房常深,Tyndall(-),瞳孔3 mm,直接光反射(+),间接光反射(+),双眼晶状体透明,玻璃体轻度液化,右眼视盘色可,边界清,动静脉比例2∶3,黄斑区及周边未见异常(图1a)。左眼视盘边界不清,水肿,视盘周围视网膜略呈黄白色水肿,视网膜动静脉比例2∶3,黄斑区及周边未见异常(图1b)。眼部辅助检查:左眼视野检查可见中心暗点。VEP回报:全视野刺激,左侧P100潜伏期正常范围,波幅较对侧下降,波形分化差;右侧P100潜伏期、波幅正常范围。眼底视网膜荧光血管造影所见:A-RCT 9 s,RCT 6 s,视盘荧光较强,静脉期黄斑区可见点状高荧光,随时间延长视盘、黄斑区点状荧光及黄斑区周边血管渗漏,晚期视盘边界不清高荧光,黄斑区花瓣状荧光蓄积。右眼视盘高荧光,视网膜血管走形未见明显异常,晚期黄斑区略有荧光素蓄积(图2a,b,c)。提示左眼视神经炎,左眼葡萄膜炎。OCT回报,左眼黄斑区色素上皮层反射欠光滑(图3a),视盘神经纤维层反射增厚(图3b),右眼黄斑区大致正常。头部MRI所见双侧大脑半球皮层下可见少许点片状等长T1、长T2信号,Flair为高信号,脑沟裂无增宽,脑室系统无扩大。脑中线结构无移位。双侧视神经无明显增粗,视神经孔区及视交叉未见占位,副鼻窦粘膜稍增厚。实验室化验回报:血、尿、生化全套正常。梅毒螺旋体明胶凝集试验(TPPA)(+),快速血浆反应素试验(RPR)1∶16(+),追问病史,有冶游史。请皮肤科会诊,会诊意见:全身未见明显梅毒阳性体征,诊断为隐性梅毒,建议系统驱梅治疗。综合上述临床资料,初步诊断为左眼梅毒性视神经炎,梅毒性脉络膜炎,隐性梅毒。给予银杏叶片,9.6 mg日2次口服1个月;甲钴胺分散片,0.5 mg日3次口服1个月,以改善眼部循环,营养神经,并建议患者到皮肤科系统驱梅治疗。患者于2017年8月11日出院,第2日到大连市皮肤病医院专科系统驱梅治疗,给予青霉素钠600万单位静脉滴注1次/4 h,共2周。2017年9月4日我院门诊复查:视力左眼1.0,眼底可见视盘色可,边界清,复查实验室化验回报:RPR(-)。2018年6月门诊再次复查:左眼视力1.0,眼底视盘边界清,色可,眼底未见异常(图1c)。

a:右眼眼底彩照大致正常; b: 左眼可见视盘边界模糊,视盘周围视网膜黄白色水肿; c: 左眼治疗1年后复查,可见视盘色可,边界清,未见异常图1 彩色眼底照相Fig 1 colour fundus photograph
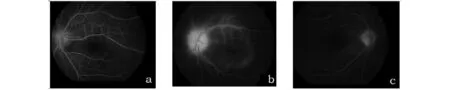
a:左眼动静脉期视盘高荧光,视盘边界模糊;b:左眼晚期视盘边界不清高荧光,黄斑区点状荧光及黄斑区周边血管渗漏;c:右眼晚期视盘高荧光图2 眼底荧光血管造影Fig 2 Fluorescence fundus angiography

a:左眼黄斑区可见RPE反射带欠光滑; b:左眼视盘可见神经纤维层反射增厚图3 光学相干断层扫描Fig 3 Optical coherence tomography
2 讨 论
梅毒是由梅毒螺旋体感染导致的,可累计全身多个系统的慢性传染性疾病,既往文献报道认为神经梅毒是晚期梅毒的表现,近期相关文献报道显示神经梅毒可以出现在梅毒各个阶段[1]。梅毒性眼病表现为多样性,且无特异性,主要包括基质性角膜炎、葡萄膜炎及视神经病变,其中临床以梅毒性葡萄膜炎最常见,单独出现的视神经炎比较少见,容易误诊。本例患者左眼视力下降为0.6,眼底视盘边界模糊,水肿,眼底血管造影表现为视盘高荧光,晚期伴有视盘荧光素渗漏,视野检查左眼中心暗点,左眼VEP回报P100波波幅减低,以上符合左眼视神经炎的表现,结合其冶游史,血清TPPA阳性,RPR阳性,经过系统驱梅疗法,视力改善恢复正常。因此考虑该患者视神经炎的病因为梅毒感染导致。同时左眼FFA可见黄斑区点状荧光及黄斑区周边血管渗漏,符合梅毒性脉络膜炎症表现,OCT可见黄斑色素上皮反射不光滑,主要考虑脉络膜炎症刺激导致。通过对本例患者的治疗,我们发现,梅毒性视神经炎可以出现在梅毒的各个时期,既往报道的梅毒性视神经炎多见于梅毒二期[2-3],而该病例患者梅毒性视神经炎出现在潜伏期,既往未见相关报道,全身无明显梅毒阳性体征,提示我们,梅毒性视神经炎临床表现无特异性,诊断主要基于病史、临床表现、血清学检测及脑脊液检测等。目前临床上,对于梅毒的诊断一般通过两种血清学检查方法:(1)非特异性实验,包括性病研究实验室实验和RPR;(2)特异性实验,包括荧光螺旋体抗体吸收实验和TPPA。这两类检查方法也可以用于脑脊液及房水检查,对于病变诊断更有特异性[4-6]。目前我院对梅毒的诊断采用的是检查血清RPR和TPPA。RPR滴度与疾病的活动程度相关。应用青霉素治疗后,RPR滴度降低甚至可以转为阴性,因此RPR可以用来评估抗菌药物的疗效[5]。当临床上遇到疑似梅毒患者的时候,血清学检查可确诊本病。该患者经过梅毒相关血清学检查后确诊,符合该诊断标准。
鉴别诊断主要与其他原因所致视神经炎及缺血性视神经病变相鉴别。视神经炎可由多种原因引起,常见如特发性神经脱髓鞘疾病、遗传相关性疾病、全身因素导致的急性或慢性传染病、局部炎症扩散、营养代谢障碍性疾病、中毒、血管性疾病、肿瘤、眼眶或脑外伤等。因此需要行全面系统的检查,如头颅MRI、胸片、眼眶CT、血清免疫学检查等,以除外上述病因的可能。对于特发性视神经病变,其临床特点为视力下降快,同时常伴有眼球转动疼痛及色觉异常,多为单眼发病,视野表现呈多样性。另一个主要鉴别的疾病要考虑缺血性视神经病变,其中前部缺血性视神经病变的典型表现为单眼无痛性视力下降,进展较快,视野检查常表现为水平视野缺损,可为旁中心暗点和弓形暗点,发病早期可出现视盘水肿,呈苍白色或充血改变,视盘旁也可见火焰状出血改变。
梅毒的治疗主要以青霉素药物治疗为主。用药宜早,剂量宜足。对于一期、二期和潜伏早期的成年梅毒患者应一次性给予240万单位苄星青霉素G肌肉注射,每周1次,连续3周;对于梅毒性葡萄膜炎和神经梅毒,则1800万~2400万单位/日静脉滴注,连续10~14 d。对于青霉素过敏的,可改用四环素或红霉素0.5 g口服,日4次,共15 d[7]。眼部视网膜及视神经,从胚胎发育角度看,属于中枢神经系统的一部分,按照美国疾病预防和控制中心的治疗标准,所有眼部梅毒患者都应该按照神经梅毒治疗[8]。该例患者虽未行脑脊液穿刺检查,但转诊皮肤科治疗后建议按照神经梅毒的治疗标准,规范治疗后,眼部的症状消退,RPR转阴。有文献推荐认为,对于神经梅毒采用大剂量青霉素静脉滴注治疗的患者,可以口服糖皮质激素,预防Jarish-Herxhermr反应[6,8-9]。该患者未给予全身激素治疗,治疗过程中并没有出现明显的病情加重或反复。
梅毒性眼病临床表现多样,以眼部为首发症状的梅毒性视神经炎临床并不常见,应该注意与特发性视神经炎及缺血性视神经病变相鉴别,梅毒血清学及脑脊液检测有助于诊断,早期诊断和规范治疗对视力恢复至关重要。
