人工骨棒结合混合PRP的自体髂骨联合减压术治疗早期股骨头坏死
2018-10-29王玥贾其余曹溢刘先哲
王玥,贾其余,曹溢,刘先哲
(1.安徽医科大学附属合肥医院,合肥市第二人民医院骨科,安徽 合肥 230032;2.华中科技大学同济医学院附属协和医院骨科,湖北 武汉 430022)
股骨头缺血性坏死是一种常见的髋关节疾病,如未经积极干预和正规治疗,90%以上的患者会随着病理进程的逐渐进展,而导致患者的股骨头变形甚至塌陷,以及髋关节骨关节炎的发生[1]。股骨头无菌性坏死好发于30~45岁的男性患者,其中有很大比例为双侧股骨头坏死[2-3]。当前临床上考虑股骨头坏死的致病原因为长期酗酒、大剂量的使用糖皮质激素、继发于凝血系统疾患、继发于股骨颈骨折后等[4]。股骨头坏死早期症状主要是髋部疼痛,并且随着该疾病的发展伴或不伴有髋关节的功能障碍。近些年该疾病发病年龄有年轻化趋势,并且发病率逐年上升,晚期治疗的经济负担和社会负担较重。如何有效阻止股骨头缺血坏死的进展一直是医学界研究的热点。目前有很多的手术治疗方式来干预和阻止股骨头缺血坏死的进展,包括带或不带血管的自体骨移植及髓芯减压术、骨髓干细胞移植,各种类型的股骨近端截骨术等,效果报道不一[5-12]。我院使用髓芯减压术联合人工合成的纳米羟基磷灰石/胶原复合骨修复材料所制成的支撑棒,结合混合富血小板血浆(platelet-rich plasma,PRP)的自体髂骨治疗早期股骨头坏死,随访了19例(20髋)患者的临床效果及X线表现,探讨早期股骨头缺血性坏死的有效手术治疗方法。
1 资料与方法
1.1 临床资料 分析自2015年8月至2017年1月,所有应用髓芯减压联合纳米晶胶原基人工骨支撑棒结合混合PRP的自体髂骨植入术治疗早期股骨头坏死的患者19例(20髋),其中男14例,女5例;年龄29~55岁,平均(36.2±8.6)岁;单侧18例,双侧1例。致病因素:激素性12例,特发性2例,酒精性5例。Steinberg分期:Ⅰ期14髋,Ⅱ期6髋。术前患者均有患髋部、腹股沟区疼痛等症状,行走时加重,伴或不伴有膝关节疼痛。术前所有患者均给予骨盆平片、髋关节正侧位及蛙式位X线片、髋关节CT和MRI检查。股骨头坏死诊断通过临床症状、体格检查及影像学表现纳入标准:Steinberg I期和Ⅱ期。排除标准:既往行髋部手术者、Ⅲ期及Ⅲ期以上者、感染所致股骨头坏死者、髋关节骨关节炎继发的股骨头坏死者。
1.2 手术方法
1.2.1 PRP制备方法 我们采用的是Landesberg2次离心法。髋部手术前1 h,于患者前臂静脉采血,采血部位碘伏消毒后,用50 mL无菌注射器先抽取4 mL枸橼酸钠抗凝剂,然后抽取静脉血至40 mL,上下颠倒摇匀后放入离心机。离心机配置平衡后,第1次采用200×g离心力离心10 min,待停止转动后血液会分为3层,用吸管吸取全部上、中两层液体至中、下交界面下方3 mm处,剩余液体弃用。将所吸取液体注入另一离心管,进行第2次离心,第2次离心力仍为200×g,时间为10 min。待离心机停止转动后离心管中液体分为上下两层,将上层约3/4的液体用吸管抽吸后弃用,离心管内剩余约6 mL液体即为PRP,摇匀后抽入注射器内存放备用。
1.2.2 髋部手术方法 患者全身麻醉满意后置于可透视的多功能牵引手术床上,便于C型臂正侧位透视。患者取仰卧位,患髋垫高,患肢维持稍内旋位固定。常规碘伏髋部手术区域消毒铺巾,于患者同侧取髂骨修剪成颗粒状骨后与配置的5 mL PRP混合搅拌均匀备用。于大转子下1 cm处向远端作长约3 cm纵行切口,切开皮肤、皮下及外侧筋膜,钝性分离股外侧肌至骨皮质。保持患肢稍内旋位,在C型臂监视下将1枚导针经股骨颈钻入到股骨头软骨下骨的骨坏死区中央。用直径1.0 cm的空心钻头沿导针钻开股骨外侧骨皮质后沿导针钻入至股骨头软骨下骨约0.5 cm处,退出钻头及导针,用特制形状刮匙经所钻通道伸入至股骨头下骨坏死区域,刮除坏死硬化骨组织,经特殊设计的空心漏斗填入一部分混合PRP的自体髂骨颗粒打压紧实,随后敲入纳米晶胶原基人工骨支撑棒,剩余髂骨PRP混合物经空心漏斗植入人工骨支撑架尾端,轻轻敲击压实。C型臂X线机透视确认骨植入颗粒位于刮除的骨坏死区域,生理盐水冲洗后逐层缝合切口。术前及术后各静滴1次抗生素,术后镇痛及抗凝治疗。患者术后1个月内禁止负重行走,1个月后拄双拐部分负重行走,随后逐渐过渡到完全负重行走。
1.3 临床评价指标 本研究主要是评估患者术前、术后的患髋功能有无改善及疼痛有无缓解。本研究采用目前使用较为广泛的Harris评分系统,满分为100分,分为髋部疼痛(44分)、髋关节功能(47分)、下肢畸形(4分)、髋关节活动范围(5分)等四个方面。Harris评分量表将评分总分90~100分定为优,80~90分定为良,70~80分定为可,小于70分定为差。影像学通过术后1、6、12个月摄取X线平片获得结果。
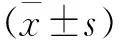
2 结 果
术后所有患者均随访12个月,并在术后12个月行Harris评分。统计结果显示:术前评分平均为(63.6±11.6)分,术后提高至(89.5±10.3)分,提高分数平均为(25.9±11.2)分,手术前后比较差异有统计学意义(P<0.05)。参考Harris评分系统,本组20髋病例中,优14髋,良3髋,可2髋,差1髋,优良率达85%。其中1例髋术后12个月仍有髋部疼痛。X线片的结果显示有3例髋关节表现出影像学进展(X线表现软骨下微型骨折,部分骨小梁连续性中断,股骨头负重区塌陷变平,CT提示囊性病变区扩大等),患者的临床症状、体征改变与影像学进展变化相一致。所有患者术后均未发生切口感染、下肢深静脉血栓等并发症。
典型病例为一32岁男性患者,双侧髋关节疼痛1年入院,诊断为双侧股骨头坏死(Steinberg Ⅱ期),给予髓芯减压联合纳米晶胶原基人工骨支撑棒结合植入混合PRP的自体髂骨的手术方法。术前和术后Harris评分分别为64分和89分。典型病例手术前后影像学资料见图1~2。
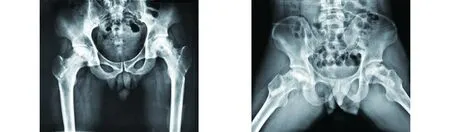
图2 术后1.5个月正位及蛙式位X线片示支撑棒未吸收,股骨头坏死区域可见植骨材料,股骨头坏死未见进展
3 讨 论
股骨头坏死(osteonecrosis of the femoralhead,ONFH)又称股骨头缺血性坏死,是一种骨科常见疾病,其中有很多患者为双侧股骨头坏死,中青年人群多发[13]。目前发病机制尚不明确,当前临床上考虑股骨头坏死的致病原因为长期酗酒、大剂量的使用糖皮质激素、继发于凝血系统疾患、继发于股骨颈骨折后等。认为其致病机理主要是股骨头的血液供应受到各种致病因素的干扰,导致骨细胞、骨髓成份发生变性、坏死,并且骨细胞坏死与修复重建反复交替出现,最终导致股骨头骨性结构的改变及塌陷,临床上表现为髋关节疼痛及功能障碍。当ONFH进展到软骨下骨塌陷期时,股骨头将无法保留,只能行髋关节置换手术。多项临床试验证明在股骨头坏死过程中,股骨头承载区软骨下骨的力学性能下降,在持续的应力作用下,股骨头的承载区域最终会塌陷。因此在股骨头坏死的早期,在承载区为软骨下骨提供稳定的力学支持,可以防止股骨头塌陷、促进修复。这些年来我国股骨头坏死的新发病例数量逐年增加,致残率也较高;广大民众对该疾患认识不足以及诊疗手段不规范等因素[14-15],造成发现股骨头坏死时往往已丧失最佳保髋时机,给社会及个人造成沉重的负担。所以早期采用有效方法发现并治愈或延缓股骨头坏死进展,以避免或者延缓髋关节置换,对于患者本人及社会都至关重要。
3.1 早期股骨头坏死的手术治疗
3.1.1 髓芯减压术 髓芯减压术是目前广泛应用的治疗早期股骨头坏死的方法,其目的是降低股骨头内的压力,打通阻碍骨坏死修复的硬化带,去除死骨、增强新生骨的爬行替代,延缓骨坏死的进展,术后可立即明显缓解髋部疼痛。髓芯减压术还具有创伤小、操作简单、不与其他治疗相互干扰、患者能够接受等优点[16-17]。其缺点是因为钻孔后股骨头的支撑力降低导致术后的股骨头骨折及塌陷风险增大,术后患肢至少需要3个月内避免负重行走。所以为避免该风险人们在该术式的基础上发展了多种联合术式,如联合骨水泥加强、联合打压植骨、利用多孔金属钽棒支撑和各种生物材料植入、联合PRP植入、联合干细胞移植、联合中药治疗等[17-18]。
3.1.2 带血管蒂的骨瓣移植术 对于股骨头软骨下骨已塌陷的SteinbergⅢ期的年轻患者(<45岁),为避免过早行人工髋关节置换术,有术者采用带血管蒂或旋方肌骨(膜)瓣转移术、带血管蒂游离腓骨移植术为股骨头塌陷区域提供良好的支撑,同时联合坏死区域病灶清除等术促进新骨生成。但该术式手术创伤大,对术者技术要求高、患者接受度不高、相关并发症发生率高,目前临床上应用较少。
3.2 PRP在股骨头坏死手术中的应用思路 20世纪90年代,有实验发现以血小板源性生长因子(platelet-derived growth factor,PDGF)和转化生长因子-β(transforming growth factor-β,TGF-β)为主的多种生长因子参与了骨的自我修复过程[19-20]。PDGF能促进骨内血管形成和细胞的有丝分裂并提高其他生长因子的活性。而患者自体的全血浓缩物——PRP中被证实含高活性的PDGF和TGF-β,以及表皮生长因子(epidermal growth factor,EGF)、类胰岛素生长因子(insulinlike growth factor,IGF)、血管内皮生长因子(vascular endothelial growth factor,VEGF)等活性物质[21-22],所有的活性物质在骨修复过程中都起到了重要作用,能加快基质干细胞的分化[23],加速骨细胞的增殖[24-26]。研究还表明,这些活性物质按一定浓度比例更能提高骨的修复效果,从患者自身全血中提取的PRP中各生长因子的浓度比例不会改变,所以离体后不会降低其生物效应[27]。
3.3 纳米人工骨支撑架 根据以往髓芯减压后支撑物治疗的优缺点,杨述华等[28-29]自主研究设计了纳米晶胶原基人工骨支撑架。纳米晶胶原基人工骨支撑架是一种中空的圆柱状带螺纹的人工骨支撑物,与钻头的直径相符合将支架植入,以确保支架与周围骨和近端软骨下骨之间的紧密接触,可以为软骨下骨坏死区域提供足够的力学支撑,达到预防股骨头软骨下骨塌陷的目的。纳米晶胶原基人工骨具有以下特点[28-29]:a)是与自然骨组成相似的人工骨修复材料,其显微结构具有良好的成骨传导活性,主要成骨方式是膜内成骨与软骨内成骨,这两种方式均有利于新骨的形成。b)人工骨材料由羟基磷灰石和Ⅰ型胶原所组成,这两者的比例与人体内环境的要求相符合,具有良好的生物相容性。c)与金属钽棒等支撑物相比较,纳米晶胶原基人工骨硬度及质地与股骨颈处骨质基本相同,便于后期行全髋关节置换时的股骨颈截骨。
3.4 纳米人工骨支撑架结合植入混合PRP的自体髂骨临床应用优势 采用髓芯减压后纳米晶胶原基人工骨支撑架植入结合混合PRP的自体髂骨治疗成人早期股骨头坏死有以下优势:a)髓芯减压可以清除股骨头内坏死区域的硬化坏死骨,同时也可以降低股骨头内骨的压力。骨内的压力减轻后封闭的骨髓腔被打开,因高压造成的缺血随即得到缓解,从而导致骨内毛细血管的再生及骨小梁的再形成,骨内静脉回流改善,骨内血液循环重新生成,股骨头开始再生;b)人工骨支撑架植入能支撑坏死股骨头的软骨下骨,发挥软骨下骨的结构支撑作用,延缓了股骨头塌陷时间,延长了股骨头存活时间。将具有骨诱导活性的PRP及自体髂骨骨混合植入之后,然后将人工骨支撑架植入软骨下骨中,为关节软骨提供足够的力学支撑,增强成骨分化,实现骨吸收与新骨形成之间的新平衡,促进骨愈合;c)损伤小,出血少,不进入关节腔,操作简便,减轻疼痛的同时有利于关节功能快速恢复,保留患者的股骨头,患者乐于接受;d)自体髂骨具有费用低、成活率高、机体无排异反应等优势;e)手术操作均在透视监测下操作,不损伤负重关节面和正常的软骨下骨结构,术后无并发症发生[6]。股骨头坏死早期保髋手术的关键是促进股骨头缺血坏死区骨的修复和重建,保存自体股骨头。在骨修复过程中,细胞的修复是必要的。大量的生长因子和支架相互促进,相互协调。其中,修复细胞是种子,生长因子提供“养料”,和支架建立“脚手架”共同促进骨生长,含有大量生长因子的PRP对骨诱导有显著影响,与自体髂骨材料混合后,提供了“养料”可将修复细胞趋化至骨支架内形成活性骨,大大促进了骨修复的进程,提高了保存自体股骨头手术的治疗效果。
总之,髓芯减压联合纳米晶胶原基人工骨支撑棒结合植入混合PRP的自体髂骨的手术方法,对于年轻的股骨头早期坏死的患者具有很好的效果,对于缓解患者髋关节疼痛、延缓或避免软骨下骨塌陷的发生、恢复髋关节功能、推迟全髋关节置换术有着重要意义。但是,目前选择该手术方式的患者并不多,中长期临床效果有待进一步观察和研究。
