卵巢囊腺瘤的MRI诊断及病理对照分析
2018-10-16南京医科大学附属妇产医院放射科江苏南京210004
南京医科大学附属妇产医院放射科(江苏 南京 210004)
李宇明 唐文伟 程 晖王莉莉 陈 慧 顾海磊
卵巢囊腺瘤是卵巢上皮性肿瘤中最常见的女性生殖系统肿瘤,可发生于任何年龄。磁共振成像(magnetic resonance imaging,MRI)因软组织分辨率高、可多方位成像、无创等优势,在妇科肿瘤影像诊断中的应用日趋广泛。本文回顾性分析了经手术和病理证实的38例卵巢囊腺瘤的MRI表现,旨在进一步提高MRI对卵巢囊腺瘤的诊断及鉴别诊断能力,为临床术前评估及制定治疗方案提供指导。
1 资料与方法
1.1 临床资料收集本院2015年1月至2016年9月间,采用MRI检查并经手术病理证实的卵巢囊腺瘤38例。患者年龄在17~70岁,平均年龄46.8岁。临床主要症状为腹痛、腹胀、经期紊乱或盆腔包块来就诊,部分为无症状、体检时偶尔发现。妇科检查盆腔可触及大小不一的肿块。
1.2 仪器与扫描方法采用飞利浦Achieva 1.5T超导MR系统。选用正交体部线圈,患者仰卧位,膀胱适度充盈,扫描范围从耻骨联合扫至髂前上棘或者脐部。全部病例平扫加增强,常规采用T1WI/TSE(Turbo spin echo)序列、T2WI/TSE序列作横断位扫描;T2WI/TSE序列矢状位扫描;T2WI脂肪抑制序列横断、冠状位扫描;DWI(Diffusion weighted imaging)取扩散敏感系数b值为800s/mm2;注射钆喷替酸葡甲胺(Gd-DTPA)后,T1WI作横断位增强扫描及矢状位、冠状位延迟扫描。
由两位以上有经验的放射科医生观看本组病例的MRI资料,分析卵巢囊腺瘤的部位、大小、形态及信号改变情况,观察病灶的各类强化特征,并与术后病理结果作对照。
2 结 果
2.1 病理类型本组38例囊腺瘤共50个病灶,其中7例双侧囊腺瘤,5例合并对侧囊肿。浆液性囊腺瘤共16例,其中良性7例(5例为单纯性浆液性囊腺瘤,1例乳头状浆液性囊腺瘤伴局部上皮活跃,1例为囊腺纤维瘤:属变异型浆液性囊腺瘤);交界性9例,有乳头状突起8例(7例双侧病灶,其中4例伴恶变,1例对侧单纯性囊肿)。黏液性囊腺瘤共22例,其中良性18例(混合性2例:黏液性囊腺瘤伴成熟性囊性畸胎瘤),2例对侧单纯性囊肿,3例对侧包涵性囊肿;交界性4例。与病理对照,8例诊断有误差,1例黏液性囊腺瘤误诊为单纯性囊肿,1例混合性黏液性囊腺瘤误诊为畸胎瘤,6例交界性误诊为良性,包括3例浆液性(含1例恶变者)、3例黏液性。囊腺瘤的诊断率在94.7%(36/38),良恶性诊断符合率在83.2%(32/38)。
2.2 MRI表现38例卵巢囊腺瘤中,良性病灶多表现为圆形或椭圆形,交界性或恶性多为不规则形;25例肿瘤为囊性病灶,13例为囊实性病灶,见有囊壁结节或向内生长的乳头状突起。肿块较大者均有子宫明显受压推移,部分见膀胱受压。
浆液性囊腺瘤16例,单房8例,多房8例,径线约为2.4cm~14.5cm。良性7例,表现界清壁薄,2例见分隔(见图1-4)。交界性9例中8例见壁结节或乳头状突起,6例见分隔(包括4例伴恶变者),部分囊壁及分隔稍显厚薄不均(见图5-8)。伴恶性者均双侧发病,呈囊实性高低混杂信号,囊壁及分隔厚而极不规则(见图9-12)。T1WI低信号病灶7个,等信号4个,等混杂高信号1个,稍高混杂低信号4个;T2WI或压脂T2WI多为高信号或高低混杂信号,DWI高信号9个,等信号4个,高低混杂信号2个,低信号1个(为变异的囊腺瘤:囊腺纤维瘤)。1个见液—液分层。增强T1显示囊壁、实性成分及间隔均强化,延迟期囊壁及间隔仍明显强化;交界性及恶变者伴盆腔大量积液,部分有淋巴结增大及腹膜、系膜等受累征象。16例术前均诊断为卵巢囊腺瘤,3例交界性包括1例癌变者误诊为良性,视为诊断不全。诊断准确率为81.3%(13/16)。
黏液性囊腺瘤22例,单房5例,多房17例,分隔、多房征象较浆液性囊腺瘤明显多见。径线约为3.7cm~28cm。边界均较清楚。病灶呈类圆形或长椭圆形,巨大囊较多见。良性18例中有13例见分隔(见图13-16),2例见壁结节。交界性4例均见分隔(见图17-20)。MRI表现为单房、多房混杂信号囊性肿块,T1WI低信号15个,高低混杂信号3个,稍高信号2个,等低混杂信号2个;压脂T2WI高信号20个,信号高低不均2个,间隔低信号15个(2例肿块巨大,间隔位置较高,超出横断位的扫描范围);DWI高低混杂信号4个,高信号9个,等信号6个,低信号3个;增强T1显示囊壁及间隔均强化,囊壁与周边组织分界清楚。1例被误诊为卵巢单纯囊肿,4例视为诊断不全,其中1例黏液性囊腺瘤伴成熟性畸胎瘤误诊为畸胎瘤,3例交界性未作提示。诊断准确率为77%(17/22)。
3 讨 论
3.1 临床及病理特点卵巢囊腺瘤是女性盆腔内最常见的上皮性肿瘤,约占卵巢肿瘤的30%[1]。上皮性肿瘤具有分化为各种内生殖器上皮的潜能,如向输卵管上皮分化,即形成浆液性肿瘤;如向宫颈黏膜分化,即形成黏液性肿瘤[2]。依据不同的生物学特征,将卵巢囊腺瘤分为良性、交界性、恶性。其中浆液性囊腺瘤最为常见,而交界性囊腺瘤多见于绝经后女性[3]。本组病例与上述文献报道稍有偏差,在这个时间段内本组收集的病例中,黏液性囊腺瘤稍多于浆液性囊腺瘤,而交界性13例中,年龄≤46岁以下者占7例,>46岁以上者占6例。
3.2 卵巢囊腺瘤的MRI表现
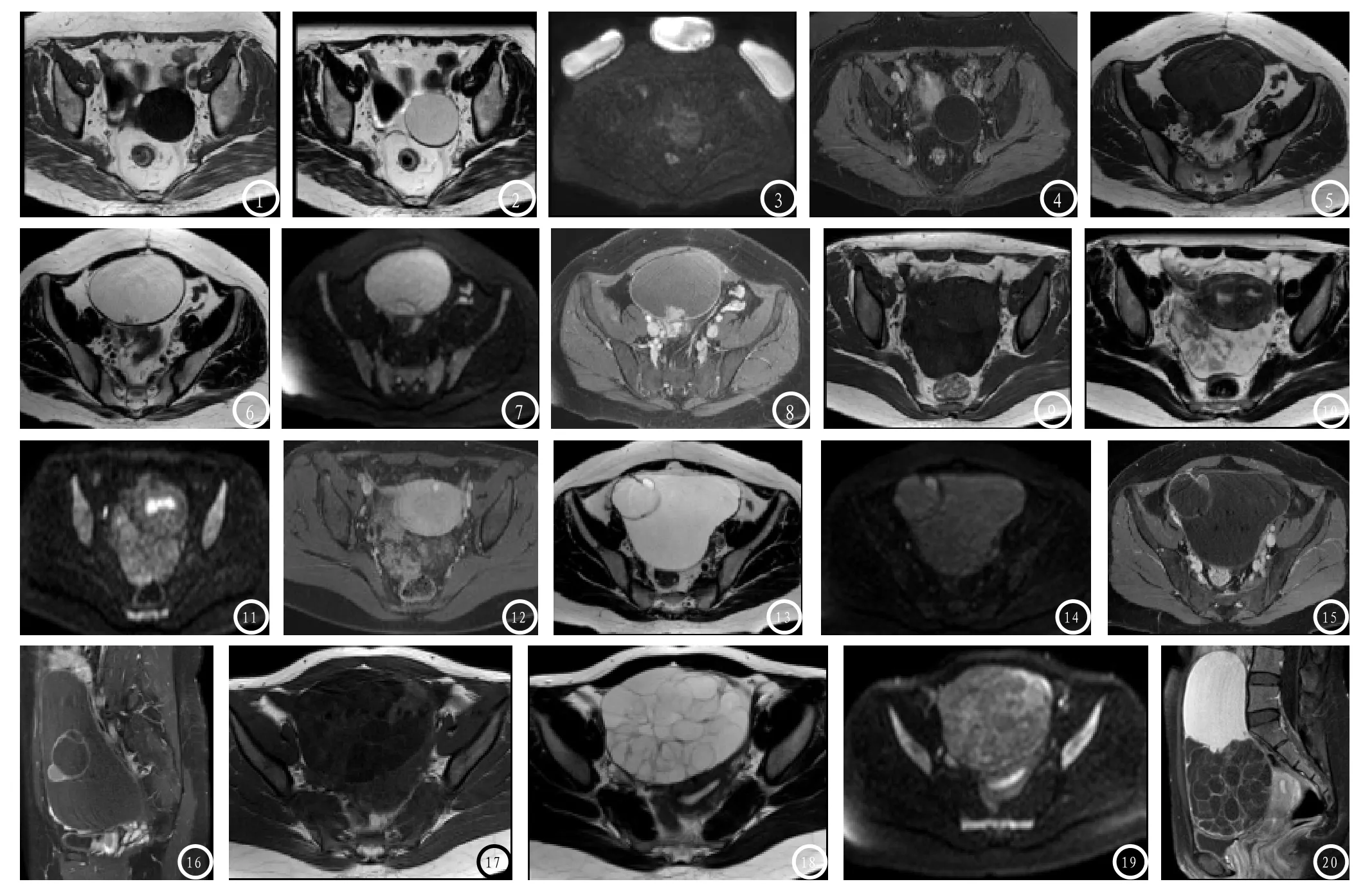
图1-4 浆液性囊腺瘤,图1:T1WI:低信号;图2:T2WI:高信号;图3:DWI:稍高信号;图4:增强:囊壁强化。图5-8 浆液性交界性囊腺瘤,图5:T1WI:囊、壁结节为等、低信号;图6:T2WI:囊高、壁结节低信号;图7:DWI:高信号;图8:增强:壁与结节强化。图9-12 浆液性交界性囊腺瘤伴癌变,图9:T1WI:实性部分不均低信号;图10:T2WI:高、低混杂信号;图11:DWI:稍高不均信号;图12:增强:不均强化。图13-16 黏液性囊腺瘤,图13:T2WI:多囊高信号;图14:DWI:稍高信号;图15:T1增强:囊壁及隔强化。图16:延时增强相:囊壁及隔仍强化。图17-20 黏液性交界性囊腺瘤,图17:T1WI:多囊等、低混杂信号;图18:T2WI:不均高信号;图19:DWI:不均高信号。图20:T1增强:实性部分与囊壁、分隔强化。
3.2.1 MRI影像学表现:卵巢浆液性囊腺瘤约占卵巢良性肿瘤的23%[1],肿块一般中等大小,可分为单纯性和乳头状。单纯性浆液性囊腺瘤多表现为单发、单房,壁薄而光滑的囊性肿块。T1WI呈低信号,T2WI呈高信号,囊壁薄而均匀,边界清楚。乳头状浆液性囊腺瘤双侧多见,信号表现复杂,为囊实性信号,T1WI可出现高、低、等混杂信号,T2WI或压脂为高低混杂信号,DWI为等或高低混杂信号,增强显示囊壁、实性成分及间隔明显强化,交界性与恶变者囊壁与分隔厚薄不均,实性不均混杂信号为主,且伴有盆腔大量积液,恶变者有盆腔种植征象。据文献报道,50%的浆液性囊腺瘤可以恶变为囊腺癌。当有乳头状突起时提示有潜在恶变的可能,不能排除交界性癌。乳头状突起是卵巢上皮肿瘤的固有特点,乳头状突起融合高度提示为交界性或恶性肿瘤。该征象在良性、交界性、恶性浆液性肿瘤的发生率分别约20%、62%、92%,三者间的MRI表现缺乏特征性,常难以鉴别[1]。本组16例浆液性囊腺瘤均符合囊腺瘤的表现,术前均诊断卵巢囊腺瘤。其中交界性占9例(4例伴癌变),有8例见乳头状突起,符合文献报道。1例良性见较小的乳头状突起,病理报上皮增生活跃。有3例交界性误报为良性,1例年龄44岁,囊内只见分隔、未见明显乳头状突起,信号均匀,表现很似单纯性浆液性囊腺瘤;另1例年龄31岁,囊内见斑片状软组织信号影,突起物不太明显;还有1例浆液性癌,年龄37岁,肿块见分隔,部分厚度大于3mm,实性成分很少、欠规则,肿块见液—液分层,当时只考虑囊腺瘤及子宫内膜异位囊肿。误诊分析原因,她们年龄都未超或未达更年期,其中1例很难与良性鉴别,另外2例有少量实性成分及分隔或分隔增厚,均应考虑交界性可能。有1例变异型浆液性囊腺瘤为囊腺纤维瘤,DWI为低信号(此征象可作为与浆液性囊腺瘤的鉴别点之一),局部分隔厚薄欠均匀。
黏液性囊腺瘤多单侧发生,多房多见,各房可大小不一,囊体积较大,一般直径大于10cm,囊壁薄而不均,很少有乳头状突起,囊液内因含蛋白成分较多而较稠,囊液信号可高于浆液性囊腺瘤。而且各囊之间信号不一致,多房性囊腺瘤的形态较具特征,T1WI呈低信号、高低混杂信号或等低混杂信号,T2WI呈高信号为主,DWI呈高低混杂信号、高信号、等信号、低信号,增强扫见囊壁及分隔轻中度强化。本组22例黏液性囊腺瘤,大部分符合囊腺瘤的表现,术前20例诊断囊腺瘤,1例被误诊单纯性囊肿,1例混合性囊腺瘤被诊断畸胎瘤,3例交界性未作提示。分析误诊原因,1例显示薄壁单囊,囊内单纯液性信号,故被误诊为单纯性囊肿;另1例是黏液性囊腺瘤合并成熟性畸胎瘤,肿块有分隔,T2WI压脂相上一半为低信号,表现类似畸胎瘤,故而诊断不全。3例交界性未作提示,2例肿块均小于10cm,囊内信号均匀,见较小、不全分隔,与良性很难鉴别,另1例巨大肿块,分隔为十多个大小不一的囊,分隔稍显厚薄不均。有文献指出,黏液性囊腺瘤的病灶数量与病灶的恶性程度密切相关。恶性程度越高,黏液囊数量越多[5]。可见该例误诊明显考虑欠妥,提请诊断者注意。
3.2.2 MRI诊断价值:MRI因具无创、多方位成像及较高的软组织分辨率,对囊腺瘤的诊断有较高的特征性,可清楚地显示病灶大小及其内的分隔、壁结节、囊壁的厚薄;可对囊内的组织类型作出判断;多数可清楚显示病变部位以及与周围脏器的关系,对手术范围的判断有一定帮助[4,6]。赵书会等[7]提出蜂窝状子房、T1WI含高信号囊液、T2WI含低信号囊液、囊壁或分隔的局部不规则增厚(≥5mm)及结节或乳头状突起(≥5mm)可作为诊断交界性囊腺瘤的征象。DWI有助于鉴别良恶性,因恶性肿瘤细胞密度较高、生长速度较快,致水分子扩散受限,病灶表现为高信号,并且随着b值的增加,肿瘤信号不衰减,ADC(apparent diffusion coefficient,表面扩散系数)值较低,但并非所有病灶都符合该征象。Takeuchi等[8]报道肿瘤实性成分的ADC值量化对卵巢良恶性肿瘤判断无统计学意义。MRI增强扫可见囊壁、分隔及实性部分强化,MRI动态增强在诊断囊腺瘤,以及鉴别良恶性方面有重要诊断价值[10]。本组病例术前皆采取平扫及增强扫描,囊腺瘤的检出率为94.7%(36/38),定性诊断符合率为84.2%(32/38)。可见MRI对卵巢囊腺瘤的诊断较为准确,对于鉴别良性、交界性、恶性仍有一定的困难,三者间常存在“同影异病”或“同病异影”的表现。
3.2.3 鉴别诊断:卵巢囊腺瘤以囊性肿块表现为主,需与卵巢单纯囊肿、巧克力囊肿、成熟囊性畸胎瘤等病变鉴别。
卵巢单纯囊肿多为单房、壁薄、边界清,呈圆形或卵圆形,囊内信号均匀,没有壁结节与悬浮物,增强扫描无强化。此很难与少数、个别单囊、且不含壁结节的卵巢囊腺瘤鉴别。但少数不典型囊肿亦可分房,此也易与卵巢囊腺瘤混淆,需手术病理证实。
巧克力囊肿多有典型的周期性痛经史,囊性信号因反复出血而致信号变化多样。MRI多数表现短T1长T2信号。出血可导致分层现象,显示液—液平面,病灶渗出物与周边组织粘连,囊灶周围边界欠清,这是巧克力囊肿的特征之一[9]。增强扫描囊内容物无强化。与囊腺瘤鉴别不难。
成熟囊性畸胎瘤属生殖细胞肿瘤,病理上通常含3个胚层组织,以外胚层为主,多数为囊实性,因其成分复杂而致信号混杂,多数含脂肪组织,有时见脂—液平面,检出脂质成分是诊断囊性畸胎瘤的关键[2],通过MRI的脂肪抑制序列可降低含脂质成分的信号,达到与囊腺瘤鉴别的目的。
综上所述,MRI平扫结合DWI及增强扫描对卵巢囊腺瘤的诊断具有较高准确性,可较全面显示肿块内部形态、信号特点及与周边器官的关系,并可以将其与盆腔其它肿瘤相鉴别,可为临床治疗提供充分的影像学依据。但对于卵巢囊腺瘤的定性诊断仍存在一定的局限性,尽管DWI及增强扫描在鉴别良恶性囊腺瘤方面具有一定特征,但某些不典型的病灶仍有待于病理确诊,需要继续研究,提高认识水平。
