肾透明细胞肉瘤1例报告并文献复习
2018-10-10张黄成昊严兵武成闯夭志刚李金荣
张黄成昊 严兵 武成闯 夭志刚 李金荣
肾透明细胞肉瘤(clear cell sarcoma of kidney,CCSK)十分罕见,且预后不佳。我科近期收治1例,现结合文献复习报告如下。
病例报告
患儿,男,7岁4个月。因“发现右肾包块4月余,血尿2周”入院。患儿家属诉包块于4个月前洗澡时偶然发现,遂于当地医院就诊,B超发现右肾区占位,但考虑无症状,当时未做特殊处理。2周前无明显诱因出现无痛性肉眼血尿,无发热、咳嗽,无尿频、尿急及排尿困难,于2017年10月15日来我院泌尿外科就诊。体格检查:右上腹可扪及一明显包块,质韧,无压痛、叩击痛,界清,不易推动,余无特殊。血常规、肝肾功能、凝血功能未见异常。全自动尿液分析:尿红细胞 550.2/μl(+++),比重 1.034。CT平扫+增强:右肾及右侧肾上腺区可见一较大不规则混杂密度灶,增强扫描呈不均匀强化,可见斑片状液化坏死区(图1),CT值约为21~52 HU,边界尚清,大小约7.2 cm×9.4 cm×10.0 cm,右肾位置下移,右侧肾上腺观察不清。考虑:右肾及右侧肾上腺区较大不规则混杂密度占位灶,肾母细胞瘤可能。入院后完善相关检查排除手术禁忌,于10月18日在全麻下行开放经腰右肾根治性切除术。术中可见右肾区增大囊实性包块,大小约10.0 cm×11.0 cm×9.0 cm,质韧,内有明显囊性感,显露部分较光滑,包膜呈紫黑色。肿物与肝脏下缘、后腹膜周围组织、下腔静脉等血管重度粘连,部分大网膜粘连于肾门处,有曲张动脉营养肿瘤组织,考虑为肾源性肿瘤。予以充分游离松解,完整剥除,并行肾周及腹膜后淋巴结清扫。手术顺利,术中出血150 ml,未输血。
送检组织光镜下可见大量肿瘤细胞,呈圆形、卵圆形,胞质淡染或空泡状,血管呈分支状排列(图2A),未发现有核分裂,肿瘤切缘可疑阳性,肾周淋巴结(-);瘤细胞免疫组织化学染色:CyclinD1(+)(图2B)、CD99(+)、Bcl-2(+)、Vim(+)(图2C)、WT-1(-)、CK(-)、CD34(-)、Myogenin(-)、LCA(-)、Des(-)、Syn(-)、Ki-67显示肿瘤细胞增殖指数为10%。病理诊断结果:(右肾)结合临床及免疫组化结果考虑为CCSK,依据美国国家Wlim′s肿瘤研究组NWTS 标准,分期为Ⅲ期。患儿术后恢复可,第4天予半流质饮食,第7天出院。术后于云南省第三人民医院(肿瘤医院)行化疗,方案为“环磷酰胺+VP-16+长春新碱+多柔比星”,具体用量不详,2个月后死于全身骨转移。

图1 增强CT所见
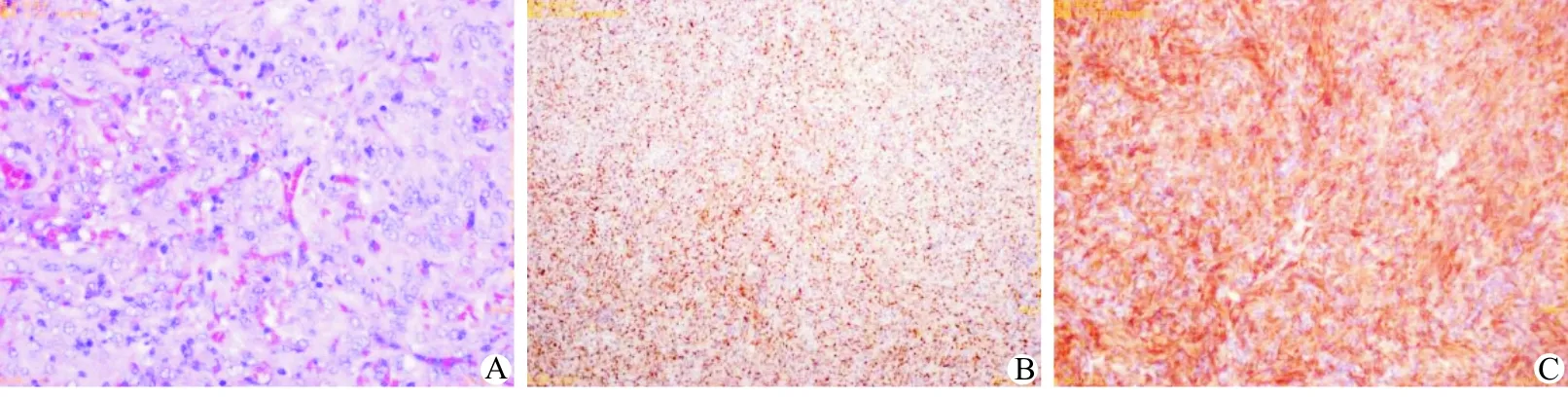
A:镜下观(HE染色,×100);B:CyclinD1(+)(×100);C:Vim(+)(×100)
图2 病理结果
讨 论
CCSK是一种十分罕见的肿瘤,因镜下肿瘤细胞胞质和胞核均为透明空泡样而得名。约占儿童肾脏肿瘤的3%~5%[1],男童与女童之比约为1.3∶1[2],由Kidd于1970年首先报道,在此之前,该病归为肾母细胞瘤的一种预后不良的亚型,因此常常造成漏诊与误诊。Uzoaru 等[3]曾报道也可发生于肾外组织,部分有家族史。Roberts 等[4]认为该肿瘤常见第11号染色体出现三倍体,但缺乏肾母细胞瘤第 11 号染色体异常的特点。该肿瘤多发生于6岁以内,高峰年龄为2岁,略早于肾母细胞瘤,且发病年龄越大预后越差[4],男性多于女性[5]。值得注意的是,CCSK多发生骨转移(40%~60%),其中又尤以颅骨转移最多见,其次为脊柱、骨盆和肋骨,故又有学者称之为儿童骨转移性肿瘤[6-7]。本例患儿术后骨扫描已出现脊柱、颅骨的转移,与文献报道基本符合。
CCSK最常见的症状为腹部肿块和肉眼血尿, 影像学检查也缺乏特异性,这些与肾母细胞瘤极为相似,而肾母细胞瘤又是儿童肾脏最常见的肿瘤(80%~90%)。CCSK与肾母细胞瘤在临床和影像学表现上缺乏鉴别点,但笔者结合本病例及文献分析认为:①CCSK多位于单侧、呈单中心性,国内还未见双侧报道[8],而肾母细胞瘤可位于双侧、多中心起源;②CCSK位置较深,CT发现病变时多已出现骨转移,而肾母细胞瘤几乎不出现骨转移。鉴于以上两点,可在术前影像学检查时做出初步判断,必要时可加做骨扫描。
术后病理检查是明确诊断的唯一方法,从大体标本看,CCSK好发于肾髓质部分,瘤体一般较大(图3A),可呈分叶状,包膜不甚明显,切面呈明显鱼肉状,局部可有囊性变,伴明显出血及坏死,有大量血管和纤维构成网架,肿瘤细胞呈巢状分布其中(图3B)。镜下观瘤细胞体积较小,圆形或卵圆形,胞质淡染或呈透明空泡状;胞核大小、形态较一致,有核沟;染色质细腻、核仁不清;核分裂象少见,但有报道称[9]亦可达3个/10HPF。其组织形态学表现有9种之多[10],以经典型为主(90%),表现为肿瘤细胞呈条索状或巢状分布,但每种形态多成对或多种同时出现。至于免疫组化方面,据国内外现有文献报道,暂无特异性的标志物可以用于确诊CCSK[11]。但抗体标记结果Vim、Bcl-2阳性,同时 S-100、WT1、CK、EMA、Des、SMA 和 CD34 等阴性可间接与肾母细胞瘤等进行区分[12]。本例发生于男性儿童单侧肾脏,肿瘤体积大,呈实性,且免疫组化结果中Bcl-2、Vim为阳性,CK、CD34、Myogenin、LCA、Des、Syn均为阴性,符合以上CCSK病理特点。

A:瘤体较大;B:切面见肿瘤细胞呈巢状分布
图3 肿瘤大体标本
CCSK恶性程度高,起源于肾髓质,位置深,一般发现时已属于晚期,预后极差。Amin等[13]的大样本研究显示生存时间为29~202个月不等。国内还未见长期生存的报道,大部分2年内死于骨转移[9]。Argani等[14]和Balarezo等[15]经过长期研究后发现,决定CCSK预后的重要因素有4项,即NWTS临床分期高、使用放线菌素D等化疗药物、肿瘤内出现坏死及年龄大于4岁,这些情况下患儿的预后更差。CCSK现阶段尚未制定统一的分期标准,故大多数学者仍主张应用美国国家Wlim′s肿瘤研究组的NWTS标准来评定分期。值得一提的是,CCSK中Ⅰ期患者的预后明显优于Ⅱ~Ⅴ期患者,且确诊年龄在2~4岁之间的患儿较2岁之前以及4岁之后确诊的患儿预后好[11]。本例患儿病程短,分期为Ⅲ期,从发现右腹部包块至全身骨转移死亡仅6个月,足以可见该肿瘤病情进展之迅速,预后之差。作为临床医师,如果遇到腹部包块伴血尿、影像学高度怀疑肾母细胞瘤的病例,应尽可能完善相关检查(如骨扫描等),必要时可请肿瘤科及病理科会诊,更重要的是与家属做好病情的沟通。在本例患儿术后病理结果出来之前,我们已提示家长有预后极差的可能,使患儿家属有接受最坏结果的思想准备,尽可能避免医患冲突。因CCSK的特殊治疗方案及不良预后均有别于其它相似疾病(如肾母细胞瘤),故正确的诊断和分期、良好的医患沟通、细致的手术操作及合理的术后治疗对于该病均具有重要的意义。
