缺血性卒中患者颈动脉斑块与内皮素-1及丙二醛水平的相关性分析
2018-10-10温慧军吕敏
温慧军,吕敏
动脉粥样硬化(artherosclerosis,AS)是急性缺血性卒中发生的主要原因,血管内皮功能持续损伤是其发生的病理因素之一[1-3]。基础研究表明,血管内皮损伤促使血管内皮分泌内皮素-1(endothelin-1,ET-1)收缩血管,导致动脉硬化及斑块形成[4-5]。丙二醛(malondialdehyde MDA)是氧化应激反应的产物,反映脂质过氧化损伤的程度,提示血管内皮功能受损,是导致动脉粥样硬化斑块形成的病理基础之一[6]。目前,关于颈动脉粥样硬化斑块与ET-1及MDA相关性的临床研究较少。在临床实践中,颈动脉超声是监测颈动脉内中膜增厚及粥样硬化斑块形成的常用工具[7]。因此本研究通过超声判断颈动脉粥样硬化斑块的存在及其严重程度,并探讨颈动脉粥样硬化与ET-1和MDA的关系。
1 研究对象与方法
1.1 研究对象 连续入组宝鸡市中心医院神经内科2015年9月-2017年12月期间住院的成年急性缺血性卒中患者,入选标准:①距卒中发病7 d以内;②符合2014年我国急性缺血性脑卒中诊断标准,并经头颅磁共振成像(magnetic resonance imaging,MRI)发现明确责任病灶[8];③初发急性缺血性卒中患者;④确诊为大动脉粥样硬化性卒中。排除标准:①出血性卒中或短暂性脑缺血发作(transient ischemic attack,TIA);②临床资料不完善;③失语、精神障碍、意识障碍、痴呆不能提供完整病史,同时家属也不能提供完整病史者;④心源性卒中、动脉炎所致卒中或其他类型卒中;⑤伴有严重的心、肝、肾疾患;⑥发病前后使用过激素、免疫抑制剂、非甾体类抗炎药物者;⑦采血前使用过抗凝及纤溶药物。
1.2 研究分组 根据颈动脉超声结果,分为内膜正常组、内膜增厚组及斑块组。斑块组进一步分为Ⅰ级斑块组、Ⅱ级斑块组及Ⅲ级斑块组。收集患者的性别、年龄、脑血管病危险因素等资料,比较各组间血浆ET-1及MDA水平。
1.3 标本采集及检验 患者入院第2天清晨空腹抽取静脉血15 ml,离心取上层血浆液,放置-70℃状态下保存。采用放射免疫法测定血浆ET-1水平(正常值范围:1.0~3.4 ng/L),硫代巴比妥酸比色法测定血浆MDA水平(正常值范围:3.3~5.4 nmol/ml),仪器使用德国生产的OLYMPUS AU2700全自动生化分析仪,试剂盒购自南京建成生物制品研究所,按照说明书进行操作。
1.4 颈动脉粥样硬化斑块检测 由超声检查室同一名副主任医师,使用美国Acuson Seqia512型彩色超声诊断仪检测患者双侧颈动脉斑块及血管内-中膜厚度(intima-media thickness,IMT)。标准为:①IMT<1.0 mm为颈动脉超声阴性;②IMT≥1.0 mm为颈动脉超声阳性,其中,1.0 mm<IMT≤1.2 mm为内-中膜增厚,IMT≥1.3mm为斑块形成[9]。采用半定量法评估斑块严重程度:Ⅰ级为单侧斑块≤2.1 mm;Ⅱ级为单侧斑块>2.1 mm或双侧均有斑块且其中至少一侧斑块≤2.1 mm;Ⅲ级为双侧斑块均>2.1 mm[10]。
1.5 统计学处理 所有数据均使用SPSS 18.0软件统计处理,计量资料符合正态分布,采用表示,采用方差分析进行多组间比较,表明整体差异有统计学意义后,再行两两组间比较,以P<0.05表示差异有统计学意义。
2 结果
2.1 一般资料 根据入选标准及排除标准,本研究共纳入118例成年急性缺血性卒中患者,其中男62例,女56例,年龄范围为36~71岁,平均(40.22±8.73)岁。根据颈动脉超声检查结果,分为动脉内膜正常组12例、动脉内膜增厚组28例及动脉斑块组78例,入选患者中具有颈动脉粥样硬化斑块者占66.10%。斑块组Ⅰ级斑块组21例、Ⅱ级斑块组25例、Ⅲ级斑块组32例。
各组间性别、年龄、病程、家族史、吸烟及饮酒史等差异无统计学意义。
2.2 各组血浆ET-1及MDA水平的比较 斑块组及内膜增厚组患者血浆ET-1(P=0.036,P=0.031)及MDA(P=0.046,P=0.022)水平均高于内膜正常组,差异有统计学意义;斑块组患者血浆ET-1(P=0.040)及MDA(P=0.034)水平高于内膜增厚组(表1)。
2.3 不同斑块等级患者血浆ET-1及MDA水平的比较 随着斑块加重,血浆ET-1及MDA水平逐渐增高,3组间比较差异有统计学意义(表2)。

表1 各组血浆ET-1及MDA水平的比较
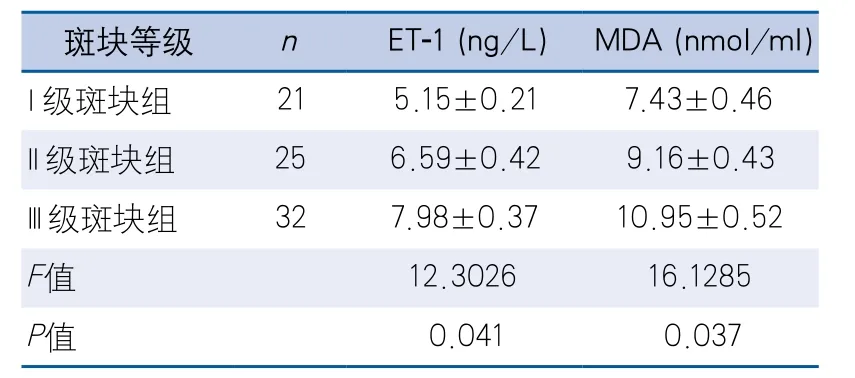
表2 不同斑块等级患者血浆ET-1及MDA水平的比较
3 讨论
研究表明,急性缺血性卒中是以动脉粥样硬化为主要病理基础,血管内皮细胞损伤是动脉硬化的主要环节[11]。动脉粥样硬化是一种动脉慢性炎症病变,动脉斑块可在炎性病理过程中发生破裂,引起急性缺血性卒中的发生[12]。颈动脉IMT已被广泛应用于评估动脉粥样硬化的程度,是筛查动脉粥样硬化和斑块的主要依据方法[13]。IMT是评估急性脑血管事件的独立指标[14],随着IMT逐渐增厚,缺血性卒中发生率明显增加。基础研究表明,氧化应激能促进IMT增厚,可能对急性缺血性卒中的预测有价值[15]。根据动脉粥样硬化斑块的性质鉴别不稳定斑块,有助于颈动脉硬化的危险分层[16]。
有研究报道,中老年人群中颈动脉粥样硬化斑块的检出率高达41.3%,其中不稳定斑块的检出率为22.1%[17]。本研究中118例急性缺血性卒中患者中颈动脉粥样硬化斑块检出率为66.10%,其中Ⅲ级斑块者为27.12%,不稳定斑块的发生率与上述研究相似。
动脉粥样硬化是多因素性疾病,氧化损伤为动脉粥样硬化的独立危险因素[18]。MDA是脂质过氧化反应的代谢产物,能够加剧细胞膜的损伤,其含量可反映过氧化反应程度[19]。损伤后的血管内皮分泌ET-1增加,引起血管收缩,ET-1是内源性血管收缩因子中最强的长效血管收缩剂之一,能诱发动脉斑块形成,是促进动脉粥样硬化的重要环节,可作为评价颈动脉斑块的新指标[20-21]。本研究结果显示,内膜增厚组及斑块组的血浆ET-1及MDA水平明显高于内膜正常组,斑块组血浆ET-1及MDA水平也明显高于内膜增厚组,提示随着颈动脉内膜增厚及动脉粥样硬化斑块的形成,ET-1和MDA水平逐渐上升。另外,研究结果还显示在颈动脉斑块组中,颈动脉斑块严重程度不同,血浆ET-1及MDA水平亦有显著差异,Ⅲ级斑块中两者的水平高于Ⅰ级和Ⅱ级斑块,表明血浆ET-1及MDA水平与动脉粥样硬化的进展有关,其血浆水平的变化可能反映动脉粥样硬化斑块的进展。
本研究纳入的病例数较少,没有对患者进行长期随访以验证血浆ET-1和MDA水平与颈动脉粥样硬化斑块的动态演变过程的关系。ET-1和MDA之间的关系及引起动脉粥样硬化斑块确切机制尚不明确,仍然需大样本的基础研究进一步证实。
【点睛】本研究对缺血性卒中患者颈动脉粥样硬化斑块的存在及严重程度与血浆内皮素-1及丙二醛的关系进行了分析,结果显示随着动脉斑块的出现及发展,内皮素-1及丙二醛的水平有显著增高的趋势。
