食管癌前病变及早期食管癌黏膜切除术前后病理诊断的对比分析*
2018-10-08宋钰罗静张渊徐德陈秋余
宋钰,罗静,张渊,徐德,陈秋余
636600 四川 巴中,巴中市中心医院 病理科
食管癌是我国常见的恶性肿瘤之一[1],我国食管癌患者约占全球全部发病例数的一半以上[2],食管癌的发病率和死亡率均位居我国恶性肿瘤发病和死亡顺位的前列[3-4]。早期明确诊断,是食管癌治疗的关键,但由于早期食管癌患者病灶组织较小且缺乏特异性的临床表现,绝大多数患者确诊时已进展为中、晚期,治疗及预后均较差[5-6]。近年来,随着内镜诊疗技术的迅速发展,越来越多的内镜诊疗技术应用于癌症的早期诊断与早期治疗,如透明帽法内镜下黏膜切除术(ER-cap)、多环套扎内镜下黏膜切除术(MBM)、内镜下黏膜剥离术(ESD)等,这些内镜微创技术已经取得了与传统外科手术一样的治疗效果,成为治疗早期消化道肿瘤的有效方法[7-8]。同时,内镜下黏膜切除术等内镜微创治疗术术后病理分析对食管癌前病变及早期食管癌具有积极的诊断价值,存在明显优势[9]。本研究回顾性分析本院近年来行内镜黏膜切除术(EMR)的食管癌前病变及早期食管癌患者术前、术后病理诊断符合率,进一步探讨黏膜切除术后病理在食管癌前病变及早期食管癌诊断中的价值,为食管癌的早期诊断及治疗提供相关依据。
1 对象与方法
1.1 研究对象
回顾性收集2013年1月至2017年6月巴中市中心医院收治100例行内镜下黏膜切除术患者。纳入标准:(1)内镜及活检病理均诊断为重度异型增生/原位癌及早期浸润性食管癌;(2)活检病理诊断为轻度异型增生或中度异型增生,而内镜诊断为重度异型增生/原位癌及早期浸润性食管癌。排除标准:(1)术前明确黏膜下浸润者;(2)淋巴结转移和(或)远处转移者;(3)病变处伴有食管静脉曲张者;(4)血小板计数<75×109/L,有凝血功能异常且未能有效控制者;(5)伴有心、肝、肺、肾等严重疾病者;(6)患者临床病理资料不完整,影响评价者。最终本研究纳入符合条件的100例患者,共有癌前病变及早期食管癌病灶107处,其中,男性71例,女性29例,年龄29~81岁,平均年龄(62.47±10.18)岁。
1.2 研究方法
1.2.1 内镜治疗标准及方法 对所有受检者常规行内镜下碘染色处理及观察(对碘剂过敏者采用其它染色剂)。病变活检标本选择条件:病变直径<2cm,活检标本至少2块;病变直径2~3cm,活检标本至少3块;病变直径>3 cm,活检标本至少4块。对内镜及活检病理均诊断为重度异型增生/原位癌及早期浸润性食管癌行内镜下黏膜切除术;对活检病理诊断为轻度异型增生或中度异型增生,而内镜诊断为重度异型增生/原位癌及早期浸润性食管癌者,需与患者及其家属进行细致沟通,在征得其知情同意后行诊断性内镜下黏膜切除术。
1.2.2 活检病变标本的处理及方法 将活检病变标本展平后,黏附于滤纸片上,不可用力挤压、切勿折叠,保持黏膜标本平整,黏附于滤纸片时,将标本的固有层面向黏附滤纸片,采用中性甲醛溶液固定标本,将组织片垂直定向包埋,连续切出6~8个组织片,然后将组织片进行常规HE染色处理。
1.2.3 切除病变标本的处理及方法 将手术切除的病变标本用大头针固定于平板上,采用中性甲醛溶液固定标本,对标本每2mm连续取材和观察。
1.3 诊断标准
内镜诊断参照王贵齐等[10]对食管癌病变及早期食管癌的诊断标准,分为:轻度异型增生、中度异型增生、重度异型增生和早期浸润癌。病理诊断参照我国病理学家对食管鳞状细胞癌的诊断标准[11],将食管鳞状上皮内异型增生分为:轻度异型增生(上皮内异型增生细胞不超过上皮全层的下1/3)、中度异型增生(上皮内异型增生细胞不超过上皮全层的下2/3)、重度异型增生(上皮内异型增生细胞累及上皮全层)( 图1)。术前活检组织病理诊断和术后病理诊断均由2位高年资病理医师独立完成,诊断有差异时共同阅片、共同讨论后最终确定诊断。
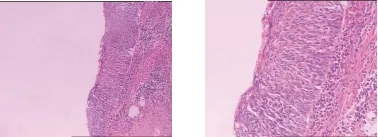
图1a食管鳞状上皮重度异型增生HE×40图1b食管鳞状上皮重度异型增生HE×100
Figure 1a Severe dysplasia of the squamous epithelium of Figure 1b Severe dysplasia of the squamous epithelium
the esophagus HE×40 of the esophagus HE×100
1.4 评价指标
术前活检病理诊断与术后病理的诊断符合率,包括:术前活检病理诊断与EMR术后病理完全一致的比例,进一步比较病变的分化程度、病变的浸润深度、癌细胞黏膜下层浸润深度;术前活检病理诊断与术后病理的诊断不足率;术前活检病理诊断与术后病理的诊断过度率。
1.5 统计学处理

2 结 果
2.1 一般资料
全部患者均为行胃镜检查时发现,表现为浅表病变,伴有不同程度色泽改变,临床症状无特异性表现;100例患者共检出病灶107处,其中27处(25.23%)位于食管上段(距门齿15~24cm)、49处(45.79%)位于食管中段(距门齿25~32cm)、31处(28.97%)位于食管下段(距门齿33~40cm);病变长度(病灶最大直径)2~11cm,平均长度(5.45±2.32)cm;病灶周径<1/3周有18处(16.82%)、病灶周径1/3~1/2周有48处(44.86%)、病灶周径>1/2周有41处(38.32%)。
2.2 术前活检病理与术后病理诊断结果比较
术前活检病理诊断为轻度异型增生10处(9.35%)、中度异型增生17处(15.89%)、重度异型增生59处(55.14%)、早期浸润癌21处(19.63%);21处早期浸润癌组织学分化程度为:高分化鳞癌4处、中分化鳞癌14处、低分化鳞癌3处,浸润深度:浸润至黏膜固有层8处、浸润至黏膜肌层7处、浸润至黏膜下层6处。
EMR术后病理诊断为轻度异型增生8处(7.48%)、中度异型增生14处(13.08%)、重度异型增生37处(34.58%)、早期浸润癌48处(44.86%);48处早期浸润癌组织学分化程度为:高分化鳞癌9处、中分化鳞癌33处、低分化鳞癌6处,浸润深度:浸润至黏膜固有层17处、浸润至黏膜肌层18处、浸润至黏膜下层13处。见表1。
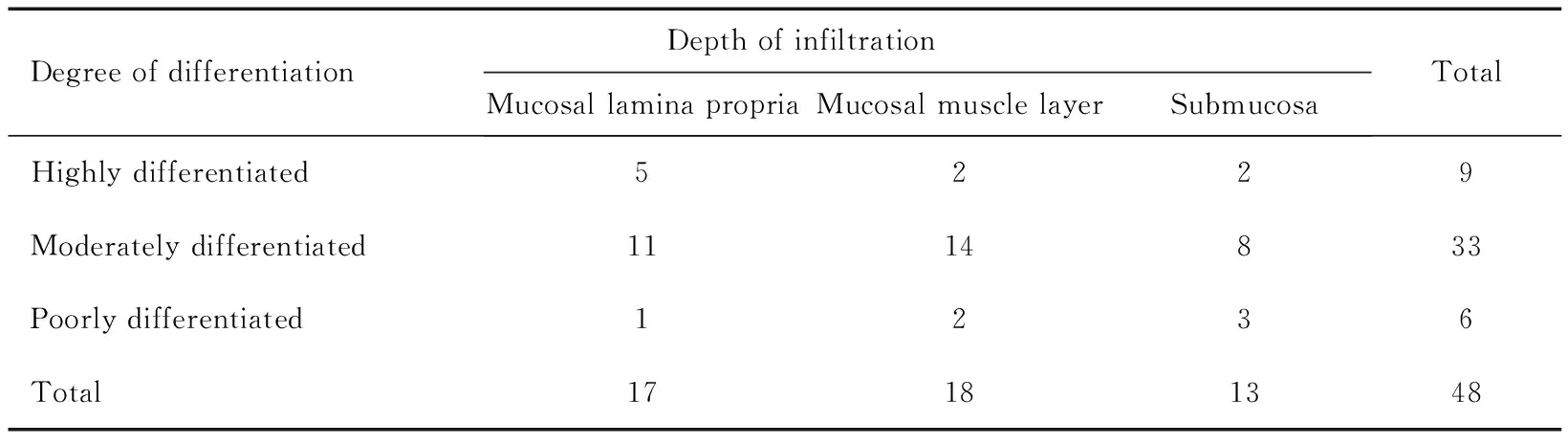
表1 早期浸润癌组织学分化程度及浸润深度(n=48)Table 1 Histological differentiation and invasion depth of early invasive carcinoma(n=48)
2.3 术前活检病理与术后病理诊断率比较
活检病理与术后病理诊断符合率为42.06%(45/107),诊断不足(病情被低估)率为41.12%(44/107),诊断过度(病情被高估)率为16.82%(18/107)。轻度异型增生诊断符合率为10%(1/10),诊断不足率为90%(9/10);中度异型增生诊断符合率为17.65%(3/17),诊断不足率为23.53%(4/17),诊断过度率为58.82%(10/17);重度异型增生诊断符合率为38.98%(23/59),诊断不足率为90%(11/59),诊断过度率为18.64%(25/59);早期浸润癌诊断符合率为85.71%(18/21),诊断过度率为14.29%(3/21)。见表2。
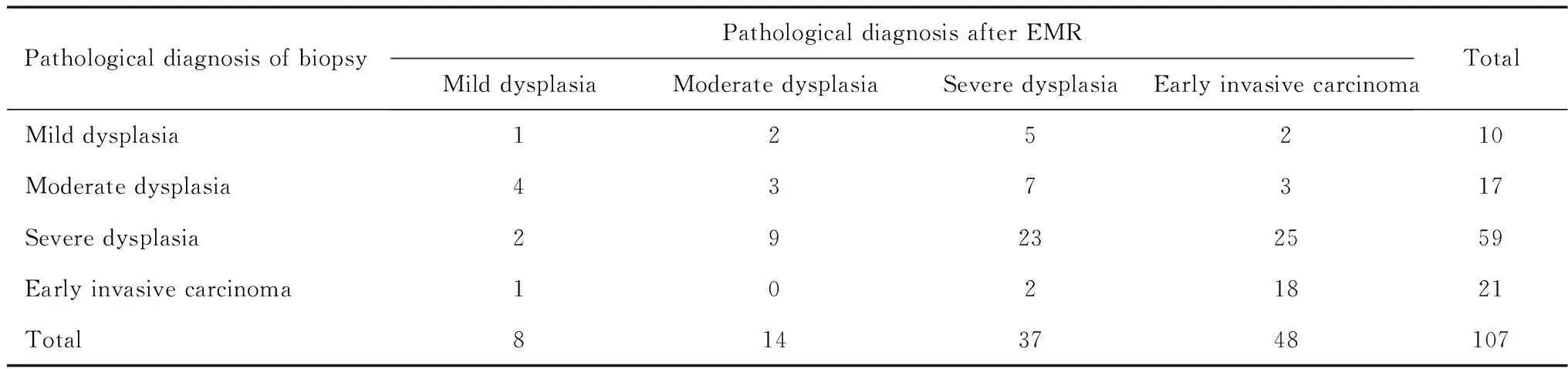
表2 术前活检病理与术后病理诊断结果对比(n=107)Table 2 Comparison of preoperative pathological findings and postoperative pathological findings(n=107)
2.4 术后病理诊断不同病理类型病灶长度比较
EMR术后不同病理类型病灶长度之间差异有统计学意义(P<0.001),表现为:病变严重程度越高,病灶的平均长度也越长。两两比较显示,重度异型增生和早期浸润癌患者的平均最大病变直径分别高于轻度异型增生组,早期浸润癌患者的平均最大病变直径高于中度异型增生组,差异有统计学意义(P<0.0083)。见表3。

表3 术后不同病理类型病灶长度比较(n=107)Table 3 Length of lesions of different pathological types after operation(n=107)
Note: Compared with mild dysplasia,*:P<0.0083(0.05/6);△:Compared with moderate dysplasia,P<0.0083(0.05/6)
3 讨 论
中国食管癌发病率和死亡率分别为全球食管癌发病和死亡平均水平的2.14倍和2.18倍,是全球食管癌高发国家之一[12-13]。食管癌也是我国主要的恶性肿瘤之一,2016年全国肿瘤登记数据显示[14],食管癌居于我国常见恶性肿瘤发病顺位的第6位,占全部恶性肿瘤发病的7.52%,居于死因顺位的第4位,占全部死亡9.26%。严重威胁我国居民的生命和健康,给我国社会经济造成沉重负担[15]。食管癌治疗的关键在于早期发现、早期诊断、早期治疗,但由于早期食管癌无特异性临床表现,易错过最佳治疗时期。内镜检查是目前临床常采用的用于早期食管癌筛查的主要手段,内镜下黏膜切除术是一种治疗食管癌前病变及早期食管癌的微创手术方法,其除了具有显著的手术治疗价值外,还可对病变组织进行病理分析,对癌前病变及早期食管癌具有积极的诊断价值,对于食管癌的早诊断、早治疗具有重要临床价值。
美国国立综合癌症网络(National Comprehensive Cancer Network, NCCN)恶性肿瘤临床实践指南指出,肿瘤限于黏膜层未浸润基底膜的重度异型增生和(或)原位癌推荐内镜下黏膜切除术,对于位于黏膜下层或更深的肿瘤则需外科手术治疗[16]。本研究中对内镜活检病理诊断为重度异型增生及原位癌的患者行内镜下黏膜切除术,术后病理证实有53.75%(43/80)的病灶为早期浸润癌,而内镜活检诊断提示为早期浸润癌仅21处(48.84%, 21/43),因此,本研究结果提示在临床诊疗过程中,内镜下黏膜切除术的应当适当扩大,而不仅仅重度异型增生及原位癌患者,对介于中度、重度异型增生之间的病变,在治疗上应当采取更为积极的措施,提高早期食管癌的诊断率和治疗率,实现早诊早治的目标。
本研究中内镜活检病理与术后病理诊断符合率仅为42.06%,诊断不足率高达41.12%,诊断过度率也有16.82%之多。提示活检病理诊断并不能真实、客观的反映实际肿瘤病变性质。与术后病理诊断相比,活检病理轻度、中度、重度异型增生诊断符合率分别仅为10%、17.65%、38.98%,诊断不足率分别为90%、23.53%和90%,提示黏膜切除术后病理诊断能够对食管癌前病变进行有效的诊断,因此,建议内镜活检病理诊断为轻度和中度异型增生的患者,应当充分考虑内镜检查结果,必要时可能行诊断性内镜下黏膜切除术,进一步结合黏膜切除术后病理诊断以明确病变的病理性质[17-18]。
综上所述,内镜活检病理诊断不能真实、客观地反映实际病变性质,内镜下黏膜切除术后病理诊断食管癌前病变及早期食管癌病变性质的准确性更高,但鉴于食管癌癌前病变及早期食管癌病理过程及形态的复杂性,内镜活检病理诊断会出现相当比例的诊断不足或诊断过度现象,因此,临床实践中,在内镜活检结合术后病理诊断的同时,应参考内镜下表现来制定合理的临床诊疗方案。
作者声明:本文第一作者对于研究和撰写的论文出现的不端行为承担相应责任;
利益冲突:本文全部作者均认同文章无相关利益冲突;
学术不端:本文在初审、返修及出版前均通过中国知网(CNKI)科技期刊学术不端文献检测系统学术不端检测;
同行评议:经同行专家双盲外审,达到刊发要求。
