分娩镇痛在剖宫产后阴道试产中的应用效果
2018-09-20朱桃花李如霞
李 燕,朱桃花,李如霞,王 芬
(铜陵市妇幼保健院妇产科,安徽 铜陵 244000)
我国“全面两孩”政策开放后,首次分娩采用剖宫产再次妊娠的人数急剧增加,因此剖宫产术后再次妊娠是否采用阴道分娩的问题逐渐出现,这对产科医务工作者来说无疑是个巨大的挑战。现在认为以前必须手术的二胎瘢痕子宫也可以有选择性地进行阴道试产,但是如何合理和科学地选择生产方式,最大限度地降低剖宫产后阴道试产(trial of labor after cesarean, TOLAC)子宫破裂的风险,提高她们的分娩成功率,是现在产科医务工作者面临的难点。
本次收集铜陵市妇幼保健院249例单次剖宫产术后再次妊娠产妇的临床资料,总结和探讨分娩镇痛在TOLAC的应用效果及对母婴的影响。
1研究对象与方法
1.1研究对象
选取2014年7月至2017年2月在铜陵市妇幼保健院产科经TOLAC的产妇249例,产程中选择椎管内麻醉分娩镇痛的产妇134例作为镇痛组,未选择的产妇115例作为对照组。研究对象符合以下条件:①均为仅一次剖宫产史、足月妊娠、单胎头位、全身营养状态良好、孕期内无重大心理应激事件发生,无椎管内麻醉禁忌症,无阴道分娩绝对禁忌症,自愿选择自然分娩;②前次为子宫下段横切口手术,术后无高热、伤口感染、大出血、肠梗阻等相关不良反应;③超声检查测量子宫下段肌层厚度≥1mm并且均匀连续;④前次分娩和本次妊娠间隔至少18个月;⑤本次无严重产科及内外科合并症;⑥宫颈评分≥4分。孕妇及家属被告知相关风险后,签署知情同意书。
1.2方法
1.2.1产前相关检查
孕产妇入院后均做详细的病史询问和体格检查,同时B超测量子宫下段肌层厚度。
1.2.2椎管内麻醉镇痛方法
当宫口开大2~3cm以后,只要产妇有镇痛需求,即于L3~4或L2~3间隙行腰硬结合穿刺置管,蛛网膜下腔注入罗哌卡因2.0~2.5mg+舒芬太尼2.5~5.0μg,硬膜外腔头向置管3~5cm,产妇采取仰卧姿势,医护人员注意用药后30min内的呼吸、心率等状况,镇痛平面稳定,母婴安全,按0.075%~0.125%罗哌卡因+舒芬太尼0.5μg/mL设定一次性病人自控镇痛泵参数,滴注速度为6~8mL/h,自控速度则为3~5mL /次,锁定10min以后,直至宫口开全则封闭镇痛泵,无论自然分娩还是经由器械助产,产前5min需要再次开启,如产妇分娩中途需要进行剖宫产,除不明原因的产前出血、疑似或确诊子宫破裂需紧急剖宫产改为全麻外,其他原因需进行硬膜外加药15min后进行手术,胎膜破裂以前产妇可自由活动。统计分析分娩方式、中转手术的手术指征、第一产程时间、第二产程时间、缩宫素的使用、产后出血量、新生儿有无窒息、产时产后相关不良反应、产后满意度调查。
1.3疼痛判断标准
视觉模拟评分(VAS)用于在宫口扩张1~3cm, 8~10cm时评价疼痛程度:0分代表无痛,10分代表最痛。
1.4统计学方法
使用Epi Data 3.0双重录入数据并纠错,用SPSS 19.0进行统计分析。数据采用均数±标准差或中位数(下四分位数,上四分位数)表示。组间差异的检验:计量资料采用t检验,非正态分布的资料采用非参数检验;计数资料采用χ2检验。检验水准α=0.05,以P<0.05为差异有统计学意义。
2结果
2.1两组临产时的基本情况比较
两组产妇临产方式多以自然发动宫缩为主,两组间年龄、孕周、身高、体重、瘢痕厚度比较差异均无统计学意义(均P>0.05),具有可比性,见表1。
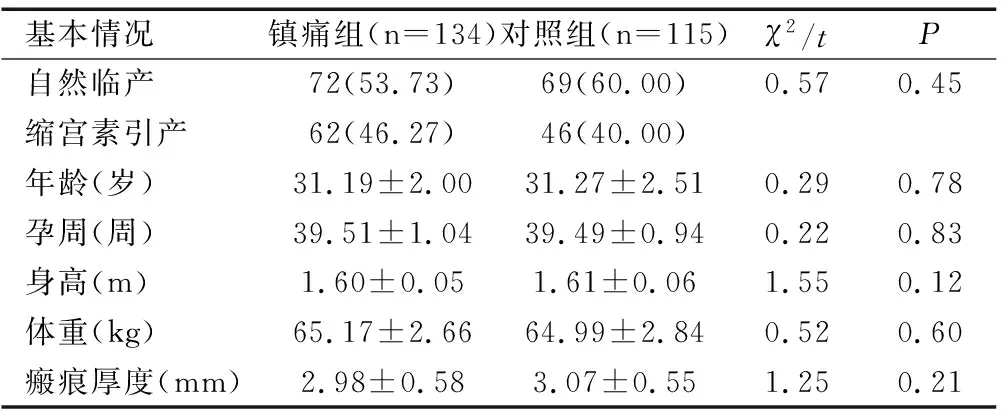
基本情况镇痛组(n=134)对照组(n=115)χ2/tP自然临产72(53.73)69(60.00)0.570.45缩宫素引产62(46.27)46(40.00)年龄(岁)31.19±2.0031.27±2.510.290.78孕周(周)39.51±1.0439.49±0.940.220.83身高(m)1.60±0.051.61±0.061.550.12体重(kg)65.17±2.6664.99±2.840.520.60瘢痕厚度(mm)2.98±0.583.07±0.551.250.21
2.2两组分娩方式及手术指征比较
两组共194例产妇自然分娩成功,镇痛组17例转剖宫产,对照组38例转剖宫产,对照组剖宫产率高于镇痛组(χ2=14.90,P<0.05)。在剖宫产指征中因“社会因素”手术的孕妇,镇痛组显著少于对照组(P<0.05),两组产妇其他剖宫产指征方面比较差异均无统计学意义(均P>0.05),见表2。
表2两组研究对象分娩方式及手术指征的比较[n(%)]
Table 2 Comparison of delivery mode and surgical indications between two groups[n(%)]
注:*产妇因产程中惧怕疼痛要求手术的手术指征,**Fisher精确概率法。
2.3两组自然分娩产妇分娩结局的比较
最终完成阴道分娩产妇194名,与对照组比较,镇痛组在第一产程时间、VAS评分方面具有优势,缩宫素使用率也较高,差异均有统计学意义(均P<0.05),而第二产程时间、产后出血量、新生儿窒息两组比较差异均无统计学意义(P>0.05),见表3。

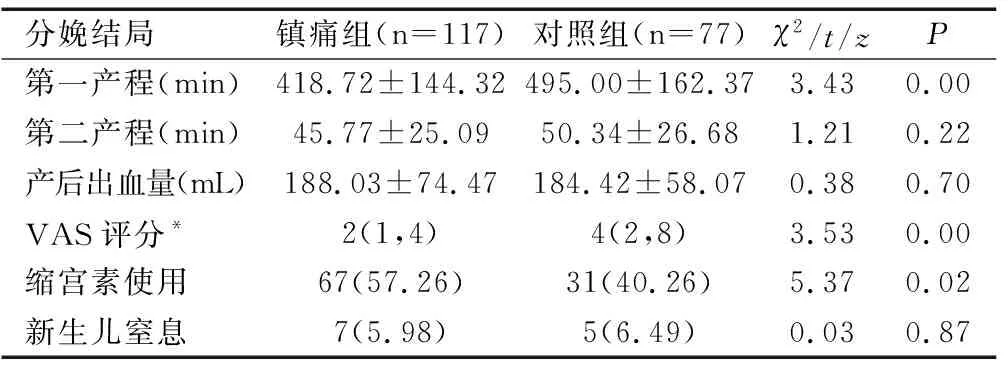
注:*为非正态分布,采用中位数(上四分位数,下四分位数)形式表达。
2.4两组自然分娩产妇产时相关不良反应的比较
两组自然分娩的产妇无头痛、低血压症状出现,镇痛组发热、瘙痒的发生率较对照组高,差异均有统计学意义(均P<0.05),恶心呕吐两组比较差异无统计学意义(P>0.05),见表4。
表4两组自然分娩产妇不良反应比较[n(%)]
Table 4 Comparison of adverse reactions of natural birth between two groups[n(%)]
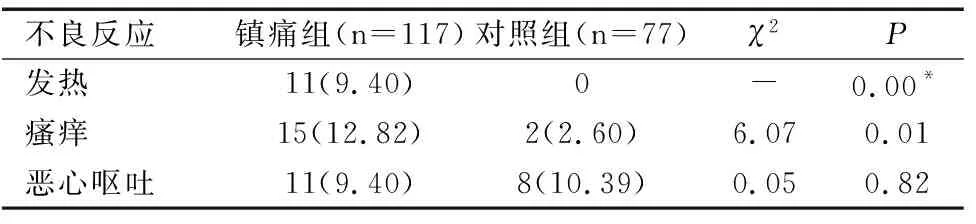
注:*Fisher精确概率法。
2.5两组自然分娩产妇产后满意度比较
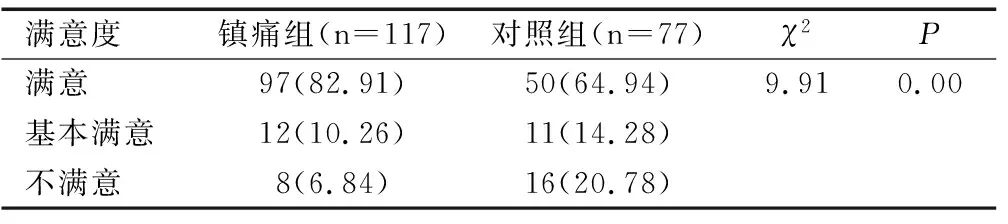
镇痛组自然分娩的产妇产后满意情况显著优于对照组,差异有统计学意义(P<0.05),见表5。
表5两组产妇产后满意度比较[n(%)]
Table 5 Comparison of maternal satisfaction degree after delivery between two groups[n(%)]
3讨论
3.1 TOLAC现状
TOLAC第一次被提出是在1980年,实施剖宫产后选择阴道分娩率从1985年6.6%上升到1996年28.3%[1]。1996年由美国提高产科服务联盟(Coalition of Improving Maternity Service, CIMS)联合WHO等国际组织倡议要求剖宫产后阴道分娩率至少为60%,而现阶段在中国绝大多数医院再次选择择期剖宫产率仍很高,尤其在基层医院,这与当前医疗环境及本身医疗条件限制有密切关系。近30年国内外研究证实,TOLAC成功率为60%~80%[2-3],减少因剖宫产引起产妇发生静脉血栓、腹壁切口愈合不良、产后出血等并发症的风险,也减少了新生儿呼吸系统并发症[4]。TOLAC最大的风险是子宫破裂,导致极其严重的后果,直接威胁母儿安全,有研究显示TOLAC子宫破裂率为0.5%~1%[5]。在开展TOLAC前,首先应与产妇及家属进行充分的沟通,在选择合适的病例上尤为谨慎,产程中加强监护,高度怀疑有子宫破裂可能需及时进行手术,而分娩镇痛的使用,因担心会掩盖子宫破裂的疼痛症状,更不能得到广泛应用。其实临床研究发现,子宫破裂的早期症状之一就是胎心异常,故产程中持续胎心监护更为重要,有研究提示,当产程中发现胎心异常,在30min内应尽快行剖宫产,母儿一般无不良结局[6]。我院自开展分娩镇痛在TOLAC应用以来,无母婴严重并发症出现,效果显著。
3.2 TOLAC瘢痕厚度的要求
Uharcek等[7]认为子宫瘢痕厚度小于2.5mm是子宫破裂的高危因素,也有学者认为厚度应该>3mm[8]。虽然大多数B超医生认为测量瘢痕厚度受很多干扰因素的影响,不能以此大小来作为是否能试产的指标,我院仍将瘢痕厚度作为一个参考因素,本研究瘢痕子宫阴道试产的孕妇B超检测瘢痕厚度最厚4.2mm,最薄1.4mm,大部分B超提示瘢痕厚度>2mm,有阴道试产条件者,可告知其风险后阴道试产,仅1例孕妇瘢痕厚度1.4mm,因患者有强烈阴道分娩愿望,入院时已临产,一般情况下瘢痕厚度<1.5mm,不予阴道试产。
3.3 TOLAC缩宫素的使用
Finley等和Nielsen等分别于1986年和1989年对上千例大样本数据研究表明 TOLAC的孕妇分娩过程中使用缩宫素不增加子宫破裂的危险。黄小兰于2011年研究发现严密监护下适当使用催产素是可行的。在本研究中,产程中宫缩乏力者使用了缩宫素,未发现子宫破裂者,但阴道试产的病例大多以自然临产为主,使用缩宫素诱导宫缩还是较为谨慎,为了降低风险,宫颈评分≥6分才考虑使用缩宫素引产,在试产前进行综合评估,并严密观察产程,直至目前,未发生一例子宫破裂。
3.4腰硬联合阻滞麻醉镇痛在TOLAC中对母婴的影响
产妇分娩疼痛是生理、心理两方面共同作用的产物[9]。由于对分娩疼痛的恐惧和无法忍受,部分产妇对阴道试产信心不足,最终会因为疼痛而选择剖宫产。本研究中镇痛组在减轻产妇疼痛方面具有一定的优势,缓解了产妇的心理压力,从而提高了产后满意度。虽然疼痛不是由疾病造成,但由疼痛所产生的人体反应可引起胎儿和母体的一系列不良反应的发生:①疼痛会增加产妇的基础代谢水平,导致产妇需氧增加有可能让产妇发生通气过度的情况,使得动脉血血液中二氧化碳分压(PaCO2)降低,进一步发展可出现呼吸性碱中毒、间隙性呼吸停顿和低氧血症等,PaO2<70mmHg易导致胎儿宫内缺氧[10],增加了产程中胎儿窘迫的发生。②心跳增加,血压会随之升高,如患有相应的心血管系统疾病者可能导致心血管系统失代偿。③儿茶酚胺类物质的增加,产妇的心血管负荷增加同时氧耗需求增大,正常的子宫收缩会受到影响。④去甲肾上腺素、肾上腺素和多巴胺的增加还会引起胃内容物滞留、胃酸增多。⑤剧烈产痛与焦虑恐惧恶性循环,产妇大叫、不合作,导致分娩时间延长,增加剖宫产的几率。由于这些原因,本研究表明,镇痛组剖宫产率明显低于对照组(P<0.05),一个很重要的因素在于对照组中部分手术指征是因产妇无法耐受疼痛主动提出剖宫产,为社会因素手术指征,另外一个手术指征是胎儿窘迫,临床诊断依据是产程中胎心监护发现持续胎心过快(>160次/分)或过慢(<110次/分)、频繁变异减速或晚期减速,虽然对照组发生胎儿窘迫较镇痛组多,但两者比较无显著差异(P>0.05),可能与样本量不足有关。陈富强等在2004年研究认为腰硬联合阻滞麻醉(combined spinal anesthesia,CSEA)对于新生儿窒息率无不良影响,与本研究结果一致,不增加新生儿窒息率,新生儿转归也均较好,并且显示不增加产后出血量,两组比较无显著差异(P>0.05)。分娩镇痛后产妇疼痛明显减轻,使子宫收缩协调,盆底肌肉放松,宫颈扩张速度加快,故第一产程时间镇痛组较对照组缩短,两者比较有显著差异(P<0.05)。第3版8年制及7年制《妇产科学》已明确指出分娩镇痛第二产程时间初产妇可以延长到4h,但是对于TOLAC产妇,临床上出于安全考虑,尽量缩短产程时间,尤其是第二产程,缩短至2h以内,这样就增加了缩宫素使用率(P<0.05)及产钳的使用,所以两组在第二产程时间上比较无明显差异(P>0.05)。
3.5 CSEA镇痛对TOLAC产妇的不良反应影响
本研究选用25G腰穿针,减小了创面,减少脑脊液外漏,降低头痛发生的几率,本研究镇痛组产妇无头痛相关症状,且麻醉平面在T10下,仅轻微影响血流动力,低血压、恶心呕吐率也较低。有资料显示,产妇中使用CSEA者有14%出现不是感染性的发热,而未使用镇痛的产妇发生率为0[11],本研究显示镇痛组发热发生率较对照组明显升高,发热产妇仅1例体温超过39℃,并未发现有其他感染原因造成发热,未予特殊处理,且均在产后24h内体温逐渐降为正常,更加证实了这种说法。关于瘙痒镇痛组发生几率也较对照组升高,这与湖北夷陵地区的相关研究不一致[12],可能与麻醉药物中使用了阿片类药物相关,所有发生瘙痒的产妇均无特殊处理症状自行好转。
CSEA可以减轻TOLAC孕妇在分娩中因疼痛所承受的痛苦,缩短剖宫产后成功阴道分娩(vaginal birth after cesarean,VBAC)的孕妇第一产程时间,降低剖宫产率,不增加子宫破裂发生率,改善新生儿结局,可以在TOLAC孕妇分娩时推广使用。分娩前与孕妇及其家属进行充分沟通,使其了解剖宫产术后再次妊娠阴道分娩的优越性及分娩镇痛的好处,消除其恐惧感,提供有效的镇痛方法,加强对产妇和胎儿监护,减少不良反应,提高自然分娩率和产妇的产后满意度。
