基于肿瘤全域MRI信号强度的直方图分析分级诊断脑膜瘤
2018-08-21李晓欣苗延巍董俊伊宋清伟刘爱连
李晓欣,苗延巍*,郭 妍,董俊伊,韩 亮,宋清伟,刘爱连
(1.大连医科大学附属第一医院放射科,辽宁 大连 116011;2.通用电气药业生命科学核心影像部,辽宁 沈阳 110000)
脑膜瘤是常见的颅内脑外肿瘤,大部分为良性(WHO Ⅰ级),约10%为不典型(WHO Ⅱ级)或恶性脑膜瘤(WHO Ⅲ级)[1],侵袭性且肿瘤致死率及复发率均较高,因而脑膜瘤分级诊断对于确定治疗方案及评估预后具有重要意义[2-4]。虽然肿瘤呈分叶状,肿瘤密度、信号不均匀,发生出血、坏死、囊变等征象有助于诊断不典型或恶性脑膜瘤,但据此难以鉴别Ⅰ级与Ⅱ级脑膜瘤[5-7]。近年来,随着影像组学的发展,直方图分析被认为是评估肿瘤异质性的有效手段[8-10]。本研究探讨常规MRI直方图分析对脑膜瘤分级的价值,并寻求分级诊断的最佳影像学指标。
1 资料与方法
1.1 一般资料 收集2010年1月—2016年12月于我院接受头部MR扫描的177例脑膜瘤患者,均经手术病理证实且获得WHO标准分级[11];其中Ⅰ级脑膜瘤139例,男38例,女101例,年龄19~73岁,平均(53.7±11.2)岁;Ⅱ级脑膜瘤38例,男、女各19例,年龄22~71岁,平均(60.2±11.1)岁。
1.2 仪器与方法 采用GE Signa HDxt 3.0T MR扫描仪,8通道头线圈。扫描序列:矢状位及轴位SE序列T1W,TR 400 ms,TE 9.0 ms,FOV 220 mm×220 mm,矩阵448×256,层厚6 mm,层间距1 mm;轴位SE序列T2W,TR 4 000 ms,TE 110 ms,FOV 220 mm×220 mm,矩阵448×256,层厚6 mm,层间距1 mm。增强扫描对比剂采用Gd-DTPA,剂量0.1 mmol/kg体质量,注射流率3.0 ml/s,行轴位、矢状位及冠状位T1WI,扫描参数同平扫。
1.3 图像处理 将DICOM格式的轴位T1WI、T2WI及增强T1WI导入Omni-Kinetics软件,由2名放射科医师在包含肿瘤实质的每一层图像上沿肿瘤边缘手动勾画ROI,不包括肿瘤周围水肿区,将所有层面的ROI累加为三维ROI(图1),软件自动计算出基于T1WI、T2WI和增强T1WI的信号强度直方图及其参数,包括最小值,最大值,平均值,第5、10、25、50、75、90、95百分位数及标准差、方差、平均差、体积、值域、偏度、峰度以及均匀性。
1.4 统计学分析 采用SPSS 18.0统计分析软件。首先对2名放射科医师各自勾画的ROI所得直方图参数值进行组内相关系数(interclass correlation coefficient, ICC)检验,其二者测量数据的一致性好

图1 左侧额部脑膜瘤ROI勾画示意图 A.沿肿瘤实质边缘勾画ROI,不包括肿瘤周围水肿区: B.红色区域为ROI,覆盖整个肿瘤实质
(ICC≥0.75),取平均值。因数据不符合正态分布,以中位数(四分位数间距)表示,以两独立样本Mann-WhitneyU检验比较各参数在Ⅰ级与Ⅱ级级脑膜瘤间的差异;对有统计学差异的直方图参数绘制ROC曲线,计算AUC,评估其对脑膜瘤分级诊断的效能。P<0.05为差异有统计学意义。
2 结果
2.1 基于T1WI信号强度直方图参数 Ⅰ级与Ⅱ级脑膜瘤间有统计学差异的直方图参数见表1、图2。ROC曲线分析显示,以均匀性=0.36为阈值,诊断Ⅰ级与Ⅱ级脑膜瘤的效能最佳,AUC=0.678(P<0.05),其敏感度和特异度分别为62.6%和73.7%。
2.2 基于T2WI信号强度直方图参数 Ⅰ级与Ⅱ级脑膜瘤间有统计学差异的直方图参数见表2、图3。以均匀性=0.40为阈值,诊断Ⅰ级与Ⅱ级脑膜瘤的效能最佳,AUC=0.702(P<0.05),敏感度和特异度分别为56.1%和84.2%。
2.3 基于增强T1WI信号强度直方图参数 Ⅰ级与Ⅱ级脑膜瘤间有统计学差异的直方图参数见表3、图4。以均匀性=0.38为阈值,诊断Ⅰ级与Ⅱ级脑膜瘤的效能最佳,AUC=0.708(P<0.05),敏感度和特异度分别为64.7%和73.7%。
3 讨论
3.1 肿瘤全域测量的依据 Ⅱ级脑膜瘤病理学主要表现为瘤组织结构紊乱,瘤细胞较幼稚,排列密集,瘤细胞核呈中度异型性、多形性,部分胞核见明显大核仁,核分裂象易见,瘤巨细胞散在分布,并可见局部小灶性坏死和脑组织微小浸润[11]。这些病理学表现提示Ⅱ级脑膜瘤的异质性大于Ⅰ级,部分Ⅱ级脑膜瘤所出现的出血、坏死、囊变区正是其不均质性的组成部分。局部肿瘤实质不能全面反映肿瘤整体的异质性,而基于肿瘤全域的信号值可能更加准确、可靠地反映肿瘤的异质性,并最大程度地避免局部区域勾画ROI导致的抽样误差。Wang等[2]提出常规MRI直方图分析有助于脑膜瘤的分级诊断,本研究结果与其一致,T1WI、T2WI和增强T1WI直方图参数在Ⅰ、Ⅱ级脑膜瘤间差异有统计学意义,有助于鉴别二者。

表1 Ⅰ级与Ⅱ级脑膜瘤间T1WI信号强度直方图参数比较[中位数(四分位数间距)]
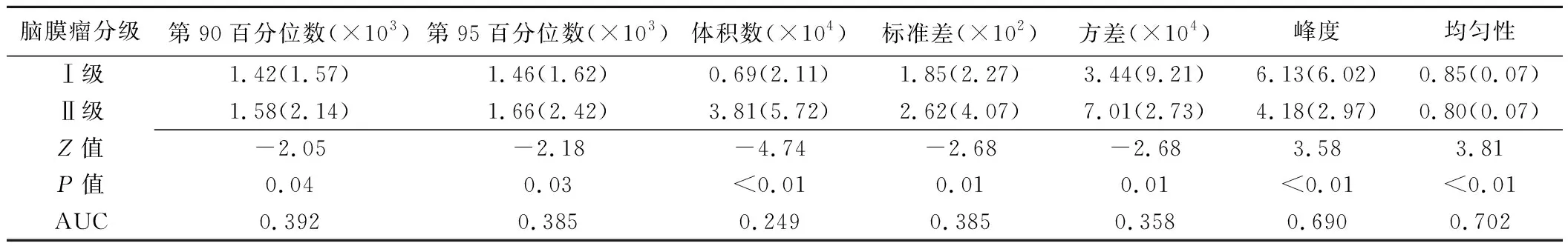
表2 Ⅰ级与Ⅱ级脑膜瘤间T2WI信号强度直方图参数比较[中位数(四分位数间距)]

表3 Ⅰ级与Ⅱ级脑膜瘤的增强T1WI信号强度直方图参数比较[中位数(四分位数间距)]

图2 基于T1WI信号强度的直方图 A.Ⅰ级脑膜瘤T1WI; B.Ⅰ级脑膜瘤T1WI信号强度直方图,示图像中心轻度右偏,拟合曲线高而尖,偏度为3.28,峰度为23.39; C.Ⅱ级脑膜瘤T1WI; D.Ⅱ级脑膜瘤T1WI信号强度直方图,示图像中心轻度左偏,拟合曲线高而尖,偏度为-1.19,峰度为5.02 图3 基于T2WI信号强度的直方图 A.Ⅰ级脑膜瘤T2WI; B.Ⅰ级脑膜瘤T2WI信号强度直方图,示图像中心轻度右偏,拟合曲线高而尖,偏度为0.23,峰度为5.05; C.Ⅱ级脑膜瘤T2WI; D.Ⅱ级脑膜瘤T2WI信号强度直方图,示图像中心轻度右偏,拟合曲线较图3B宽且低平,偏度为1.18,峰度为5.28 图4 基于增强T1WI信号强度的直方图 A.Ⅰ级脑膜瘤增强T1WI; B.Ⅰ级脑膜瘤增强T1WI信号强度直方图,示图像中心轻度左偏,拟合曲线高而尖,偏度为-0.80,峰度为4.59; C.Ⅱ级脑膜瘤增强T1WI; D.Ⅱ级脑膜瘤增强T1WI信号强度直方图,示图像中心轻度左偏,拟合曲线较图4B宽且低平,偏度为-0.01,峰度为3.19
3.2 T1WI信号强度直方图分析 本研究发现Ⅱ级脑膜瘤的值域及标准差大于Ⅰ级,提示Ⅱ级脑膜瘤内部成分较复杂,异质性较明显,瘤内出血、囊变、坏死区更多[12];Ⅱ级脑膜瘤的体积数大于Ⅰ级,提示Ⅱ级脑膜瘤生长速度更快、更具有侵袭性。偏度是描述直方图曲线分布的参数,是反映肿瘤异质性的较好指标。偏度值的大小和正负往往与肿瘤的恶性程度具有一定的相关性,甚至可作为评估肿瘤预后的独立因素[13]。本研究中基于T1WI信号直方图中Ⅱ级脑膜瘤的偏度为负值,直方图曲线中心向左偏移,而Ⅰ级脑膜瘤的偏度为正值,直方图曲线中心向右偏移,表明Ⅰ、Ⅱ级脑膜瘤均存在异质性[14]。均匀性是反映肿瘤全域图像信号值均匀性的参数,Ⅱ级脑膜瘤的均匀性小于Ⅰ级,提示Ⅱ级脑膜瘤内部成分更复杂,出血、囊变、坏死区相对较多。
3.3 T2WI信号强度直方图分析 本研究结果显示Ⅱ级脑膜瘤的第90、95百分位数、标准差及方差均大于Ⅰ级脑膜瘤,提示Ⅱ级脑膜瘤内部囊变、坏死区较多,T2WI信号强度较高且不均匀;峰度越大,表示数值分布越集中,反之则越分散。本研究中Ⅰ级脑膜瘤的峰度值大于Ⅱ级脑膜瘤,提示Ⅰ级脑膜瘤的直方图曲线更加高尖,数据相对集中,肿瘤内部成分的一致性相对较高。
3.4 增强T1WI信号强度直方图分析 本研究中,Ⅱ级脑膜瘤的最小值、第5、10、25百分位数均小于Ⅰ级脑膜瘤,表明低值区的增强T1WI信号值对于鉴别诊断Ⅰ、Ⅱ级脑膜瘤更有意义。脑膜瘤属于颅内脑外肿瘤,增强扫描的强化程度主要取决于肿瘤的血供情况,Ⅰ级脑膜瘤低值区的信号值大于Ⅱ级,提示Ⅰ级脑膜瘤的血供不如Ⅱ级脑膜瘤丰富。
本研究的局限性:本组病例中无Ⅲ级脑膜瘤患者,未对Ⅲ级脑膜瘤进行直方图分析;未对脑膜瘤进行病理学亚型分型,而同一级别不同亚型脑膜瘤的直方图参数可能会存在差异,需要在后续研究中进一步分析。
总之,基于肿瘤全域的T1WI、T2WI及增强T1WI信号强度直方图分析有助于分级诊断脑膜瘤,肿瘤均匀性是最佳影像学分级诊断指标。
