T2、ADC和T1增强直方图对原发性中枢神经系统淋巴瘤和胶质母细胞瘤鉴别价值比较
2018-07-25罗乐凯任翠萍张勇程敬亮汪卫健高鑫
罗乐凯, 任翠萍, 张勇, 程敬亮, 汪卫健, 高鑫
原发性中枢神经系统淋巴瘤和胶质母细胞瘤均为颅内恶性肿瘤。原发性中枢神经系统淋巴瘤是一种较少见的颅内恶性肿瘤,约占颅内肿瘤的2%~6%[1],约95%为弥漫大B细胞淋巴瘤,极少数为T细胞型淋巴瘤[2]。男性发病率稍高,主要发生在成人,免疫健全的患者中位年龄53~57岁。胶质母细胞瘤约占颅内肿瘤的15%,是成人中最常见的恶性脑瘤,主要发病年龄45~75岁,具有轻微的男性优势[3]。原发性中枢神经系统淋巴瘤和胶质母细胞瘤在MRI上均有特征性的表现,但由于两种肿瘤都具有细胞密度高、血供丰富、呈侵袭性生长的特点,且两种肿瘤的好发年龄相近,常规MRI经常难以鉴别。此外,由于两种肿瘤的治疗策略有很大的不同,原发性中枢神经系统淋巴瘤和胶质母细胞瘤的术前鉴别诊断具有重要的临床意义[4]。本文对经病理证实的38例原发性中枢神经系统淋巴瘤和30例胶质母细胞瘤进行回顾性分析,以磁共振常规T2、ADC和T1增强图像数据为基础,研究此两种肿瘤的直方图特征,分析其对两种肿瘤的鉴别诊断价值。
材料与方法
1.一般资料
回顾性分析2014年6月-2017年10月本院经手术病理证实的原发性中枢神经系统淋巴瘤和胶质母细胞瘤患者的病例资料。其中原发性中枢神经系统淋巴瘤患者38例,男17例,女21例,年龄33~81岁,平均年龄(57±13)岁,病理类型均为弥漫大B细胞淋巴瘤。胶质母细胞瘤30例,男17例,女13例,年龄10~69岁,平均年龄(51±14)岁。患者均以头晕、头痛、意识障碍、恶心呕吐以及肢体感觉障碍为主要临床表现。纳入标准:①手术病理证实为原发性中枢神经系统淋巴瘤或胶质母细胞瘤;②所有患者均在术前及放化疗前在本院进行了MR平扫及增强扫描;③MR图像清晰,无金属及运动伪影。
2.检查方法
所有患者均行颅脑MR扫描,采用Siemems Skyra 3.0T MR成像系统,标准头颅线圈。所有病例均先行常规头颅横轴面平扫T1WI、T2WI、FLAIR、矢状面T1WI以及DWI扫描。扫描参数为T1WI:TR 260 ms,TE 2.46 ms;T2WI:TR 3800 ms,TE 93 ms;FLAIR:TR 4500 ms,TE 93 ms。DWI采用SE-EPI序列,b=0、1000 s/mm2,TR 3500 ms,TE 119 ms;视野230 mm×230 mm,层厚5 mm,层间距0.3 mm,层数20。T1WI增强扫描经静脉团注对比剂Gd-DTPA(0.1 mmol/kg),流率2 mL/s,随后快速团注20 mL生理盐水,行横轴面、冠状面和矢状面增强扫描,扫描参数同平扫T1WI。
3.图像分析
将所有患者的MR图像以.BMP格式从PACS工作站导出,导出时调整窗宽、窗位,并使所有图像在窗宽、窗位上均保持一致。将ADC图的.bmp格式导入MaZda软件后进行处理。参照同层面横轴面增强T1WI图像,在T2和ADC每层图像上沿肿瘤的边缘手动勾画ROI,增强T1WI图像ROI的勾画在矢状面增强T1WI图像上进行。ROI包含肿瘤每个层面的所有影像学信息,包含坏死、囊变及出血成分,避开瘤周水肿区,以红色填充肿瘤区域,软件可自动生成ROI的灰度直方图(图1、2)。主要提取的参数包括:平均值(Mean)、方差(Variance)、偏度(Skewness)、峰度(Kurtosis)、第1百分位数(Perc.01%)、第10百分位数(Perc.10%)、第50百分位数(Perc.50%)、第90百分位数(Perc.90%)、第99百分位数(Perc.99%)。
4.统计学分析

结 果
1.原发性中枢神经系统淋巴瘤及胶质母细胞瘤ADC直方图分析

图1 原发性中枢神经系统淋巴瘤。a) 矢状面T1增强图像; b) ROI的选取; c) T1增强直方图。图2 胶质母细胞瘤。a) 矢状面T1增强图像; b) ROI的选取; c) T1增强直方图。
原发性中枢神经系统淋巴瘤和胶质母细胞瘤的灰度直方图各参数见表1。T2直方图中,两组间Perc.01%和Perc.10%差异无统计学意义,灰度平均值、方差、偏度、峰度、Perc.50%、Perc.90%、Perc.99%在两组间差异有统计学意义。ADC直方图中,灰度平均值、方差、偏度、峰度、Perc.01%、Perc. 10%、Perc.50%、Perc.90%、Perc.99%在两组间差异均有统计学意义。T1增强直方图中,两组间峰度、Perc.90%、Perc.99%差异无统计学意义,两组间灰度平均值、方差、偏度、Perc.01%、Perc. 10%、Perc.50%有统计学差异。原发性中枢神经系统淋巴瘤和胶质母细胞瘤的参数分布见图3。

表1 两组T2直方图参数值
注:*符合正态分布,为t值,余参数不符合正态分布,为Z值。

表2 两组ADC直方图参数值比较
注:*符合正态分布,为t值,余参数不都符合正态分布,为Z值。

表3 两组T1增强直方图参数值比较
注:*符合正态分布,为t值,余参数不符合正态分布,为Z值。
2.直方图参数的ROC曲线分析

图3 原发性中枢神经系统淋巴瘤(group1)和胶质母细胞瘤(group2)的箱式图。a) T2直方图Perc.90%的箱式图; b) ADC直方图Perc.50%的箱式图; c) T1增强直方图中偏度指标的箱式图。

参数AUC95%置信区间最佳临界值敏感度(%)特异度(%)P值约登指数灰度平均值0.7720.653~0.866129.9381.5865.52<0.00010.4710方差0.8770.774~0.945516.6789.4768.97<0.00010.5844偏度0.8190.705~0.9020.4676.3279.31<0.00010.5563峰度0.7660.646~0.8610.9276.3279.31<0.00010.5563Perc.50%0.7810.664~0.873123.576.3275.86<0.00010.5218Perc.90%0.8340.723~0.914153.3381.5882.76<0.00010.6434Perc.99%0.8170.703~0.901188.3384.2175.86<0.00010.6007
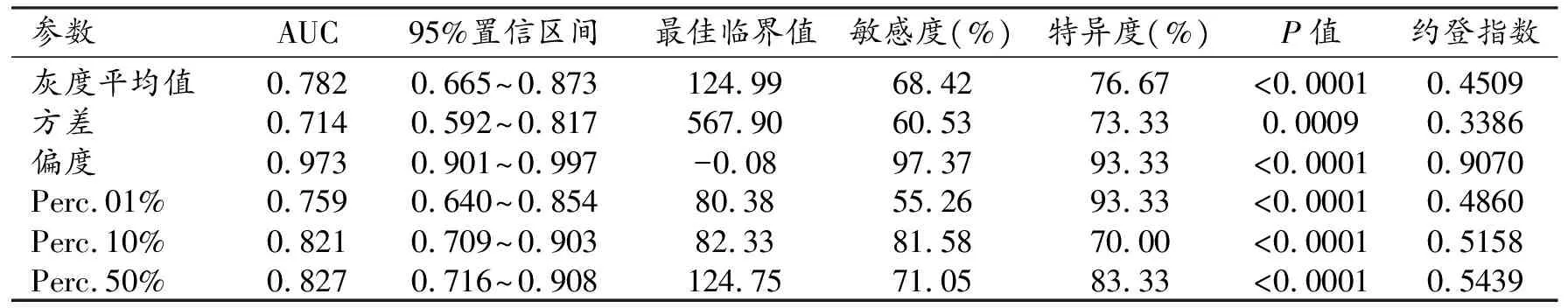
表6 T1增强直方图参数对原发性中枢神经系统淋巴瘤与胶质母细胞瘤的鉴别效能
建立ROC曲线并计算曲线下面积(area under curve,AUC),通过ROC曲线分析平均值、方差、偏度值、峰度值、Perc.01%、Perc.10%、Perc.50%、Perc.90%、Perc.99%共9个参数在原发性中枢神经系统淋巴瘤和胶质母细胞瘤中的鉴别诊断效能。分别利用T2、ADC、T1增强直方图鉴别原发性中枢神经系统淋巴瘤和胶质母细胞瘤的敏感度、特异度及最佳临界值等指标(表2)。T2直方图中,Perc.90%约登指数最高,为0.6434,具有最佳的鉴别效能,AUC为0.834,鉴别的敏感度为81.58%,特异度为82.76%,鉴别诊断的最佳临界值为153.33。ADC直方图中,Perc.50%约登指数最高,为0.709,具有最佳的鉴别诊断效能,AUC为0.904,鉴别敏感度为84.21%,特异度为86.67%,鉴别诊断最佳临界值为111.0。T1增强直方图中,偏度的约登指数最高,为0.907,具有最佳鉴别效能,其AUC为0.973,鉴别敏感度为97.37%,特异度为93.33%,鉴别诊断的最佳临界值为-0.08。综上所述,在T2、ADC和T1增强直方图的参数中,T1增强直方图的偏度指标具有最高的鉴别诊断价值。
讨 论
1.原发性中枢神经系统淋巴瘤和胶质母细胞瘤的常规鉴别诊断
原发性中枢神经系统淋巴瘤是一种较少见的颅内肿瘤,可发生于免疫缺陷人群,也可发生于免疫功能正常人群。近年来,原发性中枢神经系统淋巴瘤的发病率正在上升,部分原因是HIV患者的增加感染和接受免疫抑制治疗的器官移植患者人数的增加[5]。原发性中枢神经系统淋巴瘤以非霍奇金性淋巴瘤多见,其中以弥漫大B细胞淋巴瘤为主。本研究纳入的38例原发性中枢神经系统淋巴瘤均为弥漫大B细胞淋巴瘤。典型的原发性中枢神经系统淋巴瘤在MRI上表现为T1WI等或稍低信号,T2WI稍低或等信号,信号较均匀,伴有瘤周轻至中度水肿,出血、钙化及囊变较少见。增强扫描呈明显较均匀强化。胶质母细胞瘤是中枢神经系统恶性程度最高的星形细胞瘤,为WHO Ⅳ级肿瘤。典型的胶质母细胞瘤在MRI上表现为肿瘤实质部分在T1WI呈等或低混杂信号,T2WI呈混杂高信号,边界不清,瘤周水肿和占位效应明显,此外由于肿瘤血管生成和血脑屏障破坏,增强扫描可见GB常呈显著不规则厚壁花环样强化或蜂房样强化[6]。
原发性中枢神经系统淋巴瘤和胶质母细胞瘤之间的术前鉴别是很重要的,因为适合的治疗方法是完全不同的。对于原发性中枢神经系统淋巴瘤,经常选择的是先进行立体定向颅内活检确诊,其治疗包括诱导缓解期和巩固期两个阶段,目前多采取放化疗相结合的综合治疗方案[7]。对于胶质母细胞瘤,肿瘤大部切除术后辅以放射治疗和替莫唑胺化疗是目前的治疗选择[8]。然而,基于传统的MR图像的鉴别诊断可能会有挑战性,因为非典型的、实性的、没有明显坏死的胶质母细胞瘤影像表现可能会与原发性中枢神经系统淋巴瘤类似,而非典型的可见坏死的原发性中枢神经系统淋巴瘤可能与胶质母细胞瘤相似。
2.利用直方图鉴别原发性中枢神经系统淋巴瘤和胶质母细胞瘤
原发性中枢神经系统淋巴瘤和胶质母细胞瘤在MRI上有特征性的表现,亦有非典型的表现,但缺乏更精确的数据支持。近年来,随着精准医学的不断发展和医学数字化成像技术的发展,通过计算机对两种肿瘤图像特征的提取,可以更深入地了解两种肿瘤的影像表现差异,有助于临床工作中提高诊断符合率[9]。直方图用于影像诊断及鉴别诊断已经得到了认可,它假定磁共振图像的采集、处理和分析都是在相同的条件下进行的,基于肿瘤全域ROI方法的直方图分析显示了其在区分或分级肿瘤的优势[10],由于包含整个肿瘤,该分析方法具有客观性、量化、可重复性、误差小的特点,可以在直方图中反映出具有不同肿瘤区域的灰度特性。
本研究通过分析两种肿瘤T2、ADC、T1增强全域直方图的平均值、方差、偏度、峰度、Perc.01%、Perc.10%、Perc.50%、Perc.90%、Perc.99%共9个参数,比较两种肿瘤的差异,并比较这三种序列的直方图参数在鉴别诊断中的价值。结果显示:T2全域直方图中,Perc.90%鉴别诊断价值最高;ADC全域直方图中,Perc.50%鉴别诊断价值最高;T1增强全域直方图中,偏度鉴别诊断价值最高。其中T1增强直方图的偏度鉴别的敏感度为97.37%,特异度为93.33%,鉴别诊断的最佳临界值为-0.08时,提示术前分析肿瘤T1增强直方图时,偏度值低于该阈值时,肿瘤为原发性中枢神经系统淋巴瘤的可能性较大。
从研究结果可以看出,T2、ADC和T1增强直方图在两种肿瘤的鉴别诊断中都有一定的价值,ADC直方图和T1增强直方图的鉴别诊断意义更大。ADC直方图中有鉴别诊断意义的参数最多,9个参数在两组间差异都有统计学意义。张德辉等[11]利用ADC值鉴别原发性中枢神经系统淋巴瘤和胶质母细胞瘤,发现原发性中枢神经系统淋巴瘤的平均ADC值显著低于胶质母细胞瘤。原发性中枢神经系统淋巴瘤的ADC值显著低于胶质母细胞瘤。这可能是由于在淋巴瘤中细胞的多细胞性和高的核-细胞质比率[12]。这些组织学特征可以限制细胞胞外空间的水分子扩散,从而导致ADC值的降低。但是由于部分肿瘤的不均质性,平均ADC值不能反映局部真实扩散状态。本研究表明,ADC灰度直方图的Perc.10%、Perc.50%和Perc.90%的鉴别诊断效能都高于灰度平均值。T1增强直方图的偏度指标在本研究纳入的三个序列的9组参数中具有最高的约登指数,鉴别诊断意义最大。直方图中,偏度值为描述病变特征值分布相对平均值的不对称程度的统计量。偏度的绝对值越大,分布形态越偏离正态分布。正偏度表明分布不对称趋向于较大值,集中于右侧;负偏度代表分布不对称趋向于较小值,集中于左侧[13]。本研究中原发性中枢神经系统淋巴瘤的T1增强直方图偏度值趋向于负值,明显低于胶质母细胞瘤,表明原发性中枢神经系统淋巴瘤T1增强直方图的灰度值分布集中于较低值。冯飘飘等[14]研究结果显示,原发性中枢神经系统淋巴瘤和胶质母细胞瘤的T1增强直方图的方差、偏度和峰度差异都有统计学意义。本研究中,原发性中枢神经系统淋巴瘤和胶质母细胞瘤的T1增强直方图峰度值差异没有统计学意义。研究结果的不同可能是由于两项研究的样本量较小、ROI选取的人工误差有关。
3.优势及不足
本研究的优势在于提取每个层面的ROI,分析肿瘤全域的直方图,能更全面地反映肿瘤自身的特征。本研究同时分析了T2、ADC和T1增强直方图,对比三者的差异,发现了ADC直方图和T1增强直方图具有较高的鉴别诊断价值。此外,本研究还具有一定的局限性:首先,本研究纳入的样本量相对较少,为了获取更具代表性的数据,需要更多的病例投入分析;其次,本研究未勾画瘤周水肿区,既往研究证实,胶质母细胞瘤的瘤周水肿区也是肿瘤的侵犯范围,包含肿瘤细胞[15],在今后的研究中会把瘤周水肿区也纳入研究范围;最后,本研究的直方图参数选择较为单一,在今后将进行更多参数种类的计算,并研究其在原发性中枢神经系统淋巴瘤和胶质母细胞瘤鉴别中的价值。
综上所述,本研究显示常规MR图像直方图分析可为鉴别原发性中枢神经系统淋巴瘤和胶质母细胞瘤提供可靠的信息,确保诊断的准确性,对两者鉴别提供可靠的客观依据。其中,T1增强直方图的偏度指标和ADC直方图的Perc.50%具有相对更高的鉴别诊断价值。
