空腹血糖与糖化血红蛋白在糖尿病早期诊断中的应用价值
2018-07-07张洁
张洁
糖尿病(diabetes mellitus,DM)是目前全球范围内一种常见的慢性代谢性疾病,为胰岛素分泌缺陷或利用障碍所致,随着病情的进展,将会给眼、肾、心血管及神经系统带来严重损害[1-2]。尽管近年来公众的健康意识得到了明显增强,但DM患者数量快速增长的趋势并未得到根本性改变,根据国际最新的临床诊断标准,我国DM发病率仍然高达11.6%左右[2]。所以遏制DM的过快增长并给予患者早期干预治疗,已成为临床面临的一个不可回避的现实问题[3]。空腹血糖(fasting blood glucose,FBG)以及糖化血红蛋白(glycated hemoglobin,GHb)是DM流行病学调查的常用指标,但二者在DM早期诊断中的应用价值尚不明确[4-5]。本研究围绕FBG与GHb在DM早期诊断中的应用价值展开分析,内容如下。
1 资料与方法
1.1 病例选择 选取2016年10月—2017年10月本院收治的300例DM早期患儿作为研究对象。
1.1.1 纳入标准 ① 经口服糖耐量试验确诊为糖尿病者;② 无严重认知功能障碍者。
1.1.2 排除标准 ① 电解质紊乱或正处于应激状态者;② 低血糖症、肥胖症、低血糖综合征者。
1.1.3 伦理学 所有患儿家长均同意此次研究方案,并签署知情同意书。
1.2 检测指标及方法 采集所有患儿入院第2天06:00~08:00空腹静脉血2 mL,置于真空采血管中,以2 500 r/min的速度(离心半径100 mm)离心5 min后分离血清,采用上海执诚生物科技股份有限公司生产的TBA-2000 FR型全自动生化分析仪测定FBG和GHb。观察指标:FBG、GHb在患儿DM早期的检出率以及两者对DM早期诊断的敏感度、特异度、准确度(以口服糖耐量试验结果作为参考指标)。
1.3 DM分期标准[6]① 正常参考范围:口服糖耐量试验负荷后2 h血糖<7.8 mmol/L;② DM早期:口服糖耐量试验负荷后2 h血糖≥11.1 mmol/L。
1.4 统计学方法 所有数据均采用SPSS 17.0统计软件进行处理,计数资料以率(%)表示,采用χ2检验。P<0.05为差异有统计学意义。
2 结果
2.1 患者一般资料 300例患儿中男性:女性=1.2:1;年龄4~15岁;病程3个月~1.5年;1型DM占29.3%,2型DM占70.7%;主要表现为“三多一少”和疲乏无力。血脂检查:总胆固醇(total cholesterol,TC)为 3.00~5.20 mmol/L,甘 油 三 酯(triglyceride,TG)为0.40~1.70 mmol/L,高密度脂蛋白胆固醇(high-density lipoprotein cholesterol,HDL-C)为0.91~1.42 mmol/L。具体见表1。

表1 300例DM早期患儿的一般资料
2.2 FBG与GHb的检出率比较 口服糖耐量试验结果证实,300例DM早期患儿中,FBG、GHb的检出率均较高,差异无统计学意义〔98.33%(295/300)、99.00%(297/300);χ2=0.170,P=0.680〕。
2.3 FBG与GHb的敏感度、特异度、准确率比较FBG与GHb在DM早期诊断中的敏感度、特异度、准确率比较,差异均无统计学意义(均P>0.05)。见表2。
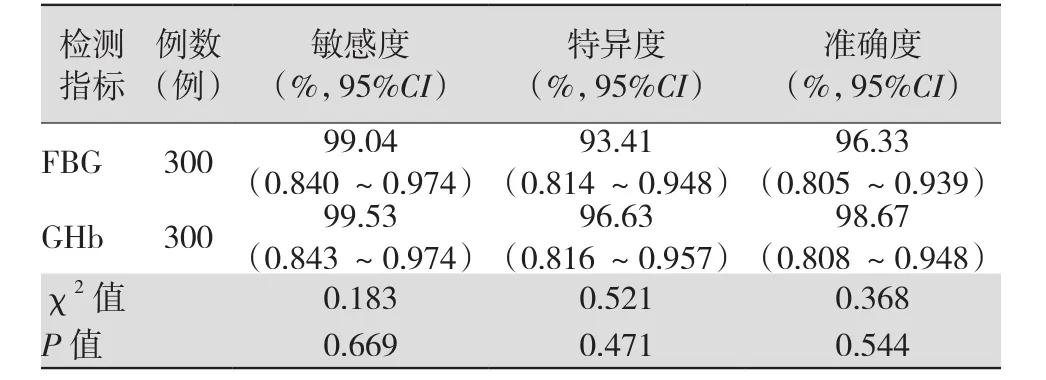
表2 FBG与GHb早期诊断患儿DM的敏感度、特异度、准确率比较
3 讨论
根据国际DM联合会保守估计,目前全球范围内DM患者数量已经超过3亿,而其中1/3来自中国,使得我国成为DM大国[7]。随着经济快速发展,生活习惯及饮食结构改变,机体运动量减少,DM发病率呈现明显上升趋势,青少年DM患者已占全部DM人数的5%,并且以每年近10%的幅度上升,DM防控形势不容乐观[8]。有研究显示,过去几年中,约有2/3的DM患者血糖水平并未得到有效控制,DM加速蔓延趋势越发明显[9]。
作为一种慢性代谢性疾病,DM的发生发展需经过以下几个过程:第一阶段为胰岛素抵抗伴或不伴胰岛功能分泌障碍,此时血糖异常波动情况不明显,但通过口服葡萄糖耐量试验可发现胰岛素抵抗或胰岛素分泌异常;第二阶段为胰岛素功能失代偿,即葡萄糖耐量减低和FBG受损;第三阶段为已患有DM但尚未出现临床症状;第四阶段为血糖剧烈波动且临床症状表现凸显。DM早期患者常出现一系列症状,如视力变差、咽干舌燥、怎么吃都会瘦、刚吃完就感觉饿、夜尿增多、足部麻痹、皮肤干痒、伤口迟迟不愈合等[10]。在此时期可通过有效的干预使病情得以逆转,从而阻断DM进一步发展,因此,早发现、早预防、早治疗、早干预成为当务之急[11]。
FBG是指隔夜空腹或者是距离上次进食时间≥8~12 h的血糖值,反映的是胰岛B细胞的运行状态以及基础胰岛素分泌功能[5]。GHb是血糖与血红蛋白(Hb)结合之后形成的产物,其主要成分为HbA1c,随着血糖的波动其数值不断改变[12-13]。位于红细胞内的GHb只有在红细胞寿命结束之后才会被释放入血液,因而24 h内的GHb并不受空腹或者进餐的影响[14]。加之红细胞的平均寿命长达2~3个月,使得GHb能够反映机体近几个月的血糖变化情况[12]。
本研究中300例DM早期患儿的口服糖耐量试验证实,FBG与GHb检出率比较差异无统计学意义;GHb检测的敏感度、特异度、准确度均高于FBG,但差异均无统计学意义。由此结果可知,在DM早期诊断中,FBG和GHb均是较为理想的评价指标,后者的敏感度、特异度、准确度更高。因此,将FBG和GHb应用于糖尿病早期诊断中,一方面能够达到早发现、早预防、早治疗的目的,另一方面可为血糖控制效果提供可靠的参考依据。然而,需要指出的是,FBG受年龄、肥胖、糖尿病家族史的影响较大;而GHb不宜用于存在Hb异常(如HbS、HbC、HbF、HbE等)、存在改变红细胞寿命的因素(如溶血性贫血、慢性疟疾、大量失血或输血等)时的检测[13]。所以临床应用时必须结合DM患者的实际情况,以便在最大程度上发挥出二者所具有的诊断价值。另外有研究显示,2型糖尿病患者的血清VitD水平降低,与GHb水平及胰岛素抵抗指数呈负相关,可为2型糖尿病的防治提供新思路[15]。
综上所述,在DM早期诊断中,FBG和GHb均可取得较为理想的诊断结果,值得在今后临床诊断工作中推广使用。
1 贾伟平.遏制糖尿病发生发展:血糖尽快达标是关键[J].中华医学杂志,2007,87(18):1225-1226.
2 刘子琪,刘爱萍,王培玉.中国糖尿病患病率的流行病学调查研究状况[J].中华老年多器官疾病杂志,2015,14(7):547-550.
3 田晓云.医院糖尿病健康管理干预效果分析[J].中华健康管理学杂志,2009,3(5):299-300.
4 高洪元,徐守芳.糖化血红蛋白检测在糖尿病诊断中的应用价值[J].实用检验医师杂志,2011,3(3):188-189.
5 孟丽娟.空腹血糖、糖化血红蛋白检测在糖尿病诊断中的临床意义[J].糖尿病新世界,2015,18(19):182-184.
6 World Health Organization.Diagnostic criteria for diabetes mellitus(1999)[R].Genava:WHO,1999.
7 Onyenekwu CP,Azinge EC,Egbuagha EU,et al.Relationship between plasma osteocalcin,glycaemic control and components of metabolic syndrome in adult Nigerians with type 2 diabetes mellitus[J].Diabetes Metab Syndr, 2017,11(4):281-286.
8 Ernaga LA,Hernández MMC,Ollero GMD,et al.Prognostic value of blood glucose in emergency room and glycosylated hemoglobin in patients who have suffered an acute cerebro-vascular event[J].Med Clin (Barc), 2017,149(1):17-23.
9 潘长玉.中国糖尿病控制现状—指南与实践的差距 亚洲糖尿病治疗现状调查1998,2001及2003年中国区结果介绍[J].国外医学 (内分泌学分册 ),2005,25(3):174-178.
10 纪立农,陈莉明,郭晓蕙,等.中国慢性疾病防治基层医生诊疗手册(糖尿病分册)2015年版[J].中国糖尿病杂志,2015,23(8):673-701.
11 《中国糖尿病防治指南》编写组.中国糖尿病防治指南[M].北京:北京医科大学出版社,2004
12 冯永梅.糖尿病早期诊断中糖化血红蛋白检测的临床应用[J].糖尿病新世界,2015,18(9):147-148.
13 沈霞.糖尿病诊断和监测的金标准-HbA1c[J].实用检验医师杂志,2015,7(1):1-4.
14 Gantz I,Sokolova L,Jain L,et al.Use of prohibited medication, a potentially overlooked confounder in clinical trials:omarigliptin(once-weekly DPP-4 inhibitor) monotherapy trial in 18- to 45-yearolds[J].Clin Ther, 2017,39(10):2024-2037.
15 胡娟玉,李礼.2型糖尿病患者血清维生素D与糖化血红蛋白水平及胰岛素抵抗的相关性[J].实用检验医师杂志,2015,7(1):36-38.
