相位对比电影-磁共振成像技术对Chiari畸形I型脑脊液流体力学的分析研究
2018-06-27陶本章尚爱加赵水强杜长生王建祯
程 诚 陶本章 尚爱加 赵水强 唐 红 杜长生 王建祯*
相位对比电影-磁共振成像(cine phase contrastmagnetic resonance imaging,Cine PC-MRI)技术是一种无创的流体定量技术,为研究脑脊液循环流体力学提供有效方法,可直观地观察脑脊液,了解其生理和病理状态,并已广泛应用于脑脊液循环障碍性疾病的诊断及手术疗效评估[1]。而有研究认为:Arnold-Chiari畸形(基底压迹综合征)Ⅰ型的临床症状主要与后脑的脑脊液梗阻有关,而与小脑扁桃体下移程度无明显关系[2-3]。目前,该疾病临床上手术方案的制定,多为根据术者的主观经验来选择。本研究采用Cine PC-MRI技术客观了解术前患者脑脊液循环障碍模式,选择个体化的手术治疗方案,术后应用该技术客观评估脑脊液循环流体力学有无变化。
1 资料与方法
1.1 一般资料
回顾性分析2017年3-11月武警总医院神经外科收治的19例Arnold-Chiari畸形I型患者,其中男性8例,女性11例;年龄23~65岁,平均年龄(34.92±2.19)岁;病程3个月至10年,平均病程4.3年,其中共13例患者合并脊髓空洞。于术前24 h及术后6个月行Cine PC-MRI检查,所有患者均已签署知情同意书。
1.2 纳入与排除标准
(1)纳入标准:①小脑扁桃体下疝达≥5 mm;②伴或不伴脊髓空洞;③合并有不同程度临床症状。
(2)排除标准:①扁平颅底、脊髓拴系、寰枢椎脱位、颅底凹陷、脑积水及颅内占位等。最常见的症状是疼痛,包括头痛,颈痛和(或)背痛;②后组颅神经功能障碍,包括口咽功能障碍,如睡眠呼吸暂停,打鼾和误吸倾向;③小脑症状,包括步态不稳定和共济失调;④与运动和感觉障碍等。
1.3 仪器与设备
采用3.0T Philips超导型磁共振机(德国Philips公司),标准头部线圈,外周门控设备。
1.4 检查方法
行常规头颈部MRI扫描,包括矢状位自旋回波(spin echo,SE)序列T1WI、T2WI及轴位T1WI、T2WI扫描,在回顾性心电门控下进行头颈部扫描。扫描参数:轴位图像予以测量脑脊液流速,层厚5 mm,重复时间(repetition time,TR)38~50 ms(根据患者心率而定),回波时间(echo time,TE)5.7 ms,采集3次。翻转角20°,矩阵256×238,流速编码15 cm/s。正中矢状位图像用于观察脑脊液流动的动态变化,层厚4 mm,TR 75 ms,TE 16 ms,采集2次,翻转角10°。矩阵256×143,流速编码2 cm/s。在1个心动周期内采集32幅图像,获得与心脏舒缩相关的不同信号脑脊液双向流动图,高信号代表头向运动,为正值;低信号代表足向运动,为负值。
1.5 手术方法
患者采用后颅窝重建术和枕大池重建术两种手术方式。
(1)后颅窝重建术,也称为后颅窝减压加硬脑(脊)膜成形术,手术中首先进行广泛的颅后窝减压,保持蛛网膜完整,显微镜下“Y”形切口切开硬脑膜,以自体筋膜扩大修补切口,悬吊3~4针形成斗篷状以保持脑脊液通畅。
(2)枕大池重建术,行小范围骨性减压,切开硬脑膜和蛛网膜,于软脑膜下切除部分小脑扁桃体,或电凝扁桃体使之挛缩至枕骨大孔上方,然后扩大修补、缝合硬脑膜。骨性减压范围小,手术过程趋向微创化。经过优化及微创化后,皮肤切口仅2 cm左右,小范围骨性减压为0.50~1.50 cm,并保留寰椎后弓[5]。
(3)根据扫描结果基于梗阻部位的不同,将脑脊液循环障碍分为3种类型[4]:①I型C脑脊液梗阻部位在小脑延髓池(C);②Ⅱ型B+C四脑室和中脑导水管(B),小脑延髓池(C)同时发生脑脊液梗阻;③Ⅲ型A+B+C脑干腹侧(A),四脑室和中脑导水管(B),小脑延髓池(C)同时发生脑脊液梗阻(如图1所示)。

图1 脑脊液流动路径成像图
(4)枕大池重建术适用于Arnold-Chiari畸形I型脑脊液循环障碍的Ⅲ型,后颅窝重建术适用于I型,对于Ⅱ型需要术中超声辅助下选择采用哪种术式。在后颅窝减压后,若行超声探查脑脊液流动无改善,则行进一步的蛛网膜下腔操作,松解粘连,电凝或切除扁桃体等手术操作。
1.6 疗效评价指标
(1)定性分析,通过后颅窝重建术,后颅窝的所有脑脊液流动路径都被成像,包括中央导水管、枕骨大孔、第四脑室及其出口以及小脑和扁桃体后方脑池。
表2 手术前后测量层面脑脊液的定量参数(±s)
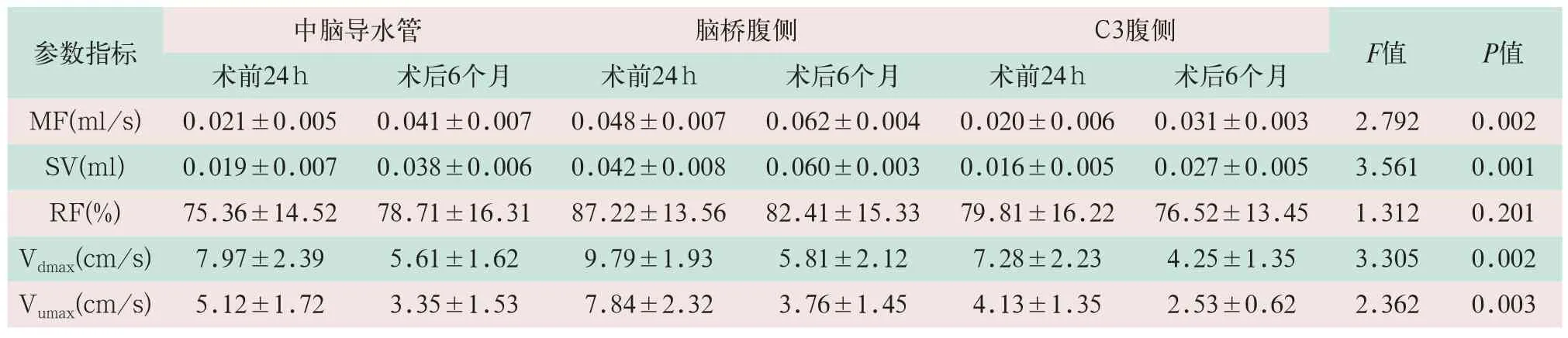
表2 手术前后测量层面脑脊液的定量参数(±s)
注:表中MF为平均流量;SV为每搏输出量;RF为反流分数;Vumax为头向最大峰值流速;Vdmax为足向最大峰值流速。
参数指标 中脑导水管 脑桥腹侧 C3腹侧 F值 P值术前24 h 术后6个月 术前24 h 术后6个月 术前24 h 术后6个月MF(ml/s) 0.021±0.005 0.041±0.007 0.048±0.007 0.062±0.004 0.020±0.006 0.031±0.003 2.792 0.002 SV(ml) 0.019±0.007 0.038±0.006 0.042±0.008 0.060±0.003 0.016±0.005 0.027±0.005 3.561 0.001 RF(%) 75.36±14.52 78.71±16.31 87.22±13.56 82.41±15.33 79.81±16.22 76.52±13.45 1.312 0.201 Vdmax(cm/s) 7.97±2.39 5.61±1.62 9.79±1.93 5.81±2.12 7.28±2.23 4.25±1.35 3.305 0.002 Vumax(cm/s) 5.12±1.72 3.35±1.53 7.84±2.32 3.76±1.45 4.13±1.35 2.53±0.62 2.362 0.003
(2)由于椎管内蛛网膜下腔的解剖结构非常复杂,影响脑脊液循环流动的因素很多,感兴趣区(region of interest,ROI)注意要在避开大血管的前提下,应尽可能包括完整的蛛网膜下腔,以反映脑脊液的整体流动情况。最终诊断需要2名神经影像学医师审核确定,根据Cine PC-MRI的发现,评估和确认脑脊液流动通畅性。流动信号不存在和减少被认为是异常。
(3)定量分析,使用Q-flow软件进行脑脊液流体力学研究,层面选择为中脑导水管层面、脑桥腹侧平面和C3腹侧平面。指标包括:①平均流量(mean flux,MF);②每搏输出量(stroke volume,SV);③反流分数(regurgitant fraction,RF);④最大峰值流速(Vmax),分为头向最大峰值流速(Vumax)和足向最大峰值流速(Vdmax)。
(4)预后评估应用芝加哥Chiari结果量表(Chicago Chiari outcome scale,CCOS)评分,所有患者均从疼痛症状、非疼痛症状、功能和手术并发症4方面进行评分。每方面得分范围0~4分。患者最后分值4~10分表明预后不佳,可能需要2次手术,11~16分表明预后良好,可以继续观察暂不进行手术干预。
1.7 统计学方法
使用SPSS 24.0进行统计学分析,各计量资料数据以均数±标准差(x-±s)表示,手术前后测量值的比较采用配对样本t检验,以P<0.05为差异有统计学意义。
2 结果
2.1 基于Cine PC-MRI技术结果及其手术方式
采用Cine PC-MRI技术对19例Arnold-Chiari畸形I型患者检查,其结果为脑脊液梗阻I型3例,Ⅱ型7例,Ⅲ型9例,梗阻以Ⅱ型及Ⅲ型多见;在超声证实的脑脊液梗阻3种类型中,其手术方式多数Ⅱ型患者(1∶6)需要行枕大池重建术;1例Ⅱ型患者行后颅窝重建术后,超声探查提示脑脊液流动良好,遂未进行蛛网膜下腔探查,见表1。
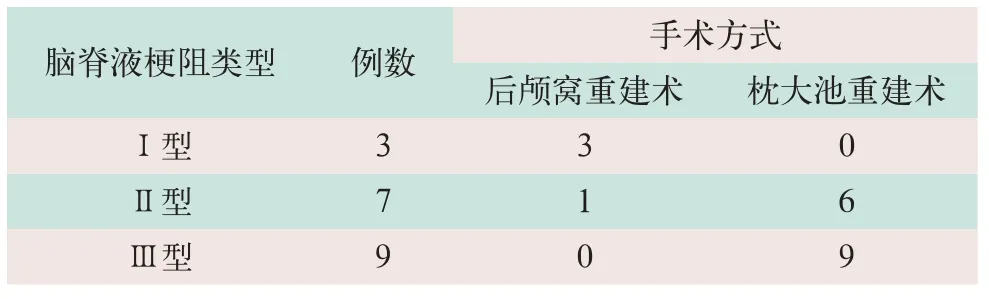
表1 脑脊液梗阻3种类型患者例数及手术方式(例)
2.2 手术前后测量层面脑脊液的定量参数比较
在中脑导水管、脑桥腹侧和C3腹侧的3个测量层面,Vdmax和Vumax均明显减缓,SV和MF较术前均有增加,C3腹侧层面较为明显。手术前后各测量层面MF、SV、Vdmax和Vumax的差异比较有统计学意义(F=2.792,F=3.561,F=3.305,F=2.362;P<0.05),而RF差异无统计学意义(F=1.312,P>0.05),见表2。
2.3 并发症及随访结果
(1)并发症情况。在19例Arnold-Chiari畸形I型患者中1例枕大池重建术患者伤口发生脑脊液漏,给予腰大池引流1周后伤口愈合良好,顺利出院。
(2)随访结果。采集19例Arnold-Chiari畸形I型患者术后6个月的随访资料及CCOS评分。术后CCOS评分均高于11分,平均得分13分,最低评分12分,满分16分,患者均无需进行二次手术。常规MRI提示,10例脊髓空洞显著缩小,2例脊髓空洞稍有缩小,1例脊髓空洞未见明显改变。术后所有患者枕大池成形良好,小脑扁桃体下疝情况减轻,四脑室出口脑脊液流动通畅。
3 讨论
3.1 Cine PC-MRI技术的原理及其临床应用
Cine PC-MRI技术是一种可无创化显示流体流速及流向的技术,最初应用于血流的研究,20世纪80年代首次应用于脑脊液的研究。其获得的图像分为相位图像和速度图像,将两次成像的相位位移进行减法处理,即除去背景静止组织,仅保留流动质子的相位变化,通过重建获得流动液体的图像。速度图像的信号强度仅与流速有关,流速越大,产生的相位位移越大,信号越强。而相位图像中像素的信号强度不仅与流速有关,还具有流动方向信息,当液体流动方向与流动编码梯度方向一致时,显示为高信号,反之则为低信号。相位对比技术与心电门控技术相结合,使流动液体的相位位移与时间相结合,通过流动分析软件处理,从而获得相关流动液体运动的速率、流量等定量资料,为目前临床上唯一无创最先进全面的定量研究流体分析的技术。神经外科领域已应用于脑积水、蛛网膜囊肿、Arnold-Chiari畸形等与脑脊液循环障碍相关疾病的研究中[6-7]。
3.2 Arnold-Chiari畸形I型临床诊断、手术策略及争议
Arnold-Chiari畸形I型多以小脑扁桃体下疝低于枕骨大孔平面5 mm作为诊断标准,但随着影像技术的发展,下移5 mm或更多不再是诊断的唯一标准[8]。Tubbs[9]认为,形成扁桃体下疝的原因很多,称其为“畸形”的术语表达并不准确,单纯的依靠MRI矢状位中线的影像结果是不全面的,具有检查过程中呼吸的影响、是否做Valsalva屏气试验、枕骨大孔的形态与骨质厚度以及小脑扁桃体在矢状位上本身成对但并不对称等因素。此外,患者因脑积水、颅缝早闭等继发出现的小脑扁桃体下疝,可以通过手术干预治疗,而将其也定义为下疝“畸形”是不恰当的,因为形成机制并不相同。“年龄”因素对扁桃体予枕骨大孔水平有非常大的影响。有研究发现,儿童和成年人小脑扁桃体低位要比老年人概率显著增加;随着年龄增加,扁桃体的位置也会上移;性别因素,女性较男性有较高的发病率[10-11]。本研究中的受检者中发现扁桃体下疝但无症状,或者有个体未达到下疝低于枕骨大孔水平5 cm的标准,但有临床症状,同时有脑脊液循环异常和枕骨大孔内组织拥挤。如Arnold-Chiari畸形0型,其发病机制可能为枕骨大孔处脑脊液动力学改变所致,也证明单纯的“机械卡压”并不是Arnold-Chiari畸形发生发展的唯一病理生理机制。现有证据证实,约有14%普通患者的小脑扁桃体超出枕骨大孔。此外,Chiari畸形Ⅰ型患者中小脑扁桃体下疝畸形的程度与症状的严重程度并不一致。
手术方式目前也有争议,常用的方法有后颅窝减压术、后颅窝重建术、枕大池重建术等,争议的地方有减压骨窗的大小,硬脑(脊)膜的处理,小脑扁桃体下疝的处理等。Zhao等[12]通过系统回顾分析相关文献,且结合术中超声已经证实,认为单纯的骨性减压不能达到充分的后颅窝减压,手术效果有限。本研究中的患者基于Cine PC-MRI检查结果,并使用术中超声探查减压窗,采用了后颅窝重建术及枕大池重建术两种术式。
3.3 脑脊液流体力学病理生理特点
在19例Arnold-Chiari畸形I型患者的Cine PCMRI显示,患者脑脊液流动呈典型的双向流动,与心脏舒缩活动同步。心脏收缩时脑脊液从颅内流向脊髓蛛网膜下腔,即从头侧向尾侧,其动脉压力是脑脊液流动的原始动力,脑脊液呈高信号;心脏舒张时,脑脊液从脊髓蛛网膜下腔流至颅内,即从尾侧向头侧,脑脊液呈低信号。
脊髓空洞内的相位信号和周围蛛网膜下腔的脑脊液信号类似,提示空洞内同样发生了类似的往复运动,这也反映证实了空洞腔和脊髓蛛网膜下腔相同,但是无明确漏口存在。枕大池的脑脊液信号极弱,而脑桥腹侧及中脑导水管的脑脊液信号变化迅速,可呈喷射样流动,持续时间较心脏收缩时间较短,流速峰值较高。
目前,基于Cine PC-MR技术对Arnold-Chiari畸形Ⅰ型患者手术是最有效的治疗方法,其目的就是在颅颈交界区减压,释放出足够的空间以恢复后颅窝及上颈段的脑脊液流动,但是无客观的评价标准。磁共振静态解剖成像技术的应用,在此是有限的,通过Cine PCMRI技术定性及定量分析发现,该疾病脑脊液的部分病理生理特征为:①符合双向流动模式,与心脏的舒缩密切相关,心脏收缩时脑脊液从头侧向尾侧流动是影像上呈高信号,心脏舒张时脑脊液从尾侧向头侧呈低信号;②脊髓蛛网膜下腔整体狭窄,枕大池消失,即缩短了其有效蛛网膜下腔长度,减少了脊髓蛛网膜下腔对于压力梯度的缓解能力;③枕骨大孔区及高位脊髓蛛网膜下腔脑脊液流体力学异常,绝大多数脑脊液流速增快,甚至喷射样流动,但流量减少,术后可见流量明显增大;④脊髓空洞内液体随着心脏搏动与脊髓蛛网膜下腔脑脊液信号呈同步改变,可证实空洞腔与脊髓蛛网膜下腔相通,但未查出明确瘘口。
4 结语
Cine PC-MRI技术是一种非侵入性的安全的流体定量技术,可为研究脑脊液流体力学提供有效方法。后颅窝重建术和枕大池重建术是安全可靠的手术操作方法,可改善大多数患者的临床症状,缩小脊髓空洞,提高CCOS评分。但本研究样本量较小,随访时间较短,需要进一步增加样本例数,建立多中心的联合对比研究,以量化Arnold-Chiari畸形I型病情分级及手术标准选择。
[1]黄生,刘窗溪,熊云彪.MR相位对比电影成像在脑脊液循环障碍性疾病中的应用[J].中国微侵袭神经外科杂志,2012(7):333-335.
[2]金延方,郭劲松,岳云龙.MR相位对比脑脊液电影成像的临床应用[J].中国医刊,2010,45(1):12-14.
[3]陈明生.枕大池成形术对Chiari畸形Ⅰ型伴脊髓空洞症患者脑脊液流体力学的影响[D].泸州:西南医科大学,2015.
[4]Fan T,Zhao H,Zhao X,et al.Surgical management of Chiari I malformation based on different cerebrospinal fluid flow patterns at the cranial-vertebral junction[J].Neurosurgical Review,2017,40(4):663-670.
[5]李鹏超,刘勇,菅凤增,等.Chiari畸形外科治疗回顾与进展[J].中国现代神经疾病杂志,2012,12(4):389-393.
[6]Bapuraj JR,Londy FJ,Delavari N,et al.Cerebrospinal fluid velocity amplitudes within the cerebral aqueduct in healthy children and patients with Chiari I malformation[J].Magn Reson Imaging,2016,44(2):463-470.
[7]Battal B,Kocaoglu M,Bulakbasi N,et al.Cerebrospinal fluid flow imaging by using phase-contrast MR technique[J].Br J Radiol,2011,84(1004):758-765.
[8]Urbizu A1,Poca MA,Vidal X,et al.MRI-based morphometric analysis of posterior cranial fossa in the diagnosis of chiari malformation type I[J].Neuroimaging,2014,24(3):250-256.
[9]Tubbs RS.Definitions and Anatomic Considerations in Chiari I Malformation and Associated Syringomyelia[J].Neurosurg Clin N Am,2015,26(4):487-493.
[10]Smith BW,Strahle J,Bapuraj JR,et al.Distribution of cerebellar tonsil position:implications for understanding Chiari malformation[J].Neurosurg,2013,119(3):812-819.
[11]Strahle J,Muraszko KM,Kapurch J,et al.Chiari malformation Type I and syrinx in children undergoing magnetic resonance imaging[J].Neurosurg Pediatr,2011,8(2):205-213.
[12]Zhao JL,Li MH,Wang CL,et al.A Systematic review of Chiari I malformation:techniques and outcomes[J].World Neurosurg,2016,88:7-14.
