MRI对乳腺癌腋窝淋巴结转移的诊断价值
2018-05-08李华玲彭红芬张东友马志娟
李华玲,彭红芬,张东友,马志娟
湖北省武汉市第一医院 放射科,湖北 武汉 430022
引言
乳腺癌已成为威胁城市女性健康的第一大杀手[1],判断乳腺癌患者的淋巴结是否转移对肿瘤的准确分期、手术及预后有着重要的临床意义。磁共振成像凭借较高的软组织分辨力,并能提供血流灌注及分子功能信息,在乳腺癌的术前诊断中发挥着越来越大的作用[2]。笔者总结分析了本院52例经手术病理证实的乳腺癌患者的淋巴结MRI特征,期望提高术前判断淋巴结转移与否的准确性。
1 材料与方法
1.1 病例资料
本院乳腺外科2012年9月至2016年9月经手术病理证实的乳腺癌患者52例,均为女性,年龄27~72岁,平均年龄51.46岁。均为首诊乳腺癌且未接受放化疗,MRI检查后一周内行肿块切除并同侧腋窝淋巴结清扫术。
1.2 设备
采用GE Signa HDxt 3.0 T磁共振仪,8通道乳腺相控阵线圈。
1.3 检查方法
患者俯卧位,双侧乳腺置于乳腺线圈孔内,头先进,自然呼吸。先行平扫,层厚4.0 mm,间距5 mm;STIR TR=8200 ms,TE=36.72 ms;T1WI TR=400 ms,TE=7.82 ms;DWI的EPI/SE=0,B=1000 s/mm2,TR=6378 ms,TE=69.8 ms。动态增强检查:先扫蒙片,再使用高压注射器经肘正中静脉团注GD-DTPA,0.1 mmol/kg,注射完毕后10 mL生理盐水冲管,行动态增强扫描AXI GR Vibrant TR=4.33 ms,TE=2.10 ms,共扫8期。
1.4 图像后处理与数据测量
图像自动传输至ADW 4.3工作站,利用Functiontool软件测量乳腺病灶及同侧腋窝淋巴结的表观扩散系数(Apparent Diffusion Coefficient,ADC),绘制乳腺病灶及腋窝淋巴结的动态增强曲线,判断曲线类型并测量最大信号强度、最大强化速率(Maximal Slope of Increase,MSI)、最大强化率(Signal Enhancement Ratio,SER);兴趣区10~30 mm2,放在肿块或淋巴结实性部分,避开坏死、脂肪或淋巴结髓质。另外测量淋巴结长径、短径、最大截面积,计算长短径比,对有统计学差异的参数绘制受试者工作曲线(Receiver Operating Characteristics,ROC)并计算曲线下面积。
所有数据由两名主治以上医师盲法测量,取平均值。淋巴结入组标准:T2WI及DWI均清晰显示,T2WI短径>5 mm。手术前后与手术医生共同阅片,标定转移与非转移淋巴结。
1.5 统计学分析
采用SPSS 19.0软件,转移组与非转移组淋巴结长径、短径、长短径比、ADC值及强化峰值、最大强化斜率等计量资料比较采用独立样本t检验,P<0.05为有统计学意义。乳腺癌WHO病理分级、时间—强度曲线(Time-Intensity Curve,TIC)曲线类型与淋巴结转移的相关性采用Spearman分析。
2 结果
本组乳腺癌52例,共107枚淋巴结入组,其中转移淋巴结46枚,见图1和表1。
转移组与非转移组同侧腋窝淋巴结的数目、长径、短径、最大截面积均有显著差异(P<0.05),但其长短径比、ADC值、动态增强曲线类型、最大信号强度、最大强化速率和最大强化率均无显著性差异(P>0.05)。转移组与非转移组乳腺原发肿块的最大径、ADC值有显著差异(P<0.05),但肿块的动态增强曲线类型、最大信号强度和最大强化率均无显著性差异(P>0.05)。转移组肿块与同侧腋窝转移淋巴结的动态曲线类型及最大信号强度无显著相关性(P>0.05),但其 ADC 值呈正相关(r=0.489,P<0.05)。淋巴结转移与否与乳腺肿块的增强TIC曲线类型无关,而与其病理分级有关(表2)。
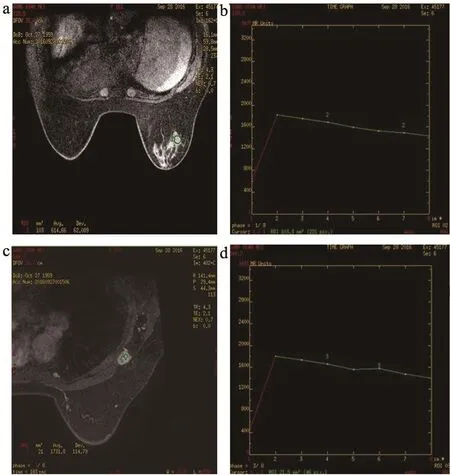
图1 右乳浸润性导管癌伴右腋窝淋巴结转移(手术病理证实)

表1 乳腺癌患者52例病理分型及淋巴结转移统计表(例)
3 讨论
乳腺癌严重威胁着女性健康,乳腺癌根治术中的腋窝淋巴结清扫可能带来上肢神经损伤、淋巴水肿等并发症[3],所以术前判断腋窝淋巴结有无转移对临床准确分期、避免不必要的清扫及预后评估非常重要。
临床上,常根据淋巴结增多增大,融合、边缘模糊、淋巴结门消失等判断为转移淋巴结[4],存在一定假阳性和假阴性率[5-6]。本组46枚转移淋巴结中,29枚边缘毛糙模糊(阳性率63%),11枚淋巴结有融合表现(阳性率24%),18枚观察到淋巴结门消失(阳性率39%)。
本组资料中,淋巴结数目增多、长短径增大、截面积增大、原发肿瘤较大及ADC值偏低,病理分级越高者更易于发生腋窝淋巴结转移。其中,诊断效能由高到低分别是LN截面积、原发肿瘤ADC值、短径、长径、LN数目、原发肿瘤最大径,但总体诊断效能偏低。

表2 乳腺癌同侧腋窝淋巴结MR特征统计表
本研究转移组同侧腋窝淋巴结的数目、LN长径、短径、最大截面积均大于非转移组,且有显著性差异,与经验及文献一致[7]。转移淋巴结长短径比略低,但无统计学意义,与部分文献[8]不符,因为多数是超声文献,B超多方位扫查,较易获得准确的长短径数据,而本研究基于轴位图像,如果淋巴结长轴为非水平方向,则测量存在偏差,MR虽也可矢冠位成像,但考虑到实用和方便性,暂未深入研究。
本组转移淋巴结ADC值较非转移淋巴结略低,但无统计学差异,而多数文献认为转移淋巴结ADC值降低[9-11],理论上转移淋巴结因肿瘤细胞增殖、细胞密度增加、水分子扩散受限,ADC值降低[12]。笔者困惑之余反复测量还是如此,分析原因如下:① 本研究使用乳腺表面线圈,乳腺显示清晰,但腋窝处于线圈边缘,图像信噪比稍差;② B值取值偏高,B值越高,对弥散越敏感,但信噪比越低;③ 相对于肿块而言,淋巴结较小,存在部分容积效应,MR空间分辨率有限,常常难以清晰分辨小淋巴结的皮质和髓质,若兴趣区内包含髓质脂肪,必然导致误差;④ 受心脏搏动伪影干扰,左侧腋窝淋巴结的成像质量下降。
值得注意的是,转移组乳腺原发肿块的ADC值显著低于非转移组,说明肿瘤细胞增殖更活跃、细胞更密集即肿块ADC值偏低者更易发生淋巴结转移,与常莹等[13]、刘海芳等[14]报道的一致。本组若以约登指数最大时ADC值0.91×10-3mm2/s为判断淋巴结转移的界值,则敏感性78.6%,特异性68.7%,阳性预测值73.2%,阴性预测值80.1%。另外,转移淋巴结的ADC值与原发肿块的ADC值呈正相关,间接提示转移淋巴结的ADC值可能减低,随着MR设备的改善一定会有应用前景。陆皓等[15]用体部线圈加盖乳腺表面线圈显示腋窝淋巴结,取得了较满意的效果。
淋巴结转移与否与乳腺肿块的TIC曲线类型无关,转移与非转移淋巴结的TIC曲线类型、最大信号强度和最大强化率也无显著差异。有文献认为淋巴结流出型曲线更倾向于转移[16],但本组多数淋巴结强化程度偏低,TIC曲线低平或呈锯齿状,只有少数转移淋巴结强化较明显,呈流出型曲线(图1),但与非转移淋巴结无统计学差异。有关转移淋巴结的微血管及血流动力学有待进一步研究。
本研究的局限性,病例数偏少,未能按不同病理类型分类分析,组织成分不同,其ADC值及血流动力学特征可能存在差异。
总之,就本组资料而言,MR在判断LN转移方面价值不够理想,但MR在乳腺癌的定位、定性及分期诊断中的价值不可替代,能活体探测组织分子结构和功能信息,有助于淋巴结转移与否的判断。随着MR设备的改善,一定会有更好的应用前景。
[参考文献]
[1] 刘斌,郑穗生.MRI诊断与临床[M].安徽:科学技术出版社,2015:71-82.
[2] 朱默,王希明,胡粟.乳腺癌中MR动态增强的TIC与DWI联合应用的临床价值[J].中国医疗设备,2016,31(12):66-72.
[3] 韩华,潘辅全.腺癌根治术与上肢淋巴水肿[J].海南医学,2005,12(9):124-125.
[4] 谢四梅,张安秦,朱彩霞.触诊及影像学检查对乳腺癌腋淋巴结转移状况预测价值探讨[J].中华肿瘤防治杂志,2014,15(4):130-134.
[5] 吴佩琪,刘春玲,刘再毅.鉬靶、CT与DEC-MRI评价乳腺癌淋巴结转移的价值[J].南方医科大学学报,2016,4(3):278-281.
[6] Li C,Meng S,Yang X,et al.Sentinel lymph node detection using magnetic resonance lymphography with conventional gadolinium contrast agent in breast cancer: a preliminary clinical study[J].BMC Cancer,2015,15(1):213.
[7] 续晋铭,卢晓玲,薛晓瑜.乳腺良恶性病变的MRI和多层螺旋CT诊断[J].中国医学影像技术,2009,25(3):434-437.
[8] 白连松,陈创,王冠楠.超声与鉬靶及二者联合对乳腺癌淋巴结转移的诊断价值[J].肿瘤性杂志,2012,18(9):678-681.
[9] 沈茜刚,周良平,彭卫军.磁共振扩散加权成像在乳腺癌腋窝转移性淋巴结评价中的价值[J].上海医学影像,2013,22(1):45-48.
[10] 罗宁斌,苏丹柯,刘丽东.腋窝良恶性淋巴结的MR弥散加权成像研究[J].中国癌症防治杂志,2012,4(2):194-196.
[11] Zhang F,Zhu L,Huang X,et al.Differentiation of reactive and tumor metastatic lymph nodes with diffusion-weighted and SPIO-enhanced MRI[J].Mol Imaging Biol,2013,15(1):40-47.
[12] Rahbar H,Conlin JL,Parsian S,et al.Suspicious axillary lymph nodes identified on clinical breast MRI in patients newly diagnosed with breast cancer: can quantitative features improve discrimination of malignant from benign?[J].Acad Radiol,2015,22(4):430-438.
[13] 常莹,杨敬春,冷振鹏,等.彩色多普勒超声对乳腺癌腋窝淋巴结转移的预测价值[J].中国医药,2014,9(12):1797-1801.
[14] 刘海芳,高杨,姜楠,等.乳腺癌超声表现与生物学指标的相关性及对临床治疗的指导意义[J].中国医药,2015,10(1):1-4.
[15] 陆皓,许国辉,任静.体部线圈在MRI乳腺腋窝淋巴结扫描中应用[J].现代仪器与医疗,2014,20(1):39-42.
[16] Hyun SJ,Kim EK,Moon HJ.Preoperative axillary lymph node evaluation in breast cancer patients by breast magnetic resonance imaging (MRI):Can breast MRI exclude advanced nodal disease?[J].Eur Radiol,2016,26(11):3835-3873.
