医疗质量模型及其评价指标体系
2018-03-30吴国松毛静馥杨凤娟吴群红
吴国松,毛静馥,杨凤娟,赵 璐,吴群红
(1.哈尔滨医科大学公共卫生学院人力资源管理学教研室,哈尔滨 150086;2.加拿大卡尔加里大学,Calgary T2N 4Z6;3.黑龙江省肿瘤防治研究所实用肿瘤学杂志编辑部,哈尔滨 150081;4.哈尔滨医科大学公共卫生学院社会医学教研室,哈尔滨 150086)
医疗质量无疑是21世纪医疗管理取得成功的关键。尽管当下医疗技术取得前所未有的进展,医疗质量问题仍然普遍存在。世界卫生组织将医疗质量改进列为全球性工作重点,督促世界各国积极采取措施以持续改善医疗质量[1]。准确界定医疗质量的内涵是衡量医疗质量的第一步,构建医疗质量评价指标是医疗质量持续改进的必经之路。
Donabedian模型是界定医疗质量内涵的早期尝试,其采用“结构-过程-结局”三个维度衡量医疗质量,开创医疗质量模型的先河,为业内学者广泛接受[2]。随后创建的IOM模型将医疗质量定义为在现有医学专业知识水平下,为个人和群体所提供的医疗卫生服务能够改善患者治疗结局的程度[3]。OECD模型则以宏观视角解读医疗质量的内涵和外延[4],这三种模型共同搭建成为医疗质量研究的基础,对医疗质量研究的发展具有深远影响。Klassen A等研究发现[5],截至2010年,已报道的医疗质量模型达百余种,很多国家、地区和组织机构都根据自身医疗质量研究的需要,借鉴以上三种经典模型的成功经验,构建具有区域特色的医疗质量模型。模型的成熟使得医疗质量的含义更为清晰,也让医疗质量评价和改进成为可能。文献中虽有对于构建医疗质量评价指标的报道,但方法各异[6-8],尚无系统的梳理和总结。本文将系统描述国际上医疗质量的经典模型,详细论述医疗质量评价指标的构建方法、评价策略,以及指标的使用、维护与更新。
1 医疗质量经典模型
1.1Donabedian模型由美国医师Avedis Donabedian提出,此模型以“结构-过程-结局”三个维度衡量医疗质量,因其简洁易懂且接近临床实践而被国内外诸多学者和研究机构采纳[2]。该模型中,结构指的是影响提供医疗服务的全部因素,如组织机构特征及其规制、医疗设备、器材及人力资源配置等;过程指所有的医疗活动,如疾病的诊断、治疗、预防和患者教育等;结局指医疗服务的全部产出,如患者健康状况的改变、健康知识和行为的转变,以及生存质量的改变。伴随着生物统计学模型的快速发展,基于该模型构建的结局指标在医疗质量改进中得到广泛的应用,例如探讨手卫生和院内感染发生率的相关性[9],能够帮助医务人员确立正确的手卫生观念,降低院内感染发生率,从而提高医疗质量。基于Donabedian模型,欧洲重症监护医学学会(European Society of Intensive Care Medicine, ESICM)于2009年采用修正Delphi法和名义群体法(Nominal Group Technique)从提名的111个指标中遴选构建一套重症监护室医疗质量指标体系,共包含3个结构指标、2个过程指标和4个结局指标[10]。
1.2IOM/WHO模型由美国医学研究所(Institute of Medicine, IOM)在其研究报告《跨越质量的裂痕》(Cross the Quality Chasm)中率先提出,随后为世界卫生组织(World Health Organization, WHO)所采纳,成为21世纪衡量医疗质量的又一常用模型[3]。该模型包括六个质量维度:安全性指在医疗服务过程中让患者免于伤害;有效性指提供最适宜的医疗卫生服务,且能够改善患者治疗结局,避免低度医疗和过度医疗;以患者为中心指在尊重患者需求、选择和价值观的基础上提供卫生服务;及时性指减少患者等待和诊治延误时间;高效性指避免医疗设备、耗材及能源的浪费;公平性指提供的医疗服务质量不应该因患者的性别、种族、地理位置和社会经济地位而差异化。该模型为医疗质量评价提供一个全新视角,有学者提出以IOM模型和Donabedian模型为交叉表的横纵标目来衡量一套质量指标体系的覆盖率[11],例如深静脉血栓发生率(Deep Vein Thrombosis, DVT)是结局指标,同时也是患者安全指标。
1.3经合组织模型(OrganizationforEconomicCooperationandDevelopment,OECD) 2001年,由经合组织的23个成员国共同发起的一项国际化医疗质量评价指标项目成立(Health Care Quality Indicator Project)[4],在参考加拿大卫生信息研究所(Canadian Institute for Heath Information, CIHI)模型的基础上,OECD模型将医疗质量划分为四层:健康、非医疗类健康决定因素、卫生服务系统绩效和卫生系统设计及政策背景。其中第三层卫生服务系统绩效包括有效性、安全性和以患者为中心,是医疗质量的核心。公平性被视为贯穿于各层的一个重要问题。该模型由多个国家联合构建而成,从一个系统的角度解读医疗质量的内涵,使其能够在不同的国情下灵活应用。
2 医疗质量评价指标构建方法
医疗质量评价指标在卫生服务质量评价中得到广泛的应用。用于构建医疗质量评价指标的方法可以概括为三大类,即演绎法(从概念到数据)、归纳法(从数据到概念)和综合运用法[10]。
2.1演绎法又称为“由概念到数据”或“由上而下法”(Deductive Approach/Concept to Database /Top-Down),指在现有的医疗知识水平下,由重要概念指导质量指标构建,随后收集可用数据。大多数现存的医疗质量评价指标均采用此方法构建而成。理想状况下,采用演绎法构建的指标应该遵从循证依据。例如,为心衰患者提供β受体阻滞剂能够显著降低死亡率,因此在评价心衰患者的医疗质量中,“β受体阻滞剂的合理使用”是一个基于循证证据的质量指标[12]。然而遗憾的是,在医学领域中能够用于构建指标的循证证据仍然十分有限,研究者需要收集相对宽泛的循证依据(比如专家意见)以构建最优医疗质量评价指标。演绎法构建指标的流程大致包括两个阶段,首先,回顾已发表文献和网站数据,搜集相关指标信息并整理成为候选指标库;然后,以共识法(Consensus Methods)遴选并确立最终指标集。采用演绎法建立的评价指标依据现存的医学知识和重要概念,具有很好的科学性和未来导向性(如建立新数据库以收集关键指标信息);在循证证据不足时,以共识法构建的医疗质量评价指标基于专家临床经验,从而实现指标的最优化。该法的主要缺点是,指标的数据采集往往十分困难,如加拿大的一项研究使用演绎法所构建的105个指标中,仅有8个指标可以在现存数据库中获得数据[13];其他指标的数据收集可能需要较大的支出,且医务人员可能会因此而“过度”关注这些指标,导致偏倚。另外,医疗质量的一些重要概念会随着技术的发展而变化,比如褥疮曾经是评价活动受限患者医疗质量的一个常用指标,新技术的使用极大地降低褥疮发生率,从而使这一指标的灵敏度降低。因此,研究者应该寻找新的指标以更加准确地评价医疗质量。
2.2归纳法又称为“由数据到概念”或“由下而上法”(Inductive Approach/Database to Concept/Bottom-Up),指通过研究现存数据库,以及数据库中数据的特征来构建医疗质量评价指标体系。其基本过程为:确定数据来源(如病案首页或电子病历等);评估数据特征(如数据类型、单位、值域等);分析数据变异并确立指标。该法的主要优势是可行性强,例如美国HCUP项目(Healthcare Cost and Utilization Project)利用22个州的出院摘要数据(Discharge Abstract Database,DAD是在患者出院时采集的横断面数据,包含一般人口学信息、主要诊断和次要诊断,其首要目的是进行卫生管理如支付医务人员工资,而非医学研究)建立33个医疗质量评价指标,因为数据直接来源于联邦和州政府,因此在全美得到快速的应用[14]。归纳法的缺点是指标的构建受限于现存数据库,缺乏未来导向性。
2.3综合运用法(JointlyUse) 是指综合运用以上两法,先通过环境扫描(回顾已发表论文、网站信息等)来确定临床现存的医疗质量评价指标,然后采用共识法,基于一定标准(如重要性、可行性和科学性)评估并遴选指标,最后对指标进行信度和效度检验,其一般流程可以生成流程图来表示(图1)。美国AHRQ(Agency for Healthcare Research and Quality)在2003年采用该方法构建的患者安全评价指标体系,引发全球对于患者安全评价的关注[15]。综合法的应用优势在于以环境扫描收集现存质量指标,重要医学概念和卫生政策均得以采纳;以共识法采用多个维度衡量指标属性,指标的数据来源和数据采集支出得以评估;同时,指标的科学性也可以通过计算其信度和效度进行检验。该方法的主要缺点是指标构建流程相对繁琐且工作量大,所构建的指标即便通过信度和效度检验,在用于构建统计学模型进行预测时,仍需要进行风险调整(Risk Adjustment)以控制混杂偏倚。
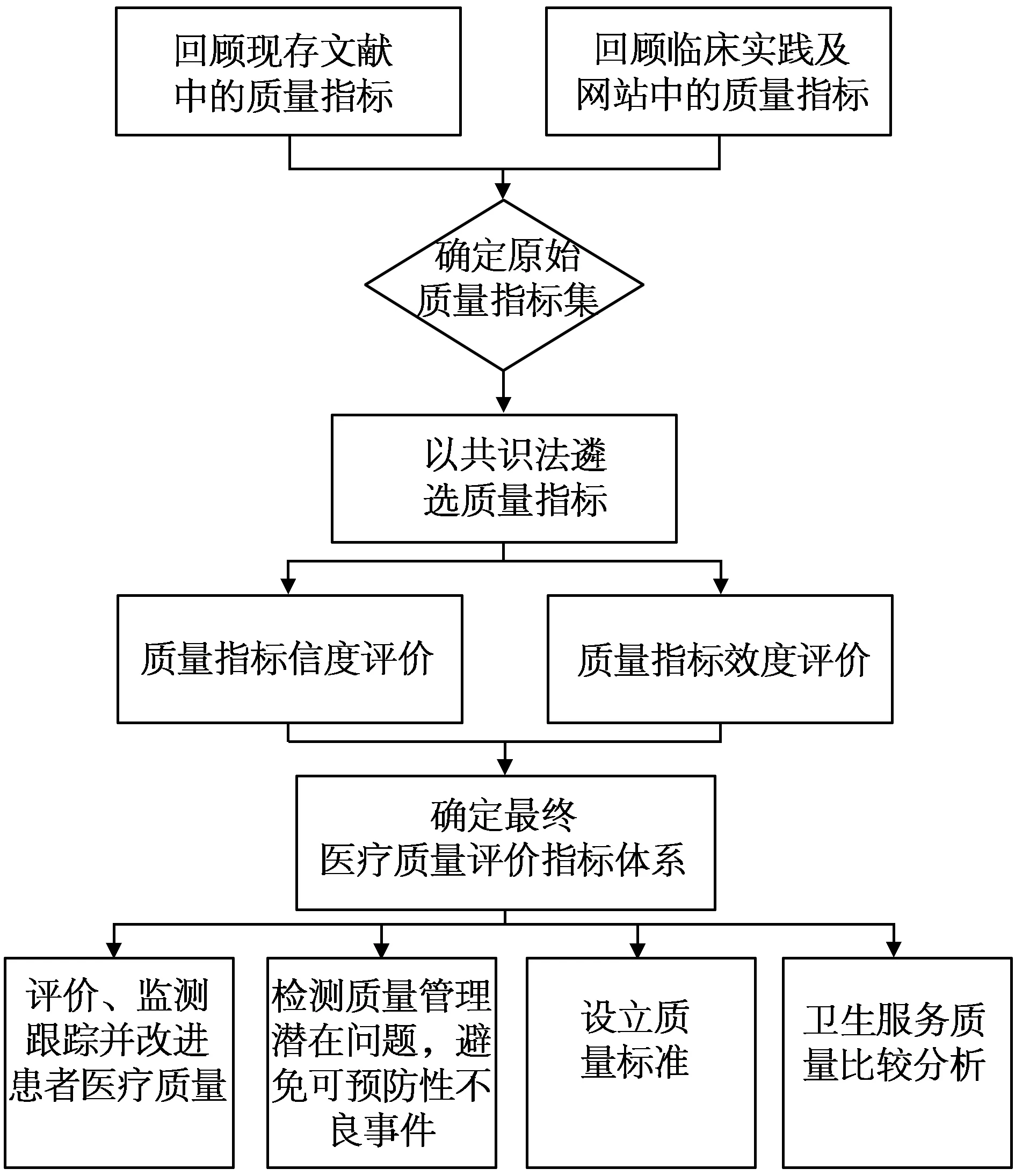
图1 综合运用法构建医疗质量评价指标流程
3 构建医疗质量评价指标的注意事项
3.1适当地使用共识法共识法是通过分析一组专家或普通人的意见,以决定其对于某个现存问题的同意程度。较为常用的共识法包括:名义群体法,Delphi法和RAND/UCLA法[16]。无论选择哪种方法,其基本特质是相似的[16],即专家匿名参与评价,评价过程包含数轮,专家可以在评价期间更改意见;分析专家组的评分并进行受控反馈;以统计分析总结最终结果。
3.1.1 共识法的首要步骤 组建专家组是共识法的第一步,提名专家时应考虑专家的专业背景、地理分布和社会经济层级等因素,一般来说,专家组的构成越多元,评价的轮次越多,结果的信度也越高。例如评价一个临床科室的医疗质量,理想状况下应该囊括所有的利益相关者,如医师、护士、管理者、政策制定者,以及患者或家属。
3.1.2 指标的遴选标准 医疗质量评价指标的遴选标准直接反映制定者对于指标应用的预期,一般遴选标准应涵盖三个方面,重要性:指标能够体现重要医学概念和卫生政策,对于患者的健康状况和卫生支出均具有明显影响;科学性:指标具有较高的信度和效度及循证依据支撑;可行性:指标在现有数据库中是否存在,以及收集数据的相关支出等。
3.1.3 遴选程序 指标的遴选过程一般包括多个轮次,评价量表可以邮寄或亲自递送给专家,也可以使用网站在线调查工具。专家根据自身专业知识和工作经验独立完成指标评价,专家亦可提出原始指标库未包含的新指标。每轮评价过后,由统计人员对评分进行分析汇总,并将评分分布进行反馈,为专家下一轮评分提供参考。评价过程中,研究者不可采取任何措施推动专家达成共识。根据评分需要,研究者可组织视频会议,让来自不同地区的专家可以一起讨论评分及依据。
3.2检测指标的科学性科学的医疗质量评价指标应该具有较高的信度和效度。信度是一个指标能否在每次的测量中得到稳定相似的分数。信度可以从不同角度衡量,例如重测信度,由第一观察者对500例电子病历进行回顾并提取相关指标数据,第二观察者采用随机抽样的方式选取其中200例独立重复进行数据提取,通过计算两次数据提取的相关系数即可衡量该指标的重测信度;效度指一个指标能否真实准确地衡量医疗质量。效度分为很多类别,其中效标效度常常用于衡量指标的效度,其包括同时效度(Concurrent Validity)和预测效度(Predictive Validity)。医学研究中,一般采用纸质病历(Chart Review)作为金标准,通过计算某一指标在电子病历和纸质病历中的灵敏度、特异度、阳性预测值和阴性预测值来衡量该指标的同时效度;通过比较该指标在电子病历和纸质病历中的得分,并计算得分的一致程度即卡帕值(Kappa Statistic)以衡量指标的预测效度[10]。
3.3指标的应用与更新医疗质量评价指标被广泛应用于临床实践中评价、监测、跟踪并改进患者医疗质量;借助于生物统计学模型,医疗质量评价指标也可以用来发现临床质量管理的潜在问题,避免那些可以预防的并发症和不良事件;同时,质量指标也可以用于设立质量标准、比较不同医疗机构、不同省市及国家的卫生服务质量,从而实现医疗质量的持续改进。
构建医疗质量评价指标不是永恒的,需要定期维护与更新。研究显示:超过一半的临床指标会在5.8年内失去效用[17],因此推荐医疗质量指标在五年内进行一次维护与更新。同时,随着医学科学的发展,新的医学证据可以用于构建更为优异的医疗质量评价指标,此时应对原有指标进行升级与替换。再者,建立新的数据库能够提升指标数据收集的可行性,从而使原本数据收集困难的指标变得容易,此时也需要对指标进行更新。
4 结 论
准确测量医疗质量是改进医疗质量的前提。基于循证依据构建的医疗质量评价指标是医疗质量持续改进的有力工具。研究者应根据研究背景和目的,选择适宜的医疗质量模型和评价指标构建方法。
[1] Bengoa R, Kawar R, Key P,et al. Quality of care: a process for making strategic choices in health systems[R]. Geneva:World Health Organization,2006:1-50.
[2] Donabedian A. The quality of care: how can it be assessed? Jama[J]. 1988,260(12):1743-1748.
[3] Kohn L T, Corrigan J M, Donaldson M S. Crossing the quality chasm: a new health system for the 21st century[R]. Washington, DC: Committee on Quality of Health Care in America, Institute of Medicine. 2001:8-9.
[4] Kelley E, Hurst J. Health Care Quality Indicators Project: Conceptual Framework Paper[R]. OECD Health Working Papers, 2006:11-13.
[5] Klassen A, Miller A, Anderson N, et al. Performance measurement and improvement frameworks in health, education and social services systems: a systematic review[J]. International Journal for Quality in Health Care. 2010,22(1):44-69.
[6] 王红娜,吴国松,柯云楠,等. 急诊病人安全评价指标体系的构建[J]. 中国医院管理,2013,33(5):17-18.
[7] Network NECCR. Child-care structure→ process→ outcome: Direct and indirect effects of child-care quality on young children’s development[J]. Psychological Science, 2016,13(3):199-206.
[8] Jenkins K J, Kupiec J K, Owens PL, et al. Development and Validation of an Agency for Healthcare Research and Quality Indicator for Mortality After Congenital Heart Surgery Harmonized With Risk Adjustment for Congenital Heart Surgery (RACHS‐1) Methodology[J]. Journal of the American Heart Association. 2016,5(5):3028.
[9] Pokrywka M, Buraczewski M, Frank D, et al. Can Improving Patient Hand Hygiene Practice Impact C. Difficile Infection Rates?[J]. American Journal of Infection Control. 2016,44(6):71.
[10] Rhodes A, Moreno R P, Azoulay E, et al. Prospectively defined indicators to improve the safety and quality of care for critically ill patients: a report from the Task Force on Safety and Quality of the European Society of Intensive Care Medicine (ESICM)[J]. Intensive care medicine. 2012,38(4):598-605.
[11] Stelfox H T, Straus S E. Measuring quality of care: considering conceptual approaches to quality indicator development and evaluation. Journal of clinical epidemiology[J]. 2013,66(12):1328-1337.
[12] Fukuta H, Goto T, Wakami K, et al. The effect of beta-blockers on mortality in heart failure with preserved ejection fraction: A meta-analysis of observational cohort and randomized controlled studies[J]. International Journal of Cardiology. 2017,1(228):4-10.
[13] Primary Health Care in Canada: A Chartbook of Selected Indicator Results[R]. Ottawa:Canadian Institute for Health Information,2016:5-10.
[14] Davies S M, Geppert J, McClellan M, et al. Refinement of the HCUP quality indicators[R]. Rockville:Agency for Healthcare Research and Quality (US),2001:1-35.
[15] Quan H, Eastwood C, Cunningham C T, et al. Validity of AHRQ patient safety indicators derived from ICD-10 hospital discharge abstract data (chart review study)[J]. BMJ Open. 2013,3(10):3716.
[16] Jones J, Hunter D. Consensus methods for medical and health services research[J]. BMJ: British Medical Journal. 1995,311(7001):376.
[17] Shekelle P G, Ortiz E, Rhodes S, et al. Validity of the Agency for Healthcare Research and Quality clinical practice guidelines: how quickly do guidelines become outdated?[J].JAMA. 2001,286(12):1461-1467.
