两种肝切除手术在肝门胆管癌患者的应用和比较
2018-03-07刘文师刘婷婷孙光为富大智
刘文师 刘婷婷 孙光为 富大智
肝门胆管癌(HCCA)是发生于胆道系统左右二级肝管汇合部至总肝管和胆囊管结合部间的恶性肿瘤,该病与肝门部血管关系密切,呈交错分叉状,且早期缺乏特异性临床症状,被确诊时多已侵及肝管或肝内胆管,有报道显示Ⅲ、Ⅳ型HCCA患者占总发病人数的80%以上[1]。目前,有研究表明扩大肝切除术能获得满意的R0切除率,对改善远期预后具有重要意义[2],但也有研究认为扩大肝切除术因切除组织过多,可能增加术后并发症风险[3],而局限性肝切除术可避免术后严重并发症。目前临床对两种术式尚未形成统一意见,本研究回顾性分析我院70例HCCA患者临床资料,对比分析两种术式的应用价值。报道如下。
1 资料与方法
1.1 一般资料
纳入2012年5月—2015年5月我院70例HCCA患者作为研究对象,纳入标准:均经组织病理确诊,且Bismuth-Corlette分型为Ⅲ、Ⅳ型;均接受肝切除术;均签署知情同意书。排除标准:已发生远处转移者;心、脑、肺重要脏器有器质性病变者;合并有其他恶性肿瘤。其中32例接受局限性肝切除术为对照组。男19例,女13例;年龄(51.16±12.24)岁;分型:Ⅲ型17例,Ⅳ型15例;高分化5例,中分化13例,低分化14例;Child-Pugh肝功能分级:A级12例,B级20例。另38例接受扩大肝切除术为观察组。男24例,女14例;年龄(52.08±11.97)岁;分型:Ⅲ型20例,Ⅳ型18例;高分化7例,中分化15例,低分化16例;Child-Pugh肝功能分级:A级11例,B级27例。两组基线资料比较,差异无统计学意义(P>0.05)。
1.2 手术方案
(1)术前准备:两组术前行CT检查,根据Bismuth-Corlette和Starzl标准进行肿瘤分型,对于有黄疸的患者行经皮肝胆道引流术,根据三维重建影像检查结果,观察组对于预保留肝体积<25%的患者术前2~3周行门静脉栓塞术。(2)术式选择:两组在右上腹作反L型切口,进入腹腔后进一步明确肿瘤大小、浸润范围、淋巴结转移及其与周围血管的关系,评估肿瘤可切除性。其后,对照组选择局限性手术,切除范围为肝Ⅳb段+V段。观察组选择扩大肝切除手术,根据肿瘤浸润范围分别选择右/左半肝+尾状叶切除术、扩大右半肝+尾状叶切除+门脉切除重建术及扩大左半肝切除术等术式。(3)手术方法:两组先进行远端胆总管切断,距肿瘤>5 mm处进行残端封闭,切除肝叶后送检,并进行胰腺、肝十二指肠、肝总动脉、腹腔干及门静脉周围淋巴结清扫,胆管断端2~4个,进行胆管开口整形,然后行肝管-空肠Roux-en-Y吻合术。(4)术后处理:两组均留置U形引流管,术后持续心电监护,均进行抗炎、保肝及退黄等处理,当PaO2<40%或PaCO2≥60%时吸氧。
1.3 观察指标
记录观察组各术式病例数,两组手术时间、术中出血量、术中输血量等基本资料。根据TSAO标准[4],R0切除:各个切缘病理检查均为阴性,R1切除:在显微镜下可见切缘癌细胞;R2切除:肉眼可见切缘癌残留。记录两组术前1 d和术后1周的丙氨酸氨基转移酶(ALT)、天门冬氨酸氨基转移酶(AST)、血清总胆红素(TB)及白蛋白(ALB)。术后进入随访,院外随访以电话、上门随访及入院复诊形式进行,排除失访病例,记录两组术后2年生存率。
1.4 统计学方法
选用SPSS19.0统计学软件处理数据,计量资料以(±s)表示,采用t检验,计数资料以(%)表示,等级资料采用秩和检验,采用χ2检验,2年生存率采用Kaplan Meier生存曲线描述,两组生存时间比较采用Log rank检验,P<0.05,差异有统计学意义。
2 结果
2.1 两组手术基本情况比较
观察组右半肝+尾状叶切除术12例,左半肝+尾状叶切除术10例,扩大右半肝+尾状叶切除+门脉切除重建术9例,扩大左半肝切除术7例。观察组手术时间和术中出血量均高于对照组(P<0.05),两组术中输血量和住院时间对比,差异无统计学意义(P>0.05)。见表1。
表1 两组手术基本情况比较(±s)

表1 两组手术基本情况比较(±s)
2.2 两组手术效果和安全性比较
观察组R0切除率优于对照组(P<0.05),两组住院期间并发症发生率对比,差异无统计学意义(P>0.05),其中观察组1例因术后第3d发生肝衰竭死亡,观察组23例R0切除患者中有20例行右肝切除。见表2。
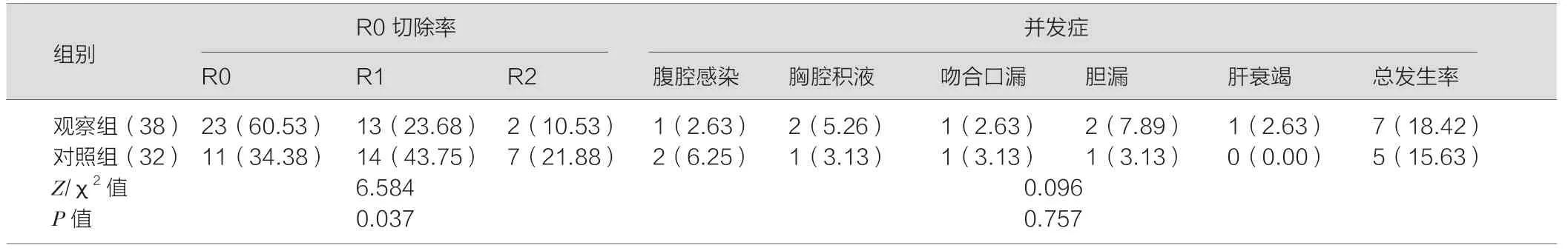
表2 两组手术效果和安全性比较[n(%)]
2.3 两组肝功能比较
两组术后1周时ALT、AST及TB较术前均降低(P<0.05),两组术后1周时ALT、AST、ALB及TB各指标对比,差异无统计学意义(P>0.05)。见表3。
2.4 两组随访结果
两组术后均随访2年,观察组失访1例,2年存活20例,2年生存率为54.05%(20/37),2年中位生存时间(19.99±0.85)月。对照组失访2例,存活10例,2年生存率为33.33%(10/30),2年中位生存时间(16.02±1.27)月。两组2年中位生存时间差异有统计学意义(Log Rank χ2=4.165,P=0.041),两组2年生存率差异无统计学意义(χ2=2.877,P=0.090)。见图1。
表3 两组肝功能比较(±s)
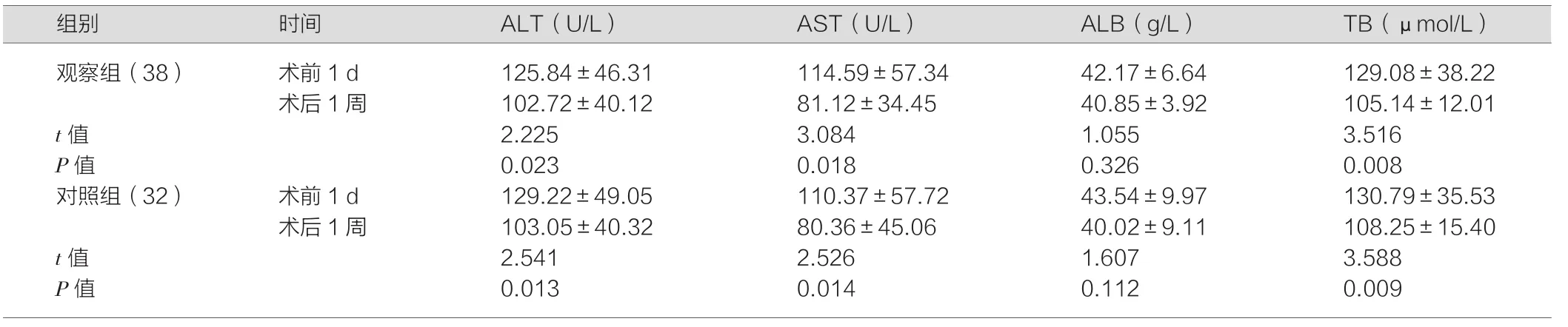
表3 两组肝功能比较(±s)

图1 两组2年生存率比较
3 讨论
HCCA以硬化型和结节型为主,肿瘤质地坚硬,常导致胆管壁环形增厚和管周组织纤维化,肿瘤分化程度低,对放化疗敏感性差,特别是Ⅲ-Ⅳ型肝门胆管癌患者[5]。手术切除在HCCA治疗中占有重要地位,扩大肝切除可达到肿瘤切缘阴性和R0根治的目的,但有报道显示扩大肝切除可能造成肝脏功能衰竭[6],导致不良预后,因而如何保护肝功能,增加残余肝体积成为扩大肝切除术的研究重点。本研究回顾性分析我院70例接受肝切除术的Ⅲ-Ⅳ型肝门胆管癌患者临床资料,发现扩大肝切除术患者R0切除率优于对照组,与既往报道相符[7],但本研究也发现观察组手术时间和术中出血量高于对照组,这可能是因扩大肝切除术游离切除肝脏的面积较局限性手术更大,手术操作更为复杂所致。
另外,有学者认为根据三维重建结果,利用门静脉U点与P点的关系设计胆道横断缘[8],能准确计算剩余肝脏和切除肝脏体积,避免过度医疗,进而保障手术的安全性。且对于保留肝脏体积较小的患者术前先行门静脉栓塞术,待2~3周后再择期行手术切除术,此时保留的肝脏代偿性增生,肝功能得到一定程度恢复,进而降低术后肝衰竭等并发症风险,研究结果显示,两组术后肝功能和并发症发生率差异无统计学意义。与胡骁等[9]认为扩大肝切除术前充分准备有助于降低并发症发生率的结果相悖,可能与本研究样本量较小有关。此外本研究结果还显示两组术后1周时AST、ALT较治疗前均降低,提示两组术后肝功能均有所改善,这可能是因肝管引流后,残余肝脏启动代偿机制所致。
本研究随访记录了两组院外2年生存情况,发现两组总生存率差异无统计学意义,这与既往报道相左[10-11],可能与本研究随访时间较短有关。但本研究还显示观察组2年中位生存时间较对照组延长,提示扩大肝切除术有助于延长生存时间。HCCA具有纵向浸润和垂直侵犯的生物学病理特点[12],对于Ⅲ、Ⅳ型HCCA患者,半肝及以上扩大肝切除术实现了肝门周围肝实质和肝门板的整块切除,提高了R0切除率,这是术后获得较低复发率,延长生存时间的重要原因。本研究显示观察组23例R0切除率患者中有20例行右肝切除,提示右肝切除有助于提高患者根治性切除率,可能是因为肝右动脉行走于肝总管后方,易受肿瘤细胞浸润[13],而右肝切除不必将右肝动脉和胆管分离,这降低了肿瘤细胞扩散风险。
综上所述,与局限性肝切除术相比,扩大肝切除术与用于Ⅲ、Ⅳ型HCCA患者能获得更好的R0切除率,有助于延长患者术后生存时间,改善预后。
[1]王冬冬,孙万亮,鲁正,等.Ⅲ Ⅳ型肝门胆管癌扩大肝切除临床疗效分析 [J].中国肿瘤临床,2016,43(6): 250-254.
[2]鲁正,王冬冬.Bismuth-Corlette Ⅲ、Ⅳ型肝门部胆管癌的手术治疗方式 [J].中华外科杂志,2016,54(7):488-491.
[3]Esaki M,Shimada K,Hori S,et al.Mo1692 Extended Hepatectomy With Portal and Hepatic Artery Resection for Advanced Perihilar Cholangiocarcinoma[J].Gastroenterology,2013,144(5):1091.
[4]Tsao JI,Nimura Y,Kamiya J,et al.Management of hilar cholangiocarcinoma:comparison of an American and a Japanese experience[J].Ann Surg,2000,232(2): 166-174.
[5]葛金年,葛春林.扩大肝切除术治疗Ⅲ~Ⅳ型肝门胆管癌患者的效果及预后分析 [J].中国医药指南,2017,15(6): 152-153.
[6]张东欣,姜珊,董家鸿.大范围肝切除术后肝功能衰竭的研究进展 [J].中国现代普通外科进展,2015,18(4): 295-299.
[7]黄庆国,朱载阳,李鹏泽.扩大肝切除术治疗Ⅲ至Ⅳ期肝门胆管癌的临床价值 [J].癌症进展,2017,15(3): 325-327.
[8]印磊,陈佳慧,邵贤,等.三维重建系统评估肝癌切除体积和切缘的效果研究[J].中华普通外科杂志,2016,31(7):545-548.
[9]胡骁,胡维昱,孙传东,等.肝门部胆管癌根治性切除术后并发症的诊断和治疗[J].中国现代普通外科进展,2015,18(4):328-330.
[10]白雪莉,马涛,俞夏榛,等.肝门部胆管癌根治联合血管切除重建的评价[J].中华普外科手术学杂志(电子版),2015,9(5):12-15.
[11]张军帅.关于肝门部胆管癌根治性切除术后并发症的治疗相关探究 [J].数理医药学杂志,2017,30(7): 1005-1006.
[12]Waghray A,Sobotka A,Marrero CR,et al.Serum albumin predicts survival in patients with hilar cholangiocarcinoma[J].Gastroenterol Rep (Oxf),2017,5(1): 62-66.
[13]曾宁,方驰华,范应方,等.三维可视化系统在肝门部胆管癌外科手术中的应用[J].中华肝脏外科手术学电子杂志,2015,4(4):202-205.
