人工关节置换术治疗内固定失败的髋部骨折的疗效分析
2018-03-05覃勇志冉学军蒲川成胡兆洋余江
覃勇志,冉学军,蒲川成,胡兆洋,余江
(四川大学华西广安医院,广安市人民医院骨科,四川 广安 638001)
髋部骨折(股骨转子间、股骨颈和髋臼骨折)是临床常见的骨折,多采用内固定手术治疗。然而股骨转子间骨折和无移位的股骨颈骨折分别存在5%、15%的内固定失败率,有移位的股骨颈骨折内固定失败率可达41%[1];髋臼骨折处理较为棘手,近年由于内固定物的迅猛发展和手术技术的不断改进,手术解剖复位、坚强内固定和早期功能锻炼获得了较好的治疗效果,甚至有学者认为切开复位内固定是髋臼骨折治疗的金标准[2]。但即使采取手术治疗,术后发生创伤性关节炎的可能性仍较大,文献报道高达12%~57%[3-5]。自2012年6月至2016年6月,我科共收治30例髋部骨折经内固定治疗失败的患者。这些患者经内固定术治疗后,逐渐出现髋关节疼痛、活动受限、患肢短缩和明显的跛行,严重影响生活质量,到我院就诊并评估髋关节和全身情况后行人工全髋关节置换术。术后随访临床效果好,并发症少,患者满意度高,现报道如下。
1 资料与方法
1.1 一般资料 本组共30例患者,其中男18例,女12例;年龄40~76岁,平均61.5岁。股骨颈骨折内固定失败患者21例,股骨转子间骨折内固定失败患者6例,髋臼骨折内固定失败患者3例。内固定术后时间10~84个月,平均32个月。这些患者部分为在我院行内固定手术,在随访过程中观察到病变逐渐加重,部分为在外院行内固定手术,来诊时病变已较严重。主要临床表现为:患侧肢体短缩、髋关节疼痛、活动受限,并伴明显跛行和行走困难。有4例诊断为内固定术后骨不连,20例诊断为内固定术后股骨头坏死,6例诊断为内固定术后创伤性关节炎,4例骨不连的患者均为股骨颈骨折。30例患者均为单侧病变,左侧13例,右侧17例。入院时髋关节功能Harris评分[6](分为疼痛、活动、功能和畸形四个方面评价)为52~78分,平均68.5分。
覃勇志,冉学军,蒲川成,等.人工关节置换术治疗内固定失败的髋部骨折的疗效分析[J].实用骨科杂志,2018,24(2):117-120.
1.2 人工关节假体材料的选择 所有患者均采用全髋关节置换术和生物型髋臼杯固定。28例采用生物型股骨柄固定,2例患者因骨质疏松重而行骨水泥型股骨柄固定。根据股骨近端和髓腔的情况选择股骨柄的类型,对于年轻且骨质情况良好的患者,选用保留骨量的短股骨柄假体,为远期翻修保留骨量;对于股骨近端骨质情况一般的患者,选择普通锥形柄固定;对股骨近端骨质情况差,股骨髓腔闪烁指数(canal flare index,CFI)小于3.0且骨质明显疏松的老年患者,选用骨水泥型股骨柄固定;如患者较年轻,股骨近端骨量少,而峡部正常骨量长度大于4 cm,选择S-Rom组配式假体或Wagner等远端固定股骨柄假体。摩擦界面的选择:年龄小于60岁且活动量大的患者选择陶瓷-陶瓷界面;年龄大于60岁、活动量偏小的患者,选择陶瓷-高交联聚乙烯或金属-高交联聚乙烯界面。
1.3 术前准备 患者入院后行常规检查评估全身状况;使用髋关节功能Harris评分评价关节情况;监测感染指标以明确是否为感染性病灶;行影像学检查评估髋关节周围骨质情况和内固定物情况,并依此做术前规划,明确是否取出内固定物,是否行结构性植骨,初步确定假体型号、大小、安放位置。对3例髋臼骨折行内固定术后的患者,术前评估内固定物不阻碍关节假体的植入,计划不行内固定物取出,但也预备好内固定取出器械和自体血回输装置。
1.4 手术方法 气管插管全身麻醉4例,持续硬膜外或腰硬联合麻醉26例。采用标准髋关节后外侧切口入路,牵拉切口作为“移动窗”来达到原内固定物的位置,取出内固定物。然后切断短外旋肌群,“帘状”切开关节囊,以便术后修复髋关节后方结构,但部分病例关节囊挛缩、增生、黏连严重,切除部分关节囊。髋臼侧处理:显露髋臼,清理关节内瘢痕及增生组织后,首先评估髋臼具体情况是否和术前预计一致。原位从小到大磨挫髋臼,边磨挫边探查臼缘骨质情况(对于髋臼骨折内固定的病例,应注意磨挫过程中是否出现内固定物暴露并阻挡,如出现阻挡,至少需取出阻挡的螺钉)。磨挫完成后再次评估髋臼骨量,如存在腔隙性或者局灶性骨缺损,将股骨颈的松质骨植入缺损处且打压紧密。以外展约(40±5)°、前倾约(15±5)°位置植入生物型髋臼假体。如髋臼骨量好且未植骨,不用螺钉固定,反之用2枚髋臼螺钉固定,安装聚乙烯内衬。股骨侧处理:清理去除大转子内侧增生的骨赘(尤其是转子间骨折的病例,其股骨颈基底部增生往往较重),评估股骨骨质情况是否和术前预定植入的假体相适应。如股骨近端骨质量较差,磨挫髓腔前可预捆扎环形钢丝预防劈裂骨折。以前倾约10°~15°植入股骨假体。如采用骨水泥固定,需在螺钉钉道处填塞骨块,以免骨水泥渗漏。复位髋关节,检查关节假体的位置、联合前倾角,关节活动度、稳定性。修复重建后方关节囊及短外旋肌群,创面大、有渗血倾向者在切口深处放置血浆引流管1根,分层缝合切口。
1.5 术后处理 术后常规使用抗生素、给予多模式镇痛、预防深静脉栓塞。麻醉消失前按摩下肢肌肉,麻醉消失后行下肢肌肉收缩锻炼,引流量小于50 mL或明显分层后拔除血浆引流管,术后第2天起开始在助行器辅助下练习站立并逐步进行行走锻炼。
2 结 果
30例患者均获得随访,随访时间10~24个月,平均15.7个月。所有患者均手术顺利,术中术后无并发症发生。末次随访时髋关节功能Harris评分85~96分,平均92.6分。按Harris评分(满分100分,90分以上为优良,80~89分为较好,70~79分为尚可,小于70分为差)进行疗效评价,优良28例,较好2例,优良率86.7%。
典型病例为一49岁女性患者,7年前行双侧髋臼骨折切开复位内固定术,1年前开始出现右侧髋关节疼痛并逐渐出现活动障碍和行走困难。行陶瓷-陶瓷生物型人工全髋关节置换术,术中未取出内固定物,转子间行钢丝预捆扎防止假体植入过程中股骨近端骨折,Harris评分由术前61分改善到术后92分。手术前后影像学资料见图1~3。
3 讨 论
髋部骨折(包括股骨颈、转子间和髋臼骨折)是常见的骨折。经内固定术治疗失败的原因以骨不连、股骨头坏死、畸形愈合、创伤性关节炎常见,多需人工髋关节置换术治疗,我们的经验分述于下。
股骨颈骨折内固定术后失败的原因多为骨折不愈合和股骨头坏死。采取人工髋关节置换时,因股骨颈骨折内固定术后对股骨近端的解剖形态没有明显影响,只需常规取出内固定物,然后行人工关节置换术,手术难度一般不大。术前需注意阅片,观察股骨颈空心拉力螺钉是否穿出股骨头(特别是一些病程长且一直在负重行走的病例)。穿出的空心螺钉尖端对髋臼的破坏较局限,多位于臼顶和髋臼内侧,对软骨破坏明显,但对髋臼骨质破坏一般不重。根据我们的经验,只需术中探查髋臼骨缺损的情况,小的缺损经髋臼磨挫后消失,如磨挫后仍存在缺损,可将股骨近端髓腔内的松质骨挖出填充于缺损处,打压紧密即可。更大的结构性缺损本组病例未见,临床上也少见。

图1 术前X线片示右侧股骨头坏死塌陷合并重度创伤性关节炎 图2 术后X线片示假体位置良好,双下肢等长
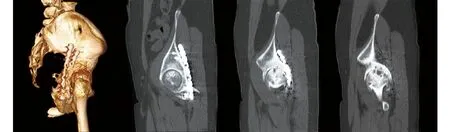
图3 术前CT三维重建和冠状位重建,钢板位于髋臼后壁,内固定物不阻碍假体植入,髋臼内上方少量囊性骨缺损
对转子间骨折内固定失败的病例,特别是当骨折波及转子下时,常出现股骨近端解剖结构的改变,导致股骨颈基底开口处和股骨近段髓腔不在一条轴线上而出现内翻或向前、后成角,出现外翻可能性极小。术前需行股骨上段正侧位片和三维重建来评估近端的畸形情况,术前使用股骨柄模板进行详细测量和计划,当出现明显近端内翻或向前、后成角,假体不能顺利植入时,需行近端截骨来矫正,强行击入股骨柄假体极易造成假体周围骨折。
髋臼骨折内固定术后的病例,行人工髋关节置换术的原因以继发股骨头坏死和创伤性关节炎常见。这类患者在施行人工髋关节置换术前,需行X线片和三维重建检查,仔细评估髋臼固定物是否阻碍髋臼磨挫和髋臼假体植入。如果内固定物不影响髋臼打磨及假体植入可不予取出。因髋臼周围血运丰富,行内固定手术后局部黏连、瘢痕增生严重,试图取出髋臼周围所有的内固定物势必导致术中广泛剥离软组织,增加手术时间、创伤、失血,增加坐骨神经损伤的风险。尤其是后外侧入路时刻意去取前方的内固定物,前外侧入路刻意去取后方的内固定物。如果内固定物影响术中假体置入但取出又很困难时,可以用磨钻从髋臼内壁打磨内固定物,甚至有学者通过骨移植填埋内固定物以减少手术风险[7]。所以一般只考虑取出阻碍假体植入的螺钉,钢板位于髋臼外侧不会阻挡磨挫和假体植入。无论术前计划是否取内固定物,均应准备内固定物取出器械,术中磨挫髋臼时探查,取出阻碍髋臼磨挫和假体植入的螺钉即可。有些病例可能存在髋臼骨缺损,Jeon等[8]报道,髋臼假体覆盖70%以上,且骨缺损位于非负重区时可以不予植骨,但负重区部位的骨缺损如处理不当,发生假体松动的概率会大大增加。大的结构性缺损,特别是负重区域需行植骨。随着髋臼骨折复位技术和内固定物的发展,且髋臼部位骨质血运丰富,出现继发性髋臼骨缺损的概率已经大大减少。
综上所述,在内固定治疗髋部骨折失败的病例中,股骨颈骨折所占比例最大,其次是转子间骨折,最少的是髋臼骨折。股骨颈骨折内固定术后发生骨折不愈合和股骨头坏死与骨折线的走行(头下型骨折发生率最高,经颈型骨折次之,基底型骨折发生率最低)和移位程度(Garden Ⅲ、Ⅳ型发生率高,Garden Ⅰ、Ⅱ型发生率较低)相关,但是有文献报道,即使是良好复位固定的股骨颈骨折也会出现失败。近年来,随着微创技术和PFNA的推广普及,转子间骨折的治愈率大大增加,出现治疗失败的病例比例较小。但是对于少数骨折不愈合的高龄患者,施行髋关节置换术,不仅可以有效减轻髋关节疼痛,恢复髋关节功能,并且缩短了卧床时间,减少了并发症,提高了患者的生活质量,是临床上较为理想的股骨转子间骨折不愈合外科手术方法[9]。而随着社会的进步、工业和交通的发展,髋臼骨折的发生率明显增加,患者一般为青壮年,良好的复位和固定技术,可以延缓髋关节创伤性关节炎出现的时间,为关节置换提供良好的关节骨质结构。当髋关节病变持续发展,关节功能持续降低并明显影响生活质量时,行人工髋关节置换术是良好的补救方式。本组病例经关节置换术治疗后取得了满意的疗效,但仍需长时间随访来观察和评估假体松动、下沉、感染、翻修率等。
[1]Broderick JM,Bruce-Brand R,Stanley E,et al.Osteoporotic hip fractures:the burden of fixation failure[J].Scientific World Journal,2013,51(5):1-7.
[2]Mohanty K,Taha W,Powell JN.Non-union of acetabular fractures[J].Injury,2004,35(8):787-790.
[3]Mears DC,Velyvis JH.Primary total hip arthroplasty after acetabular fracture[J].Instr Course Leet,2001,50(30):335-354.
[4]Matta JM.Fractures of the acetabulum:accuracy of reduction and clinical results in patients managed operatively within three weeks after the injury[J].J Bone Joint Surg (Am),1996,78(11):1632-1645.
[5]Bellabarba C,Beger RA,Bentley CD,et al.Cementless acetabular reconstruction after acetabular fracture[J].J Bone Joint Surg(Am),2001,83 (6):868-876.
[6]Harris WH.Traumatic arthritis of the hip after dislocation and acetabular fractures:treatment by mold arthroplasty.An end-result study using a new method of result evaluation[J].J Bone Joint Surg(Am),1969,51(4):737-755.
[7]周爱国,张健,安洪,等.金属对金属髋关节置换治疗髋臼骨折后创伤性关节炎[J].重庆医科大学学报,2010,35(4):613-616.
[8]Jeon DG,Kim MS,Cho WH,et al.Reconstruction with pasteurized autograft-total hip prosthesis composite for periacetabular tumors[J].J Surg Oncol,2007,96(6):493-502.
[9]王一,郑欣,郭开今,等.髋关节置换术治疗老年股骨转子间骨折不愈合的疗效观察[J].实用骨科杂志,2017,23(9):838-841.
