37例阴式剖宫产术后瘢痕妊娠病灶清除术疗效分析
2018-03-05司徒桂花林晓桃陈建英
司徒桂花 林晓桃 陈建英
剖宫产术后子宫瘢痕妊娠(cesarean scar pregnancy,CSP)是指受精卵种植于既往剖宫产术后子宫切口瘢痕处的妊娠,是一种特殊部位的异位妊娠,属于剖宫产术后的一种远期并发症。由于瘢痕部位肌层薄弱、无弹性、收缩力差,早期盲目行吸宫术可导致难以控制的大出血、子宫破裂穿孔、甚至危及患者生命安全,严重时需行子宫切除手术,患者因此丧失生育功能。妊娠中晚期可发展为凶险型前置胎盘、胎盘植入,甚至胎盘穿透膀胱,严重危害患者的生命安全。以往CSP较为罕见,1978年,Larsen[1]首次报道了1例此类病例,并提出“子宫瘫痕妊娠”的名词。随着我国二孩政策的开放,以往剖宫产的妇女再次怀孕的人数增加,子宫瘢痕妊娠的发生率也呈上升趋势。因此,早期诊断CSP及选择合适的治疗方法显得非常重要。
本研究通过对CSP患者采用阴式手术治疗与开腹手术治疗的临床资料进行对比分析,探讨阴式子宫瘢痕妊娠病灶清除术在CSP治疗中的应用价值,现报道如下:
1 材料与方法
1.1 研究对象
选取2014年9月—2016年8月阳江市妇幼保健院收治的CSP患者共74例,按照随机数表法分为观察组和对照组,两组均为37例。两组的临床资料比较均P>0.05,差异无统计学意义,见表1,具有可比性。本次研究经医院伦理委员会批准,两组患者均对此次研究知情同意。
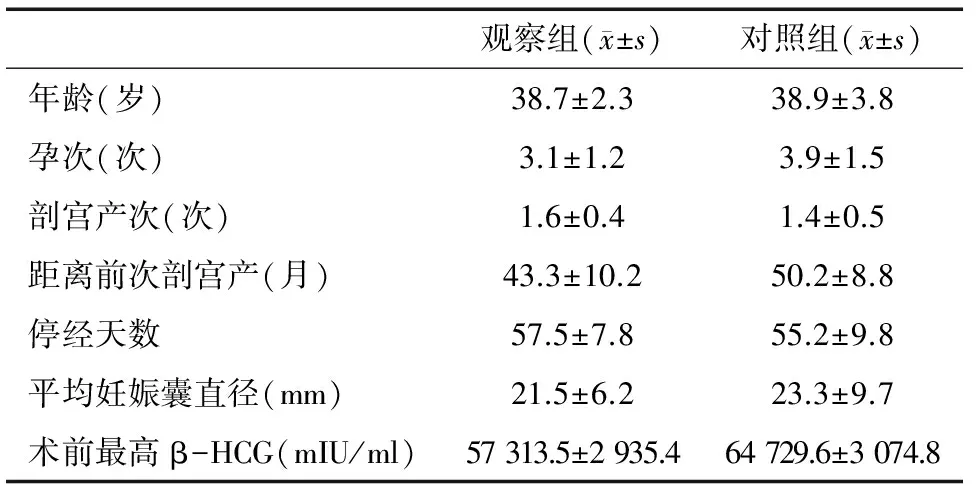
表1 两组患者的临床资料
注:与对照组相比:P>0.05
1.2 临床表现
74例患者均有剖宫产史及停经史,43例无不适临床症状,为停经后常规至医院行B超检查发现,占58.1%。19例有阴道流血病史,占25.7%。其中14例为不规则阴道流血,流血量少于平素月经量;3例为人流术后阴道流血淋漓不尽;2例为人流术或刮宫术时发生大量阴道流血。12例患者有下腹坠痛,程度轻微,占16.2%。11例患者有阴道流血伴下腹痛,占14.9%。2例不规则阴道流血患者外院误诊为先兆流产,给予安胎治疗,后来至本院复查阴道彩超发现CSP。
1.3 专科检查
19例阴道流血患者阴道内可见暗红色血污,量多少不等,宫口闭合,无组织物嵌顿。12例患者子宫压痛,以子宫下段处压痛明显。5例患者下腹部轻压痛,反跳痛不明显。
1. 4 诊断标准
所有病例均采用经阴道三维彩超辅助诊断,其诊断标准为:① 宫腔内及宫颈管内未见妊娠囊或包块;② 滋养层位于子宫前壁下段与膀胱之间;③子宫瘢痕处、膀胱与妊娠囊之间的子宫肌层变薄,部分肌层缺失;④妊娠囊周边肌层血流丰富[2]。
1.5 方法
1.5.1 术前准备 入院后完善血尿常规、血型、肝肾生化、凝血功能、乙肝两对半、传染病3项、孕酮、β-HCG、心电图、B 超等检查,排除手术禁忌症。
1.5.2 手术方法 观察组在腰硬联合麻醉下进行经阴道 CSP 病灶清除术+子宫瘢痕修整术。患者取膀胱截石位,金属导尿管导尿。碘伏原液消毒阴道、宫颈。阴道拉钩暴露阴道和宫颈,宫颈钳钳夹宫颈上唇向下牵引,暴露阴道前穹隆。生理盐水(含肾上腺素2滴,血压高者不用)注入宫颈阴道间隙,水压分离膀胱宫颈间隙。于膀胱横沟上0.5 cm处横行切开阴道粘膜,钝性分离膀胱子宫间隙至膀胱腹膜反折,剪开腹膜,留线标记。置入阴道拉钩暴露病灶,于子宫峡部水平见局部隆起,表面呈紫蓝色,判断为胚胎附着位置。于子宫肌层注射垂体后叶素 6 单位(血压高者改用缩宫素10单位),切开瘢痕处直达宫腔,可见胚胎及绒毛组织伴血块突出。皮钳钳夹切缘,卵圆钳钳夹及吸管清除干净妊娠组织物,修剪整齐瘢痕组织。探针指引下以1-0 薇乔线间断缝合,全部肌层缝合完毕再一一打结,2-0 薇乔线连续扣锁缝合阴道壁及腹膜。术毕阴道填塞碘仿纱2~3条压迫止血,视术中情况术后24~48小时取出,留置导尿管接袋。对照组在腰硬联合麻醉下进行经腹 CSP 病灶清除术+子宫瘢痕修整术。楔形切除原陈旧腹壁瘢痕,逐层进入腹腔,打开膀胱腹膜反折,暴露子宫下段原剖宫产切口位置,见紫蓝色包块外突,切开包块,卵圆钳钳夹取出妊娠组织物,刮匙搔刮宫腔至干净。修剪瘢痕组织,1-0 薇乔线连续缝合子宫肌层,2-0 薇乔线连续扣锁缝合子宫浆肌层及膀胱腹膜反折。
1.5.3 术后处理 术后用抗菌素预防感染48小时,留置尿管 24~48小时。术后第1天及第5天监测血β-HCG变化。出院后嘱门诊每周监测血β-HCG 一次,直至降至正常范围(<5.6 mIU/ml)。

2 结果
74例患者均手术成功,完整清除子宫瘢痕处妊娠物,并修整原子宫瘢痕。所有标本送病理检查,均提示为子宫平滑肌内可见绒毛、蜕膜组织。两组患者手术情况及术后恢复情况见表2及表3。两组患者均无麻醉并发症及手术损伤邻近脏器发生,术后均无伤口愈合不良及持续性异位妊娠发生。

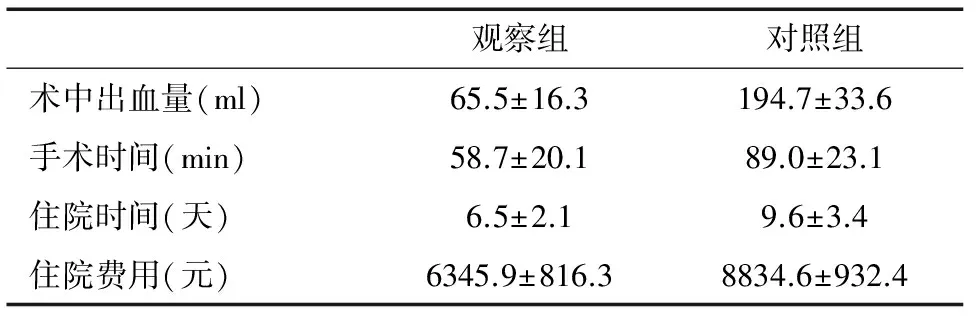
观察组对照组术中出血量(ml)65.5±16.3194.7±33.6手术时间(min)58.7±20.189.0±23.1住院时间(天)6.5±2.19.6±3.4住院费用(元)6345.9±816.38834.6±932.4
注:术中出血量与对照组相比:P<0.01,其余P<0.05

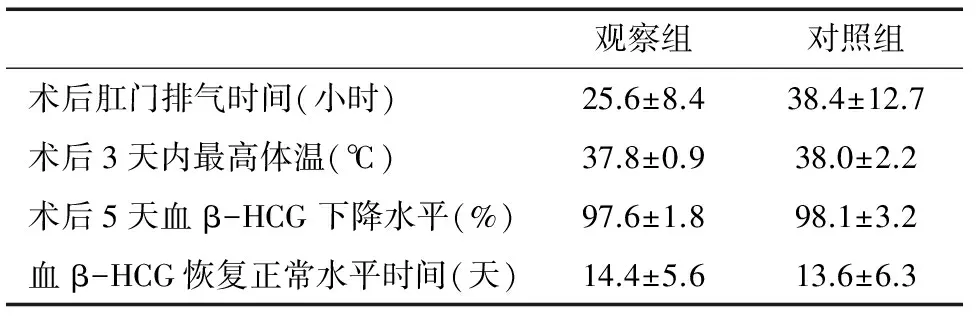
观察组对照组术后肛门排气时间(小时)25.6±8.438.4±12.7术后3天内最高体温(℃)37.8±0.938.0±2.2术后5天血β-HCG下降水平(%)97.6±1.898.1±3.2血β-HCG恢复正常水平时间(天)14.4±5.613.6±6.3
注:术后肛门排气时间与对照组相比:P<0.05,其余P>0.05
3 讨论
CSP的发病机制尚不完全明确,目前比较认同的说法是创伤学说,认为剖宫产手术造成子宫内膜及肌层损伤,连续性中断,愈合后形成瘢痕,甚至形成微小憩室。再次妊娠时,胚胎种植于瘢痕处或憩室内,由于底蜕膜缺损,滋养细胞直接侵入子宫肌层生长,绒毛与肌层粘连,甚至植入穿透子宫壁,形成CSP。另外,亦有学者认为既往有前置胎盘、胎盘植入等胎盘异常妊娠史、多次剖宫产史、臀位剖宫产史等的患者为 CSP的高危人群[3]。
随着剖宫产率的不断上升及彩色超声技术的不断发展,CSP 发生率逐年上升。据报道,CSP的发生率为1∶2216~1∶1800,占剖宫产妇女的0.15%,占既往剖宫产史妇女异位妊娠的6.1%[4-5]。近年来,CSP的发生率已超过了宫颈妊娠的发生率[6]。CSP已经逐步成为比较常见的严重危害育龄妇女的疾病之一,由于缺乏大样本的研究,目前国际上尚未形成统一的CSP诊疗指南。鉴于CSP的发生率逐步上升及其严重危害性,我国2016年8月形成CSP的诊治专家共识。共识中指出:CSP的诊断方法首选超声检查,特别是经阴道和经腹部超声联合应用,不仅可以帮助定位妊娠囊,更有利于明确妊娠囊与子宫前壁下段肌层及膀胱的关系[7]。我院从2000年开始采用经阴道三维彩色能量多普勒成像超声诊断CSP,其灵敏度、特异度及阳性检出率分别为87.1%、73.3%及88.1%[2],具有较高的诊断率,为及时处理CSP提供了可靠的依据。关于CSP的分型,专家共识(2016年)[7]摒弃了Vial等[8]的两分法(内生型和外生型),而建议采用袁岩等[9]的超声检查三分法,他们根据妊娠囊的生长方向以及妊娠囊与膀胱间子宫肌层的厚度进行分型,分为I型、Ⅱ型及Ⅲ型。此分型方法考虑到了具体的数据及定量指标,更有利于指导临床的处理。
目前CSP的治疗尚无统一的标准,鉴于CSP是一种特殊类型的异位妊娠,继续妊娠将有可能发展成为凶险型前置胎盘、胎盘植入、子宫破裂等,产时、产后可能发生难以控制的大出血、失血性休克,甚至子宫切除等,危及孕产妇生命安全及导致其丧失生育功能,所以CSP的治疗原则是早诊断、早治疗,在保证患者生命安全的前提下,尽可能保留其生育功能。一旦诊断为CSP应及时终止妊娠,清除妊娠物。治疗方法有药物治疗、介入治疗、刮宫治疗、手术治疗及综合治疗。
药物治疗包括甲氨蝶呤(MTX)、米非司酮、氟尿嘧啶及天花粉等,主要应用于一般情况良好、病情稳定的患者,且病情早期、血β-hCG水平较低者,或Ⅱ型、Ⅲ型CSP患者行清宫手术、妊娠物清除手术前的预处理,或手术治疗后血β-hCG水平下降不理想者。
血管介入治疗一般适用于CSP流产(包括手术流产或自然流产)时发生大出血需要紧急止血或Ⅱ型、Ⅲ型CSP血供丰富者,手术前预处理行动脉栓塞,以减少手术过程中发生大出血[7]。
单纯直接行刮宫术治疗CSP风险高,由于受精卵着床部位子宫肌层薄弱,收缩力差,极易发生大出血,而且盲目刮宫易引起瘢痕处破裂、子宫穿孔、甚至损伤膀胱,急诊开腹手术率高。如果术中大出血难以控制,往往导致患者行子宫切除手术,永远丧失生育功能。本研究中有2例因手术操作过程中出现阴道大量出血行开腹手术,其中1例是B超提示宫内妊娠9周,于门诊行人工流产术,术中出血多,经加强宫缩及压迫止血,效果欠佳,怀疑子宫瘢痕妊娠,急诊开腹手术。术中证实为CSP,行妊娠物清除术+瘢痕修整术,术后患者恢复良好。另1例是2次剖宫产史,B超提示宫内妊娠8+周,予药物流产未排胎,行刮宫术,术中阴道流血量多,复查彩超提示子宫瘢痕妊娠。开腹手术见子宫瘢痕处血管怒张,增生血管延伸至两侧宫旁,包块4.5×4.0×3.5 cm3大,清除胚胎组织过程中创面出血凶猛,短时间内出血超过2 000 ml,经过加强宫缩、结扎子宫血管及宫腔填塞等处理无效,征得患者及家属同意后,行全子宫切除术。
手术治疗主要包括开腹手术及经阴道手术,本研究通过对37例开展阴式CSP病灶清除手术的患者进行统计分析,术中出血量、手术时间、术后排气时间、住院时间、住院费用均优于开腹组。经阴道手术利用阴道天然洞穴进行,患者腹壁无切口,对腹腔干扰极小,创伤小,术后疼痛轻,恢复快。开腹手术再次进入腹腔,如果患者既往剖宫产手术导致盆腹腔粘连,那么分离粘连耗时长,创伤也会很大,盆腹腔脏器损伤风险大,出血增加,术后恢复慢,住院时间长,费用增加。姚书忠[10]提出无论是哪种类型的CSP,一旦诊断出来,宜尽早治疗,早期均可采取阴式手术,阴式手术具有很高的安全性及有效性。
对于CSP,我们的体会是:大部分CSP并无临床症状,有赖于医生有意识地去发掘。我院形成常规:瘢痕子宫的妇女再次妊娠就诊时,停经5周常规行阴道三维彩超检查,以便早期发现CSP,及早处理。治疗上,须综合分析患者的具体情况,制定个体化治疗方案。药物保守治疗起效慢,治疗时间长。子宫动脉栓塞术能够迅速止血,为大出血患者提供保留子宫的机会,但该技术对医院设备及医护人员的技术要求较高,难以在基层医院推广。我们不主张盲目行刮宫术。子宫切除术用于大出血危及到患者生命安全、经保守治疗方法无效时,患者因此丧失生育功能,需谨慎选择。阴式手术不仅可以清除妊娠病灶,还可以修整原剖宫产瘢痕,减少再次CSP机会,而且创伤小、恢复快,可作为CSP首选治疗方法。阴式CSP病灶清除术需要术者有一定的阴式手术基础,不需特殊器械,适合在已开展阴式手术的基层医院广泛开展。
[1] LARSEN JV,SOLOMON MH.Pregnancy in a uterine scar sacculus: An unusual cause of postalbortal haemorrhage[J].S Afr Med J, 1978, 53(4):142-143.
[2] 陈厚宏,陈建英,林庭乐,等. 经阴道三维彩色能量多普勒成像对瘢痕妊娠的诊断价值[J].广州医药,2016,47(5):81-83.
[3] MAYMON R,HALPERIN R,MENDLOVIC S,et al.Ectopic pregnanciesin caesarean section scars: the 8-year experience of one medicalcentre[J].Hum Reprod,2004,19(2): 278-284.
[4] LITWICKA K, GRECO E.Caesarean scar pregnancy:a review of management options[J].Curr Opin Obstet Gynecol, 2013,25 (6):456-461.
[5] SEOW KM, HUANG LW, LIN YH,et al. Caesarean scar pregnancy: issues in management[J]. Ultrasound Obstet Gynecol, 2004, 23 (3):247-253.
[6] MOSCHOS E, SREENARASIMHAIAB S, TWICKLER DM. First-trimester diagnosis of cesarean scar ectopic pregnancy[J].J Clini Ultras,2008, 36(8):504-511.
[7] 中华医学会妇产科学分会计划生育学组.剖宫产术后子宫瘫痕妊娠诊治专家共识(2016)[J].中华妇产科杂志,2016,51(8):568-571.
[8] VIAL Y, PETIGNAT P, HOHLFELD P. Pregnancy in a cesarean scar[J]. Ultrasound Obstet Gynecol,2000,16(6):592-593.
[9] 袁 岩,戴 晴,蔡 胜,等.超声对剖宫产瘢痕妊娠的诊断价值[J].中华超声影像学杂志,2010,19 (4):321-324.
[10] 姚书忠,张焕晓.剖宫产瘢痕妊娠经阴道手术治疗的选择与技巧[J]. 妇产与遗传(电子版),2015,5(4):13-15.
