193例重度子痫前期患者红细胞压积分析
2018-02-27刘连连靖丽娟马晓艳
刘连连,靖丽娟,陈 帅,2,马晓艳*
(1.吉林大学第二医院 妇产科,吉林 长春130041;2.吉林大学第二医院 病理科,吉林 长春130041)
目前,重度子痫前期(Severe preeclampsia,SP)是世界范围内围生期母儿患病率及死亡率的重要原因之一[1,2]。由于病因及发病机制并不十分清楚,SP一直是困扰产科医生的临床难题。红细胞压积增高可使血液黏稠度增加甚至血液浓缩,被认为是重度子痫前期(Severe preeclampsia,SP)的特征之一[3]。有些研究通过扩容治疗SP,获得了非常显著的效果。然而,有些扩容治疗收效甚微,甚至出现肺水肿及心衰等严重合并症。因此,扩容治疗SP患者并未得到普遍认可。大量研究表明,大于34周,尤其大于35周后发病的SP患者(被称为晚发型重度子痫前期,Late-onset severe preeclampsia,LOSP)病情轻重不一。由于LOSP患者胎儿肺脏已经成熟或基本成熟,适时终止妊娠成为治疗LOSP的有效措施。然而,小于34周,尤其小于28周前发病的SP患者(被称为早发型子痫前期,Early-onset severe preeclampsia,EOSP)病情较重,常引起胎儿生长受限(FGR)、胎死宫内、早产、新生儿合并症等[4,5]。因此,本文探索了EOSP与LOSP患者HCT水平差异及SP患者HCT水平与收缩压和舒张压的相关性,以便在SP患者中寻求安全、有效扩容治疗对象。
1 资料与方法
按照ISSHP(the International Society for the Study of Hypertension in Pregnancy)分类诊断标准[6],随机选取2011年12月至2014年12月吉林大学第二医院产科门诊孕期检查及住院的重度子痫前期(SP)患者193例为研究对象,孕龄为孕20周-41 6/7周。其中,≤34周前发病的早发型SP(EOSP)患者100例,>34周后发病的晚发型SP(LOSP)患者93例。同时随机选取与SP患者孕龄及年龄匹配的正常孕妇(NP)201例为正常妊娠对照组,其中≤34孕周的101例为EOSP-C,>34孕周的93例为LOSP-c。上述所有孕妇均未临产。同时随机选取吉林大学第二医院体检中心与SP患者年龄匹配的健康非2孕妇女(HNP)202例为健康非孕对照组。在进入研究前,各组中既往有高血压、肾脏疾病、糖尿病及合并妇产科疾病、内外科疾病的妇女被排除之外。
采用回顾分析法及SPSS17.0软件(SPSS,Inc.,Chicago,IL,USA)对上述研究对象及对照组HCT水平及HCT增高发生率进行对比分析,对HCT水平与孕周及与血压分别进行相关性分析。正态分布和非正态分布的数据均以中位数(范围)表示。t检验被用于正态分布的计量资料对比。Mann-Whitney检验被用于非正态分布的数据对比。卡方检验被用于计数资料对比。Pearson 方法和Spearman 方法被分别应用于正态分布和非正态分布的双变量之间的相关性研究。P<0.05被界定为有统计学差异,P<0.01被界定为统计学差异非常显著。
2 结果
2.1 各组基本临床特征
各组均为育龄期妇女,各组之间年龄无统计学差异(P>0.05)。SP组收缩压和舒张压均显著高于NP组(P<0.01)和HNP组(P<0.01)。EOSP患者收缩压和舒张压均显著高于其对照EOSP-C者(P<0.01)。LOSP患者收缩压和舒张压均显著高于其对照LOSP-C者(P<0.01)。EOSP患者收缩压和舒张压均高于LOSP者(P<0.01;P<0.01)。LOSP-C妇女收缩压和舒张压均高于EOSP-C者(P<0.01;P<0.01)。见表1。
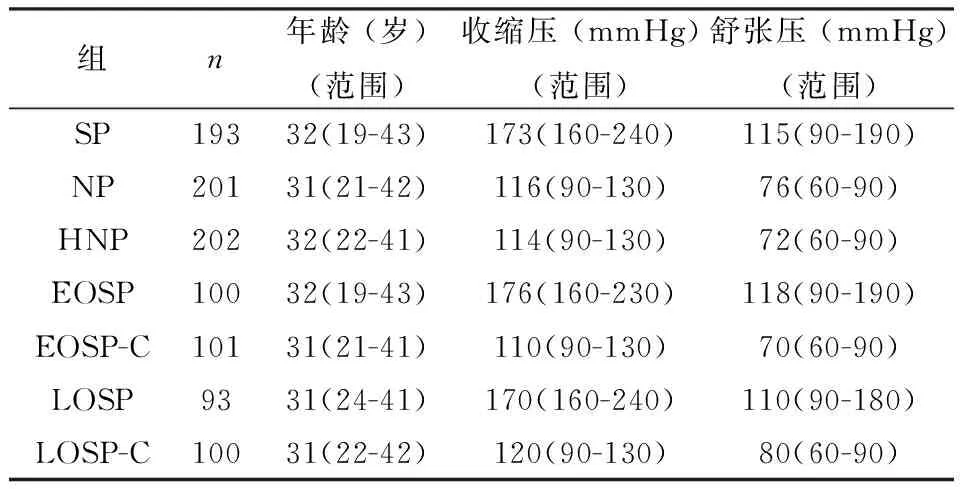
表1 各组基本临床特征(中位数)
SP:重度子痫前期;NP:正常孕妇;HNP:正常非孕妇女;EOSP :早发型子痫前期;EOSP-C:早发型子痫前期对照组;LOSP:晚发型子痫前期;LOSP-C:晚发型子痫前期对照组;SBP:收缩压;DBP:舒张压;EOSP SBP/ LOSP SBP:P<0.01;EOSP DBP/ LOSP DBP:P<0.01.
2.2 SP、NP及HNP妇女间HCT水平及其增高发生率比较
SP组HCT水平(37.0%)显著高于NP组(34.9%)(P<0.01),但是显著低于HNP组(39.3%)(P<0.01)。见表 2。
按照NP组第97.5百分位HCT水平(41.8%)界定为HCT水平增高,SP患者HCT水平增高者为33人(33/193,17.1%),二者间HCT水平增高发生率差异非常显著(P<0.01)。按照HNP组第97.5百分位HCT水平(44.0%)界 定为HCT水平增高,SP患者HCT水平增高者为13人(13/193,6.7%),二者间HCT水平增高发生率差异显著(P<0.05)。见表2。
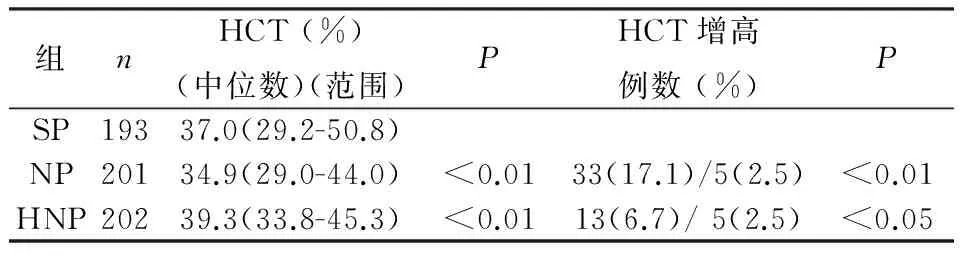
表2 在SP、NP 和HNP 各组中HCT水平及HCT增高发生率比较
SP:重度子痫前期;NP:正常孕妇;HNP:正常非孕妇女。
2.3 SP患者HCT水平与孕龄的相关性
随着妊娠周数增加,NP妇女HCT水平逐渐缓慢增高,二者呈较弱的正相关性,具有非常显著的统计学意义(r=0.273,P<0.01)。与之相反,SP患者HCT水平随着妊娠周数增加而逐渐缓慢降低,二者呈较弱的负相关性,具有非常显著的统计学意义(r=-0.230,P<0.01)。
2.4 EOSP、EOSP-C、LOSP 及LOSP间HCT水平及其增高发生率比较
EOSP患者HCT水平(38.2%)显著高于其对照EOSP-C妇女(33.9%)(P<0.01)及LOSP患者(35.8%)(P<0.01)。LOSP患者与其对照LOSP-C妇女HCT水平(35.8%)比较无统计学差异(P>0.05)。见表3。
按照NP妇女第97.5百分位HCT水平(41.8%)界定为HCT水平增高,EOSP患者HCT水平增高者23人(23/100,23.0%),LOSP患者HCT水平增高者10人(10/93,10.8%),EOSP患者HCT水平增高发生率显著高于LOSP者(P<0.01)。分别按照EOSP患者对照组EOSP-C者第97.5百分位HCT水平(40.9%)及LOSP患者对照组LOSP-C者第97.5百分位HCT水平(41.8%)界定为HCT水平增高,EOSP患者HCT水平增高者为35人(35/100,35.0%),LOSP患者HCT水平增高者为10人(10/93,10.8%),二者间差异非常显著(P<0.01)。见表3。
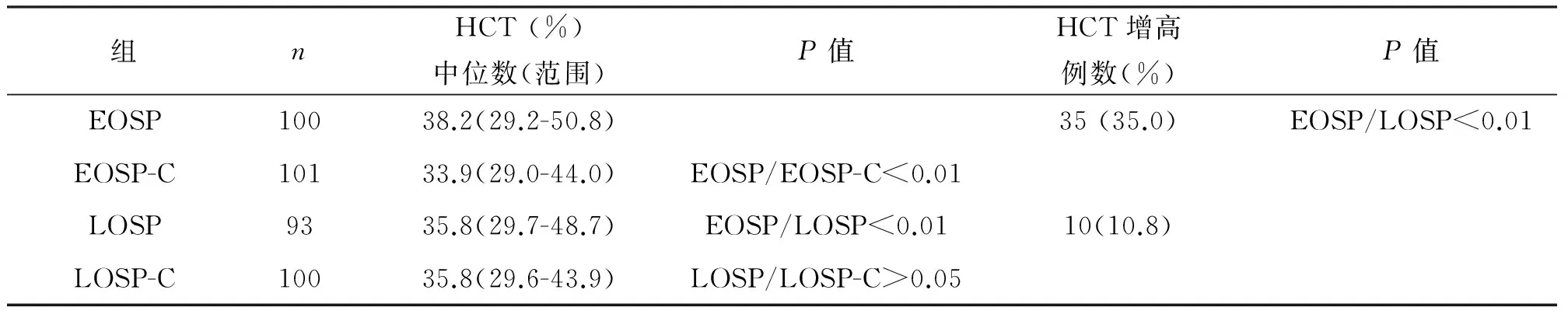
表3 在EOSP、EOSP-C、LOSP 及 LOSP-C各组中HCT水平及HCT增高发生率比较
EOSP :早发型子痫前期;EOSPE-C:早发型子痫前期对照组;LOSP:晚发型子痫前期;LOSPE-C:晚发型子痫前期对照组。
2.5 NP妇女及SP患者HCT水平与舒张压、收缩压的相关性
NP妇女HCT水平与收缩压之间无统计学相关性(r=0.089,P>0.05)。在NP妇女中,舒张压随着HCT水平增高而逐渐缓慢增高,二者呈较弱的正相关性,具有非常显著的统计学意义(r=0.210,P<0.01)。
SP患者HCT水平与收缩压及舒张压均呈较弱的正相关性(r=0.170,P<0.05;r=0.195,P<0.01)。
3 讨论
HCT水平下降及血液稀释是正常妊娠中晚期母体血液学的重要特征之一,也就是说,该时期母体血液稀释状态是正常妊娠的基本保障。HCT水平增高及血液浓缩则被认为是SP患者血液学的重要特征之一[3,7]。本研究结果也证明,SP患者HCT水平(37.0%)确实显著高于NP妇女(34.9%),存在血液浓缩现象,是需要纠正的重要问题。
普遍认为,HCT水平增高可增加血液粘度,继而使血压增高。在本研究中,随着NP妇女HCT水平增高,舒张压也逐渐缓慢增高,二者呈较弱的正相关性,具有非常显著的统计学意义(r=0.210,P<0.01);NP妇女HCT水平与收缩压之间无统计学相关性(r=0.089,P>0.05)。这些证明,HCT水平主要是影响NP妇女舒张压的原因之一。与之相同的是SP患者HCT水平与舒张压也呈较弱的正相关性,具有非常显著的统计学意义(r=0.195,P<0.01),而与之不同的是SP患者HCT水平与收缩压也呈较弱的正相关性(r=0.170,P<0.05)。提示HCT水平增高可能是部分SP患者同时收缩压及舒张压均增高加重的原因之一,纠正HCT水平增高现象可能是降低SP患者收缩压及舒张压的 有效手段之一。
本文按照NP妇女第97.5百分位HCT水平(41.8%)界定为HCT水平增高,SP患者HCT水平增高发生率仅为17.1%(33/193)(P<0.01);按照HNP组第97.5百分位HCT水平(44.0%)界定为HCT水平增高,SP患者HCT水平增高发生率为6.7%(13/193)(P<0.05)。这些结果似乎表明,HCT水平增高、血液浓缩仅仅是发生在少数SP患者中的事件。
一般认为,NP妇女血液稀释、血容量增加从妊娠6-8周开始,至妊娠32-34周达到高峰状态。在本研究中,进一步证明LOSP-C(>34W) 妇女HCT水平(35.8%)显著高于EOSP-C者(≤34W)(33.9%)。近年来,大量研究证明EOSP与LOSP在病因及发病机制方面存在许多差异[8,9,10]。本研究首次发现,与正常妊娠相反,SP患者HCT水平随着妊娠周数增加而逐渐降低,二者呈负相关性,具有非常显著的统计学意义(r=-0.230,P<0.01);EOSP患者HCT水平为38.2%,显著高于LOSP者(35.8%)(P<0.01)。如果按照NP妇女第97.5百分位HCT水平(41.8%)界定为HCT水平增高,EOSP患者HCT水平增高者为23.0%(23/100),LOSP患者HCT水平增高者为10.8%(10/93)(P<0.01)。如果分别按照EOSP患者对照组EOSP-C者第97.5百分位HCT水平(40.9%)及LOSP患者对照LOSP-C者第97.5百分位HCT水平(41.8%)界定为HCT水平增高,EOSP患者HCT水平增高者为35.0%(35/100),LOSP患者HCT水平增高者为10.8%(10/93),二者间差异非常显著(P<0.01)。这些研究结果充分证明了,分别按照EOSP-C和LOSP-C者为参照对象,才能更客观、更真实地反映SP患者的血液浓缩状态;EOSP患者是SP患者中HCT增高、血液黏稠、需要扩容的主要群体。正常妊娠34w后,胎儿及胎盘大小、重量增加显著,使得母体腹腔压力及心脏负担逐渐增加。同时,母体血浆容量增加达高峰,而红细胞增加引起HCT逐渐增加,使得母体循环血量增加显著,进一步使得母体心脏负担加重[7]。因此,本文认为,对于HCT水平增高的LOSP患者不宜进行扩容治疗,以免进一步加重心脏负担,导致心衰、肺水肿形成,而适时终止妊娠才是正道。相反,对于HCT水平增高的EOSP患者,尤其是对于其中孕周较小的EOSP患者,适当扩容治疗延长孕周至34周以上可能是安全有效的治疗措施之一。值得大量样本研究。
[1]George EM,Granger JP.Recent insights into the pathophysiology of preeclampsia[J].Expert Rev Obstet Gynecol,2010,5(5):557.
[2]Sibai B,Dekker G,Kupferminc M.Pre-eclampsia[J].Lancet,2005,365(9461):785.
[3]Heilmann L,Rath W,Pollow K.Hemorheological changes in women with severe preeclampsia[J].Clin Hemorheol Microcirc,2004,31(1):49.
[4]von Dadelszen P,Magee LA,Roberts JM.Subclassification of preeclampsia[J].Hypertens Pregnancy,2003,22(2):143.
[5]Murphy DJ,Stirrat GM.Mortality and morbidity associated with early-onset preeclampsia[J].Hypertens Pregnancy,2000,19(2):221.
[6]Brown MA,Lindheimer MD,de Swiet M,et al.The classification and diagnosis of the hypertensive disorders of pregnancy:statement from the International Society for the Study of Hypertension in Pregnancy (ISSHP)[J].Hypertens Pregnancy,2001,20(1):15.
[7]丰有吉主审.沈 铿,马丁主编.妇产科学[J].第3版.北京:人民卫生出版社,2015.42,132.
[8]Ohkuchi A,Hirashima C,Matsubara S,Suzuki H,Takahashi K,Arai F et al.Alterations in placental growth factor levels before and after the onset of preeclampsia are more pronounced in women with early onset severe preeclampsia[J].Hypertens Res,2007;30(2):151.
[9]Wikstrom AK,Nash P,Eriksson UJ,Olovsson MH.Evidence of increased oxidative stress and a change in the plasminogen activator inhibitor (PAI)-1 to PAI-2 ratio in early-onset but not late-onset preeclampsia[J].Am J Obstet Gynecol,2009,201(6):597.e1.
[10]Masuyama H,Segawa T,Sumida Y,et al.Different profiles of circulating angiogenic factors and adipocytokines between early- and late-onset pre-eclampsia[J].Br J Obstet Gynecol,2010,117(3):314.
