基于国际糖尿病足工作组风险分级系统评估增加糖尿病足风险的影响因素
2018-02-10唐娇胡细玲杨玉堂高玲玲
唐娇,胡细玲,杨玉堂,高玲玲
(1.重庆医科大学 护理学院,重庆 400016;2.中山大学附属第三医院 内分泌与代谢病学科,广东 广州 510630;3.中山大学 护理学院,广东 广州 510080)
糖尿病足是糖尿病患者的严重并发症之一,国际糖尿病足工作组(International World Group of Diabetic Foot,IWGDF)的数据[1]显示,4%~10%的糖尿病患者患有糖尿病足。此外,15%糖尿病患者一生中会发生糖尿病足,85%的糖尿病足患者面临截肢的风险[2]。目前,有效预防糖尿病足的发生,减少糖尿病足患者的截肢率,提高患者的生活质量是社会普遍关注问题。本研究旨在基于IWGDF糖尿病足风险分级系统分析增加糖尿病足风险的危险因素,为早期分级预防糖尿病足提供依据。
1 对象与方法
1.1 研究对象 2016年9月至2017年1月,便利抽样法选取广州市某三级甲等综合性医院内分泌科住院的糖尿病患者为研究对象。纳入标准:(1)符合1999年世界卫生组织(World Health Organization,WHO)糖尿病诊断标准[3];(2)住院时未发生糖尿病足且住院期间首次完成糖尿病足风险筛查[4];(3)年龄≥18岁[5]。排除标准:因骨科和神经科疾病如颈、腰椎病变、格林巴利综合征等原因所致的周围神经病变的患者,以及甲状腺功能减退症、恶性贫血、椎间盘病、恶性肿瘤的患者[5]。共纳入糖尿病患者254例,其中男151例(59.4%),女103例(40.6%);年龄18~81岁,平均(54.74±12.80)岁;糖尿病病程:≤5年148例(58.3%),5~10年49例(19.3%),>10年57例(22.4%);糖化血红蛋白(glycosylated hemoglobin A1c,HbA1c)水平为4.8%~17.4%,平均(9.95±2.82)%;并发症:高血压103例(40.6%),周围神经病变60例(23.6%),外周血管病变18例(7.1%),糖尿病肾病54例(21.3%),视网膜病变49例(19.3%),既往脑卒中病史20例(7.9%)。
1.2 方法
1.2.1 研究工具 (1)病历资料收集表:由研究者自行设计,包括3个部分。①社会人口学资料,包括年龄、性别、文化程度、婚姻状况、医疗付费方式、吸烟及饮酒情况;②疾病相关资料,包括糖尿病病程、用药情况、HbA1c、周围神经病变、外周血管病变、糖尿病肾病、视网膜病变、高血压、高血脂、冠心病及脑卒中病史;③足部筛查资料,包括10 g尼龙丝试验结果、振动觉阈值(vibration perception threshold,VPT)、踝-肱指数(ankle-brachial index,ABI)、足背动脉搏动、有无足部畸形、有无既往足溃疡史或截肢史。(2)IWGDF风险分级系统:IWGDF风险分级系统由国际糖尿病足工作组提出并完善[6-8],共有4个分级[8],0级为无糖尿病周围神经病变、无糖尿病外周血管病变、无足溃疡史及截肢史;1级为仅有糖尿病周围神经病变;2级为糖尿病外周血管病变或糖尿病周围神经病变伴足部畸形;3级为足溃疡史或截肢史;其中,VPT>25 V或10 g尼龙单丝实验敏感度下降诊断为周围神经病变;ABI<0.9或足背动脉搏动减弱或消失诊断为周围血管病变;足部畸形包括鹰爪足、Charcot关节病等[8]。IWGDF风险分级系统被报道在预测糖尿病足发生和截肢方面有较高的准确性[8-10]。
1.2.2 调查方法 研究者在征得医院、科室和病案室负责人同意后,抽取2016年9月至2017年1月于该院就诊的糖尿病患者病历资料,按病历资料收集表逐条填写,并根据其中足部筛查资料及IWGDF风险分级系统进行糖尿病足风险分级。其中,为保证资料的可靠性及准确性,由2人分别完成资料收集与糖尿病足风险分级,并进行核对校正,达成统一。

2 结果
2.1 糖尿病患者IWGDF风险分级情况 根据足部筛查结果及IWGDF风险分级标准对254名患者进行风险分级,见表1。

表1 患者IWGDF风险分级资料(n=254)
2.2 增加糖尿病足风险的影响因素分析
2.2.1 社会人口学资料、疾病相关资料的单因素分析 以患者的社会人口学资料、疾病相关资料为自变量,以糖尿病足风险分级资料为因变量进行单因素分析,结果显示,年龄、病程、高血压、周围神经病变、外周血管病变、糖尿病肾病、糖尿病视网膜病变、既往脑卒中史、HbA1c水平在不同IWGDF风险分级上均有统计学差异(均P<0.05),见表2。
2.2.2 增加糖尿病足风险的影响因素分析 以单因素分析有统计学意义的变量为自变量,以患者糖尿病足风险分级资料为因变量进行有序多分类Logistic回归分析。结果显示,回归模型中共纳入7个变量,分别为年龄、病程、高血压病、周围神经病变、外周血管病变、既往脑卒中史、HbA1c,其解释了因变量的41.2%,见表3。
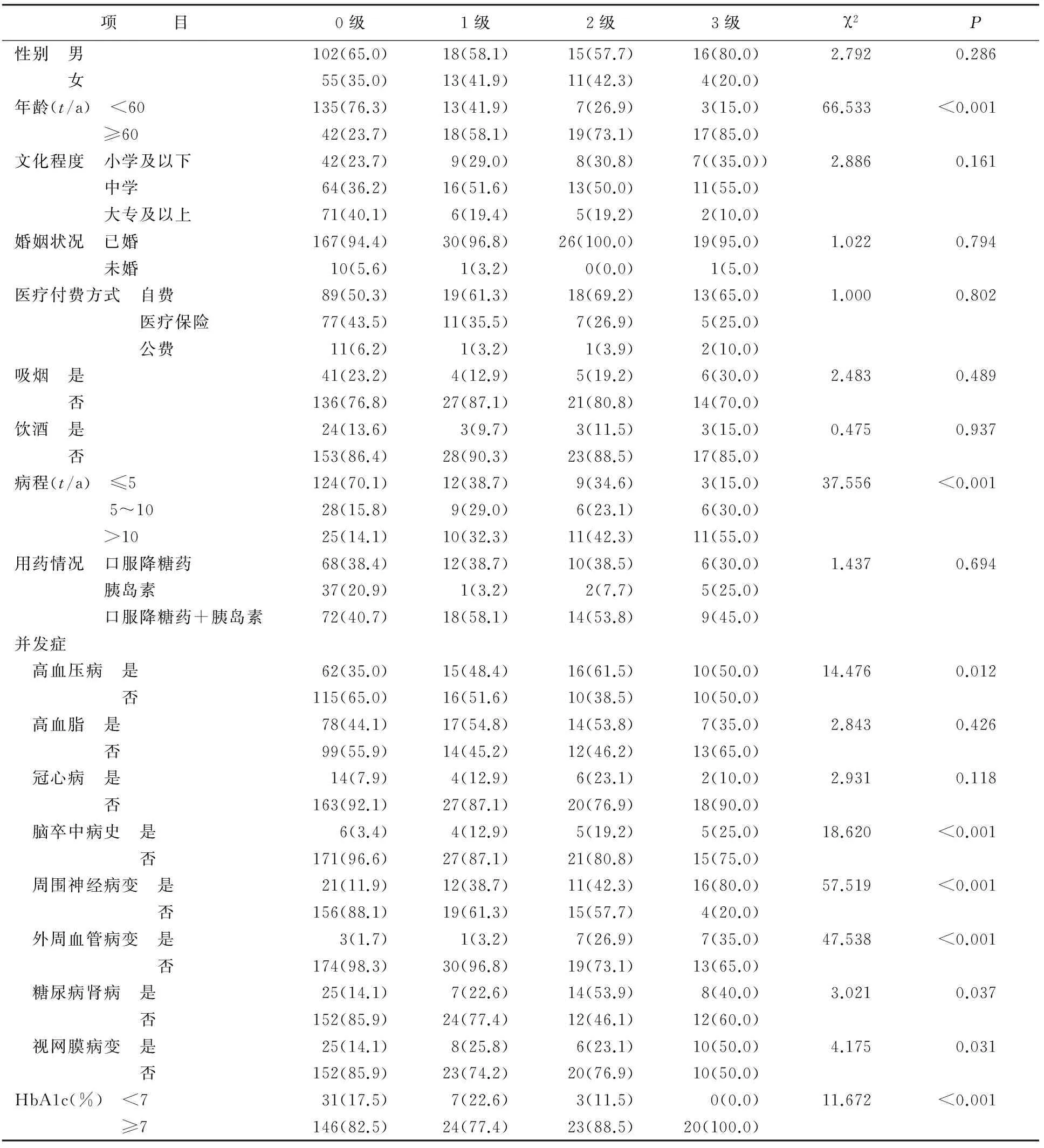
表2 患者社会人口学资料、疾病相关资料的单因素分析结果[N=254,n(%)]
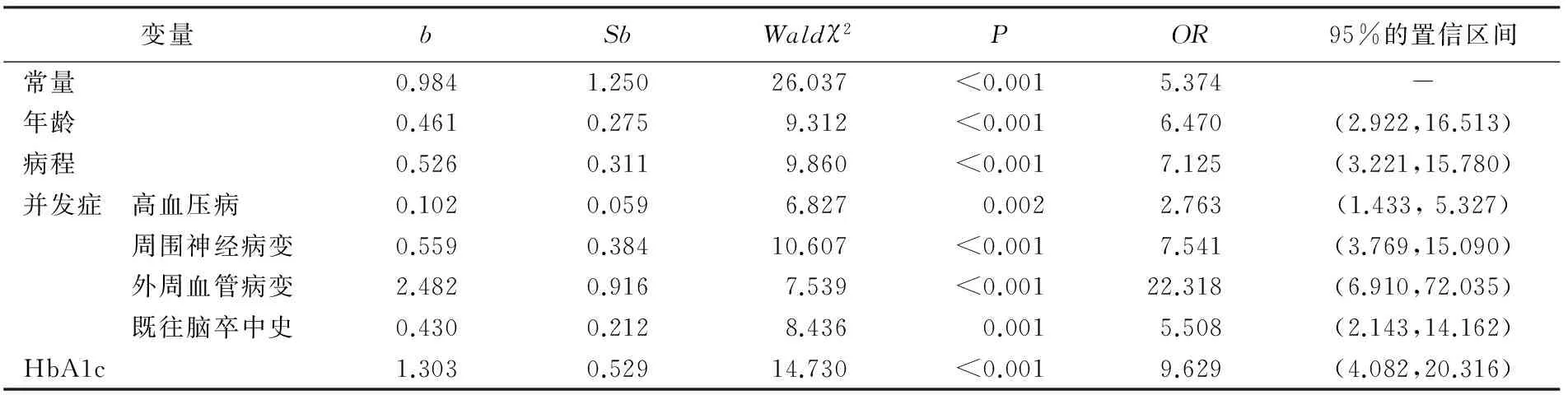
表3 增加患者糖尿病足风险的影响因素分析结果(n=254)
3 讨论
3.1 高龄患者更易发生糖尿病足 本研究显示,IWGDF风险分级为3级的糖尿病患者的平均年龄高于其他风险分级的患者,即年龄大是增加糖尿病足风险的危险因素,这与既往研究报道结果类似[4,5,11-12]。原因可能是随着年龄的增加,糖尿病患者会发生动脉硬化、组织修复能力下降、激素水平改变等一系列变化,从而成为糖尿病足的高危人群[13]。因此,需要加强老年糖尿病患者,尤其是高龄患者的糖尿病足的宣教工作,提高其对症状的识别能力,从而降低糖尿病足的发生。
3.2 糖尿病病程长的患者更易发生糖尿病足 本研究结果显示,糖尿病足风险分级为0级的患者平均病程在5年左右,风险分级为2级、3级的糖尿病患者平均病程基本在10年及以上,提示病程越长的患者越有可能发生糖尿病足。这与Shahbazian[5]等、刘彩云等[14]研究结果类似,糖尿病病程在10年以上的患者是糖尿病足的高发人群。因此,病程较长,特别是病程10年及以上的糖尿病患者应是糖尿病足宣教的重点人群。
3.3 HbA1c水平高的患者更易发生糖尿病足 本研究发现,IWGDF风险分级为3级的糖尿病患者HbA1c水平明显高于0级和1级患者,说明HbA1c水平高的患者越可能是糖尿病足高风险人群,与其他研究[15-16]的结果一致。长期高血糖状态会刺激促进血管内皮细胞凋亡,同时产生大量终末糖基化产物,从而导致血管壁增生,管腔狭窄,促进动脉硬化及神经病变,导致糖尿病足的发生[17-18]。因此,告知患者血糖控制目标,制定个体化的降糖措施,从根源预防糖尿病足尤为重要。
3.4 合并高血压病和(或)脑卒中史的患者更易发生糖尿病足 本研究提示,合并高血压病的患者发生糖尿病足的风险是没有高血压病患者的2.76倍[95%CI(1.43,5.32)],既往有脑卒中史的患者发生糖尿病足的风险是没有脑卒中史患者的5.5倍[95%CI(2.14,14.16)]。这可能与合并高血压病可使患者交感神经兴奋性增高,改变下肢动脉结构和功能,引起下肢血供障碍,与糖尿病足的发生有一定关系[12,19];而合并脑卒中属于心脑血管并发症之一,与动脉粥样硬化有关,可加重机体的负担,加强心血管风险的管理,也可使糖尿病足的发生率下降。因此,临床工作不能只关注患者的血糖控制,还应关注其血压、既往有无脑卒中等并发症,指导患者合理监测血压、保持健康的生活方式以及正确用药。
3.5 具有糖尿病相关并发症的患者更易发生糖尿病足 本研究结果显示,有周围神经病变的患者发生糖尿病足的风险是没有周围神经病变患者的7.54倍[95%CI(3.76,15.09)];有外周血管病变的患者筛检结果为高风险的机会是没有外周血管病变患者的22.31倍[(95%CI(6.91,72.03)]。这可能与周围神经病变可致微血管病变、代谢障碍、氧化应激等,使组织失去了保护功能[20];外周血管病变因血流的不畅可致局部缺血,均显著增加糖尿病足的风险。因此,对已有糖尿病相关并发症,尤其是糖尿病周围神经病变和(或)外周血管病变的患者,及时进行糖尿病足风险筛查,确定糖尿病足风险分级等级及评估病变的严重程度,加强足部护理宣教,正确保护足部,是预防糖尿病足的重点内容。
[1] 国际血管联盟中国分会糖尿病足专业委员会.糖尿病足诊治指南[J].介入放射学杂志,2013,22(9):705-708.
[2] 中华医学会糖尿病学分会.中国2型糖尿病防治指南(2013年版)[J].中国医学前沿杂志(电子版),2015,7(3):26-89.
[3] World Health Organization.Definition and diagnosis of diabetes mellitus and intermediate hyperglycemia:Report of a WHO/IDF consultation,2006[M].Geneva:WHO Document Production Services,2006:5-22.
[4] Wu L,Hou Q,Zhou Q,et al.Prevalence of risk factors for diabetic foot complications in a Chinese tertiary hospital[J].Int J Clin Exp Med,2015,8(3):3785-3792.
[5] Shahbazian H,Yazdanpanah L,Latifi S M.Risk assessment of patients with diabetes for foot ulcers according to risk classification consensus of International Working Group on Diabetic Foot (IWGDF)[J].Pak J Med Sci,2013,29(3):730-734.
[6] Apelqvist J,Bakker K,van Houtum W H,et al.International consensus and practical guidelines on the management and the prevention of the diabetic foot.International Working Group on the Diabetic Foot[J].Diabetes Metab Res Rev,2000,16(Suppl 1):S84-S92.
[7] Apelqvist J,Bakker K,van Houtum W H,et al.Practical guidelines on the management and prevention of the diabetic foot:Based upon the International Consensus on the Diabetic Foot (2007) prepared by the International Working Group on the Diabetic Foot[J].Diabetes Metab Res Rev,2008,24(Suppl 1):S181-S187.
[8] Lavery L A,Peters E J,William J R,et al.Reevaluating the way we classify the diabetic foot:Restructuring the diabetic foot risk classification system of the International Working Group on the Diabetic Foot[J].Diabetes Care,2008,31(1):154-156.
[9] Masuomi T,Yusuke K,Mari O,et al.Development and assessment of a simple scoring system for the risk of developing diabetic foot[J].Diabetol Int,2015,6(3):212-218.
[10]Monteiro-Soares M,Ribas R,Pereira da Silva C,et al.Diabetic foot ulcer development risk classifications’ validation:A multicentre prospective cohort study[J].Diabetes Res Clin Pract,2017,127(5):105-114.
[11]张喜英,王涤非.2型糖尿病患者糖尿病足危险因素研究[J].中国全科医学,2011,14(15):1629-1631.
[12]翁霞玲,李志浩,黄翠英,等.2型糖尿病患者糖尿病足相关危险因素分析[J].护士进修杂志,2014,29(6):522-525.
[13]Peters E J,Lavery L A,International Working Group on the Diabetic Foot.Effectiveness of the diabetic foot risk classification system of the International Working Group on the Diabetic Foot[J].Diabetes Care,2001,24(8):1442-1447.
[14]刘彩云,马丽.糖尿病足的护理[J].中国民族民间医药,2012,21(24):158.
[15]Dekker R G 2nd,Qin C,Ho B S,et al.The effect of cumulative glycemic burden on the incidence of diabetic foot disease[J].J Orthop Surg Res,2016,11(1):143-150.
[16]李惠琴,苏晓飞,丁波,等.218例糖尿病足患者临床特征及高危因素分析[J].中华内分泌代谢杂志,2012,28(6):492-495.
[17]孙丰雷.高血糖对血管内皮功能影响的研究进展[J].中西医结合心脑血管病杂志,2009,7(6):724-725.
[18]Lubrano V,Venturi E,Balzan S,et al.Impact of risk factor for atherosclerosis on microvascular endothelial function:An in vitro study[J].Theor Biol Forum,2015,108(1-2):75-88.
[19]李益民,何胜虎,乔华.交感神经系统与高血压的研究进展[J].中华高血压杂志,2011,19(11):1016-1019.
[20]曹宏丽.2型糖尿病患者血尿酸水平与糖尿病周围神经病变及相关代谢因素的临床研究[D].长春:吉林大学,2015.
