Ki-67与乳腺癌临床、病理及钼靶BI-RADS分级的关系
2018-01-19涂应兵
涂应兵
乳腺癌发病率以每年2%~3%的速度递增,中国人口标化乳腺癌发病率和死亡率分别为23.16/10万、4.96/10万[1]。关于乳腺癌的医学研究现已进入分子水平时代,精确地掌握乳腺癌患者的分子分型特征是个体化精准治疗的必要前提[2]。而Ki-67是判断分子分型的重要指标之一[3],是反映细胞增殖的相关抗原,由Gerdes等人首先发现,被认为是较为理想的增殖活跃指标,对预测乳腺癌预后和指导治疗有重要意义[4]。现回顾性分析2015年1月~2016年12月孝感市中心医院甲乳外科收治的199例女性乳腺癌患者的临床、病理以及钼靶影像资料,探究Ki-67与三者的关系。
1 资料与方法
1.1 一般资料
选取我院2015年1月至2016年12月甲乳外科收治的199例乳腺癌患者。所有患者均行手术治疗,术前行钼靶检查,术后行病理及免疫组化检查。199例乳腺癌患者均为女性患者。完整搜集每位患者的年龄、肿瘤直径、淋巴结转移情况、钼靶BI-RADS分级、病理分型、ER、PR、HER-2、KI-67资料以及乳腺浸润性导管癌患者WHO分级资料。
1.2 方法
搜集符合标准病例,完整记录所需资料。所有患者钼靶资料均由本院放射科两名医师据美国放射学院BI-RADS第五版分级评估标准重新阅片后给出一致意见。
BI-RADS(第5版)分级评估标准:0级:X线单一的检查不能全面地评价病变,需要进一步检查;临床有体征而超声、X线检查无征象或可疑恶性肿瘤;1级:检查结果呈阴性,未见明显异常;2级:良性征象;3级:倾向于良性病变可能性大(≤2%的恶性可能,建议短期内随访,3~6月);4级(4A、4B、4C):恶性可疑,恶性可能性2%~95%。建议活检,该级别可根据X线征象将恶性病变可能性进一步分为4A级(低度恶变,2%~10%)、4B级(中度恶变,10%~50%)、4C级(高度恶变,50%~95%);5级:高度恶性病变可能,恶变可能性>95%;6级:由组织病理活检结果证实为恶性。
免疫组化检测ER、PR、HER-2、KI-67,其中HER-2根据免疫组化细胞膜染色情况可分为0、1+、2+、3+,其中3+为阳性,2+需进一步进行FISH检测确认(HER-2基因拷贝量<0.4为阴性),其余为阴性。ER、PR根据免疫组化切片中的肿瘤细胞核≥10.0%为阳性,<10.0%为阴性。2013年St Gallen共识[6]将乳腺癌主要分为四种分子类型,具体分类如下:ER和PR阳性,HER-2阴性,Ki-67<14%为Luminal A型;ER和/或PR阳性,HER-2阴性,Ki-67≥15%以及ER和/或PR阳性,HER-2阳性,Ki-67过表达为Luminal B型;ER和PR阴性,HER-2阳性为HER-2阳性型;ER、PR、HER-2均为阴性称为三阴性型。
1.3 统计学方法
使用统计软件SPSS22.0进行统计分析,符合正态分布计量资料采用t检验,计数资料采用卡方分析。以P<0.05为差异具有统计学意义。
2 结果
2.1 Ki-67指数与乳腺癌患者临床、病理及钼靶BI-RADS分级之间的关系
199例女性乳腺癌患者年龄32~81岁,平均年龄52岁,肿瘤直径0.3~9 cm,平均值2.9 cm,淋巴结转移阳性率50.75%,钼靶BI-RADS分级3、4A、4B、4C、5级分别有25例、29例、41例、69例、35例。ER阳性率68.84%,PR阳性率58.29%,HER-2阳性率26.13%,Ki-67指数为1%~90%,平均值为34.41%,以14%为界将乳腺癌患者划分为两组,Ki-67>14%乳腺癌患者157例(78.89%),Ki-67≤14%乳腺癌患者42例(21.11%)。浸润性导管癌WHO分级Ⅰ、Ⅱ、Ⅲ级分别有13例、77例、37例。Ki-67指数与肿瘤直径、淋巴结转移情况、钼靶BI-RADS分级、ER、PR、HER-2及浸润性导管癌WHO分级均有关(均P<0.05,表1),与年龄无关(P>0.05,表1),Ki-67与肿瘤直径、淋巴结转移情况、钼靶BI-RADS分级、HER-2、浸润性导管癌WHO分级呈正相关,与ER、PR呈负相关。
2.2 Ki-67与乳腺癌患者病理组织分型的关系
本研究中病理组织分型:浸润性导管癌127例(63.81%),粘液癌10例(5.03%),浸润性小叶癌13例(6.53%),导管内癌19例(9.55%),髓样癌17例(8.54%)。Ki-67平均值依次为:36.26%、15.10%、20.62%、12.53%、61.47%。髓样癌Ki-67指数平均值大于浸润性导管癌、粘液癌、浸润性小叶癌及导管内癌Ki-67指数平均值(均P<0.05,表2)。浸润性导管癌Ki-67指数平均值大于粘液癌及导管内癌Ki-67指数平均值(均P<0.05,表2)。

表1 Ki-67指数与患者临床病理及钼靶BI-RADS分级特征的关系(n,%)

表2 ki67指数与患者病理分型的关系
2.3 Ki-67与乳腺癌患者分子亚型的关系
Luminal A型35例(17.59%),Luminal B型107例(53.77%),HER-2阳性型26例(13.07%),三阴性型31例(15.58%)。Ki-67平均值分别为:7.23%、35.43%、39.58%、57.26%。Luminal B型、HER-2阳性型及三阴性型Ki-67平均值均大于Luminal A型Ki-67平均值(均P<0.05,表3),Luminal B型Ki-67平均值小于HER-2阳性型Ki-67平均值(P<0.05,表3)。三阴性型Ki-67平均值大于非三阴性型Ki-67平均值(P<0.05,表3)。
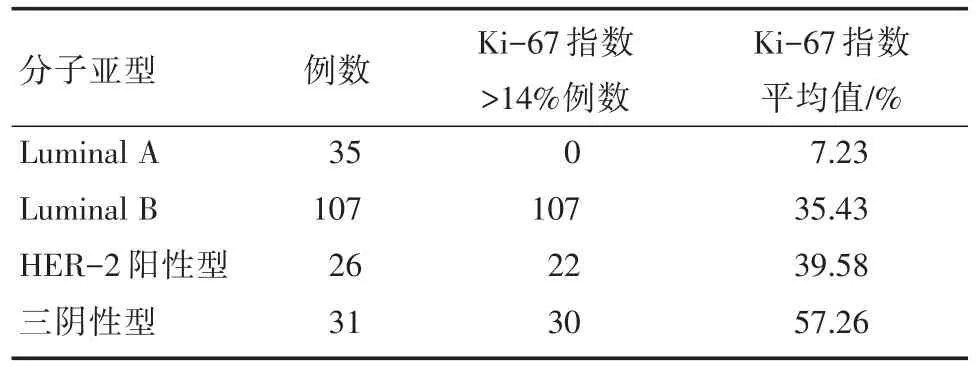
表3 Ki-67指数与分子亚型的关系
3 讨论
Ki-67作为肿瘤增殖的替代标记物,判断Ki-67表达高低与否需要考虑到检测机构的评定差异[2],本院以14%为中界值来划分Luminal型。有文献报道示乳腺癌Ki-67高表达对乳腺癌预后是个不利因素[7],Ki-67阳性的患者无病生存期和总生存期更短[8]。
目前关于Ki-67表达与乳腺癌患者的年龄、肿瘤直径、淋巴结转移、组织学分级等方面相关性研究各文献报道尚具有不一致性。有的文献报道[9],Ki-67指数与年龄、肿瘤大小、淋巴结转移状态均无关,另外还有文献报道[4],Ki-67指数与年龄、淋巴结转移情况、组织学分级、ER、PR、HER-2均有关,而本研究表明Ki-67指数与肿瘤直径、淋巴结转移情况、钼靶BI-RADS分级、ER、PR、HER-2及浸润性导管癌WHO分级均有关,与年龄无关,Ki-67与肿瘤直径、淋巴结转移情况、钼靶BIRADS分级、HER-2、浸润性导管癌WHO分级呈正相关,与ER、PR呈负相关,即肿瘤直径大、伴淋巴结转移、钼靶BI-RADS分级高、浸润性导管癌WHO分级高、HER-2阳性、ER阴性、PR阴性者Ki-67更易表现为高表达。
在Ki-67与乳腺癌患者病理组织分型的关系研究中发现,浸润性导管癌Ki-67指数平均值大于粘液癌及导管内癌Ki-67指数平均值,髓样癌Ki-67指数平均值大于浸润性导管癌、粘液癌、浸润性小叶癌及导管内癌Ki-67指数平均值,即髓样癌Ki-67表达高于其他病理类型,而Ki-67高表达往往提示预后不良。目前对于乳腺髓样癌预后的报道尚不一致,有文献报道示乳腺髓样癌预后良好[10],也有研究表明乳腺髓样癌预后并不优于浸润性导管癌[11]。故而对于乳腺髓样癌预后及其与Ki-67指数表达的关系尚需进一步研究。另外,研究表明[12,13],Luminal B型、HER-2阳性型及三阴性型Ki-67均显著高于Luminal A型,三阴性型Ki-67阳性率大于非三阴性型Ki-67阳性率,与本研究结果一致。而且,本研究发现,Luminal B型Ki-67平均值小于HER-2阳性型Ki-67平均值。
综上所述,Ki-67指数与乳腺癌患者临床、病理及钼靶BI-RADS分级均有关,对乳腺癌的治疗和判断预后具有指导意义。但乳腺髓样癌预后及其与Ki-67指数表达的关系尚需进一步研究。另外对于是否以14%作为Ki-67指数中界值来划分比以其他的中界值划分或不划分Ki-67指数对指导乳腺癌治疗以及判断预后更有意义,还需要进一步分析。
[1] 郑丽华,刘荣,张萌萌,刘运江.对侧乳腺癌发生的危险因素[J].中华肿瘤杂志,2015,37(4):241-243.
[2] 江泽飞,许凤锐.乳腺癌分子分型对治疗的影响[J].中华普外科手术学杂志_电子版,2015,9(6):12-15.
[3] García Fernández A,Chabrera C,García Font M,et al.Differential survival and recurrence patterns of patients operated for breast cancer according to the new immunohistochemical classification:analytical survey from 1997 to 2012[J].Tumour Biol,2013,34(4):2349-2355.
[4] 王宝娜,王翔,王靖,等.Ki67在乳腺癌中的表达及临床意义[J].中华肿瘤杂志,2014,36(4):273-275.
[5] Rao AA,Feneis J,Lalonde C,Ojeda-Fournier H.A pictorial review of changes in the BI-RADS fifth edition[J].Radiographics,2016,36(3):623-639.
[6] Goldhirsch A,Winer EP,Coates AS,et al.Personalizing the treatment of women with early breast cancer:highlights of the St Gallen International Expert Consensus on the Primary Therapy of Early Breast Cancer 2013[J].Ann Oncol,2013,24(9):2206-2223.
[7] Han JG,Jiang YD,Zhang GH,et al.Clinicopathologic characteristics and prognosis of young patients with breast cancer[J].Breast,2011,20(4):370-372.
[8] Weigel MT,Dowsett M.Current and emerging biomarkers in breast cancer:prognosis and prediction[J].Endocr Relat Cancer,2010,17(4):R245-262.
[9] 杨利利,艾秀清,贺春钰,等.621例乳腺浸润性导管癌患者分子分型与临床病理学特征的关系[J].实用肿瘤学杂志,2015,29(1):35-38.
[10]李毅,张雪霞,冼健忠,等.乳腺髓样癌23例临床与预后分析[J].中华普通外科学文献_电子版,2012,6(1):44-46.
[11]胡家永,张海威,周永华,等.乳腺髓样癌与浸润性导管癌临床病理特征和预后比较[J].肿瘤研究与临床,2012,24(2):128-130.
[12]朱伟良,谈炎,王旭芬,等.Ki-67在乳腺癌各亚型中的表达及意义[J].中国癌症杂志,2012,22(5):347-351.
[13]翁剑华,许素真,胡美笑.Ki-67在三阴性乳腺癌中的表达及意义[J].临床和实验医学杂志,2016,15(2):126-128.
