妊娠期甲状腺功能减退和妊娠期糖尿病发生风险的相关性
2017-12-15曹会荣梁媛哲秦淼
曹会荣 梁媛哲 秦淼
·论著·
妊娠期甲状腺功能减退和妊娠期糖尿病发生风险的相关性
曹会荣 梁媛哲 秦淼
目的探讨妊娠期甲状腺功能减退和妊娠期糖尿病(GDM)的相关性。方法选择2015年3月至2017年3月孕检诊断的GDM孕妇158例和妊娠期甲减孕妇36例作为研究对象,将单纯GDM患者120例作为A组,将GDM合并妊娠期甲状腺功能减退症患者38例作为B组,将单纯妊娠期甲减孕妇36例作为C组。于24~28周空腹抽取孕妇清晨肘静脉血测定空腹血糖,再抽取服75 g葡萄糖后1 h、2 h肘静脉血,测定服糖后1 h、2 h的血糖值,通过OGTT实验诊断GDM后再采指血测糖化血红蛋白值;在早期孕检时空腹抽取肘静脉血测定TSH、FT4及TPOAb。对3组试验对象的血清TSH、FT4、TPOAb水平及妊娠期糖尿病孕妇糖代谢水平进行比较,分析两种疾病之间的相关性。结果B组的空腹血糖水平和服糖后1 h、2 h血糖水平及糖化血红蛋白水平都比A组高,空腹血糖和服糖后1 h、2 h血糖水平差异有统计学意义(Plt;0.05),而与C组比较,FT4值低于C组,TSH值高于C组,TPO抗体阳性率高于C组,差异有统计学意义(Plt;0.05)。结论妊娠期甲减影响GDM的糖代谢,反之,GDM也影响妊娠期甲减的甲状腺功能。
妊娠期甲状腺功能减退;妊娠期糖尿病;糖代谢;甲状腺功能
妊娠期糖尿病(GDM)是指妊娠期首次发现或发生的糖耐量异常[1]。即妊娠在先,出现糖尿病表现在后,是由于各种原因引起的,胰岛素抵抗导致的糖代谢异常,对母儿造成的不良影响常见得有:妊娠期高血压疾病、感染、羊水过多、难产、剖宫产、产伤、早产、流产、巨大胎儿、胎儿生长受限和ARDS等,低血糖、低血钙等发生率也明显增加;在内分泌疾病甲减比较常见,妊娠期是甲状腺疾病的高发时期[2],近年来呈逐年增加趋势[3]。妊娠期甲状腺功能减退对母儿健康危害极大[4],如发生流产、早产、低体重儿、死胎等风险增加,也有可能会造成新生儿智力下降[5],近年来,有研究发现GDM和妊娠期甲减两者互相影响,有相关性,GDM对妊娠期甲状腺功能减退的甲状腺功能有影响,相反,妊娠期甲状腺功能减退也对GDM的糖代谢水平有影响。以下为研究结果。
1 资料与方法
1.1 一般资料 选择我院2015年3月至2017年3月孕检通过OGTT试验诊断并治疗的GDM孕妇158例和妊娠期甲减孕妇36例,根据疾病分成3组,其中单纯GDM患者120例作为A组;GDM合并妊娠期甲状腺功能减退患者38例作为B组;单纯妊娠期甲状腺功能减退患者36例作为C组。所有患者平均年龄(27±3.37)岁;平均孕周(38.5±2.3)周。3组试验对象都是足月妊娠孕妇,单活胎,不合并其他妊娠疾病及内外科疾病,接受正规产检,资料完整,年龄、孕周等差异无统计学意义(Pgt;0.05),具有可比性。
1.2 方法 于24~28周空腹抽取孕妇清晨肘静脉血测定空腹血糖,再抽取服75 g葡萄糖后1 h、2 h肘静脉血,测定服糖后1 h、2 h的血糖值,通过OGTT实验诊断GDM后再采指血测糖化血红蛋白值;在早期孕检时空腹抽取肘静脉血测定TSH、FT4及TPOAb。对3组试验对象的血清TSH、FT4、TPOAb水平及GDM孕妇糖代谢水平进行比较,分析两种疾病之间的相关性。
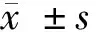
2 结果
2.1 A组和B组的糖代谢水平比较 B组患者的空腹血糖和服糖后1 h、2 h的血糖值和糖化血红蛋白值都比A组高,2组比较差异有统计学意义(Plt;0.05),而2组间糖化血红蛋白水平比较差异没有统计学意义(Pgt;0.05)。见表1。
2.2 B组和C组2组血清TSH、FT4和TPOAb比较 B组孕妇的FT4值均低于C组,血清TSH值均高于C组,差异均有统计学意义(Plt;0.05),其中B组TPOAb阳性26例,而C组TPOAb阳性有14例,差异有统计学意义(Plt;0.05)。见表2。
2.3 B组血清TSH、FT4水平与空腹、服糖后1 h血糖、服糖后2 h血糖水平及糖化血红蛋白水平进行相关性分析 FT4与服糖后2 h血糖呈负相关(Plt;0.05),TSH与空腹血糖、服糖后1 h血糖、服糖后2 h血糖及糖化血红蛋白、FT4与空腹血糖、服糖后1 h血糖及糖化血红蛋白无相关性(Pgt;0.05)。见表3。

表1 A组和B组的糖代谢比较

表2 B组和C组的血清TSH、FT4和TPOAb比较

表3 孕妇的血清TSH、FT4水平和糖代谢水平的相关性分析(P值)
3 讨论
随着经济水平增长,饮食结构改变,代谢综合征发病率逐渐增加,许多内分泌疾病合并妊娠,反之妊娠可以会导致许多内分泌疾病,胰岛素抵抗为共同病生理基础的一组严重影响健康的临床症候群,最常见的内分泌疾病是糖尿病、甲状腺疾病、高脂血症等,在年轻女性中较常见,故在妊娠中也有同样发病率[6]。导致GDM发生的原因为胰岛素抵抗或者胰岛β细胞分泌功能不足[7],GDM患者往往有胰岛素水平偏低的状况,原因就是胰岛素抵抗,而正常孕妇没有此状况;GDM孕妇不但有胰岛素代谢异常,而且伴有多系统代谢异常,临床上最常发生的是甲状腺的代谢紊乱,其中妊娠期甲减会对孕妇及胎儿造成严重影响,造成多系统的代谢异常,如果不加干预可能会造成多种不良妊娠结局,如流产、死胎、胎盘早剥、早产、妊娠期高血压疾病,胎儿先天性甲减,子代低智商等。轻微的甲减也可能导致胎死宫内和流产,甚至引起新生儿的认知能力水平下降[8]。
妊娠与甲状腺的相互作用主要有以下体现:(1)怀孕状态会影响机体的甲状腺功能;(2)母亲甲状腺功能异常会影响胎儿,母体所服用的甲状腺药物也会影响胎儿;(3)甲状腺功能异常还有可能会导致异常妊娠,甲状腺功能减退会在一定程度上影响机体的糖、脂代谢[9],使孕妇发生贫血及妊娠期高血压疾病的几率增加[10]。过量TSH和促甲状腺激素的长期作用,是甲状腺功能减退的诱发因素,甲状腺素影响全身代谢,并且能诱导胰岛素抵抗,所以甲状腺功能减退会增加GDM的发生,有报道证实,临床甲状腺功能减退会增加1型糖尿病的发病率,而亚临床甲减又能促使孕妇并发GDM,从而产生一系列的并发症[11,12]。本研究结果也表明,甲状腺功能减退影响GDM孕妇的糖代谢水平,引起血糖升高,使GDM进一步发展[13]。
GDM孕妇血糖升高会影响多个器官的代谢,其中最主要的是甲状腺,故GDM孕妇比正常孕妇更容易出现甲状腺代谢异常,长期的高血糖对甲状腺功能造成影响,GDM孕妇体内的甲状腺素水平对GDM的发展及体内糖化血红蛋白水平都有影响。本次研究结果显示,GDM影响甲减患者的甲状腺功能。
有报道显示,亚临床甲状腺功能减退(SCH)导致糖尿病发生率可达47%,有1/3的1型糖尿病患者伴甲状腺功能异常,妊娠期糖代谢异常发生率为24.6%[14],GDM和妊娠期甲减患者的血清TSH、FT4和TPOAb和血糖之间有密切关系。在妊娠期内分泌疾病中,GDM和妊娠期甲减占绝大部分,并且互相影响,在以往研究中就有显示,对甲状腺自身抗体TPOAb阳性的亚临床甲减孕妇,不加干预,会显著提高孕妇流产、早产、低体重儿、新生儿神经发育异常的发病率,并且还影响着GDM的疾病发生发展;反之,妊娠期的免疫状态,内分泌水平改变对甲状腺功能和自身免疫功能有一定影响,形成糖代谢和甲状腺功能减退的恶性循环。随着二孩政策放开,高龄孕妇明显增加,代谢综合征问题日益突出,故做好孕前咨询、孕前筛查,进而明确自身健康状况,并将自身健康调整到最佳状态后再妊娠,及时诊断处理多学科间合作,制定综合诊治策略以及孕期严密监测[15]随访可以明显改善母儿预后,对改善女性的健康和提高人口素质具有十分重要的临床意义。
1 韩欢,应豪.妊娠期糖尿病对母儿的影响.中国实用妇科与产科杂志,2013,29:244.
2 周玮,黄婷.妊娠甲状腺疾病监测与处理.中国实用妇科与产科杂志,2017,33:264-265.
3 魏延斌,李红芹,赵楠,等.妊娠甲状腺疾病功能减退142例临床分析.中国妇幼保健,2015,30:4277.
4 贺泽平,贺同强,王艳霞,等.不同标准诊断的亚临床甲状腺功能减退症及甲状腺过氧化物酶抗体阳性对妊娠的影响.中华妇产科杂志,2014,11:824-828.
5 Peixoto AB,Caldas TM,Santos Ro,et al.The impact of gestakional diabetes and hypothyroidisnlou the third-trimester udtrasound parameters and in adverse perinatal outcomes a retrospectine cohort study.J Matern Fetal Neonatal Med,2016,12:1-5.
6 丰有吉,狄文主编,段涛主译.威廉姆斯产科学.第21版.山东:山东科技出版社,2007.1198.
7 Luafira A,White Sw,Griffin CJ,et al.Zmpact of the new ZADPSG gestational diabetes diagnostic critoria on pregnanly out comes in western Australiw.Aust N Z J obstet Gynuecol,2016,56:36-41.
8 Chen LM,Du WJ,Dai J,et al.Effects of subclinical hypothyroididm on maternal and perinatal outcomes during pregnancy:a Singlecerter cohort study of a chines population.Plos.one,2014,9:elo9364.
9 吉卉.甲状腺功能减退对妊娠期糖尿病的影响.天津医药,2013,41:73-74.
10 何丽萍.孕妇甲状腺功能异常对妊娠结局的影响.中国结合临床,2005,21:273-275.
11 孙翀.妊娠合并甲状腺功能减退症和亚临床甲状腺功能减退症对妊娠结局的影响.中国妇幼保健,2013,28:5810-5811.
12 汤浩,刘洪兴.妊娠合并甲状腺功能减退对妊娠及胎儿的影响.中国妇幼保健,2011,26:3867-3868.
13 周兰芳,夏婷.妊娠期甲状腺减退症和妊娠期糖尿病的相关研究.中国妇幼保健,2016,5:1823-1824.
14 李力,颜耀华.妊娠合并甲状腺功能减退症对妊娠结局的影响.中国实用妇产科杂志,2013,6:424.
15 中华医学会糖尿病学分会,中国动态血糖监测临床应用指南(2012版).中华糖尿病杂志,2012,4:582-590.
10.3969/j.issn.1002-7386.2017.24.031
055550 河北省宁晋县妇幼保健院
R 714.256
A
1002-7386(2017)24-3787-03
2017-06-18)
