细导管法给予肺表面活性物质安全性和疗效的系统评价和Meta分析
2017-09-22马雪玲张倩男华子瑜
马雪玲 张倩男 华子瑜
·论著·
细导管法给予肺表面活性物质安全性和疗效的系统评价和Meta分析
马雪玲1,2,3张倩男1,2,3华子瑜1,2,4,5
目的 系统评价细导管法给予肺表面活性物质(PS)的安全性和疗效。方法 计算机检索Pubmed、Embase、Cochrane Library、JAMA、万方和中国知网数据库,检索时间为建库至2017年8月6日,纳入生后自主呼吸、有RDS风险或征象的早产儿,采用细导管法(试验组)和传统气管插管方式(对照组)给予PS的RCT。主要结局指标:住院期间病死率,72 h内和住院期间有创机械通气率。次要结局指标:首次给PS失败率(未能插管到预定位置)、PS反流率、重复给予PS率、并发症、住院期间有创/无创通气时间和住院期间总吸氧时间。 采用Jadad量表评价文献质量,根据Schulz对分配隐藏的情况分级。用stata14.0软件进行分析,I2检验对效应量进行异质性检验,Peters法检测发表偏倚。结果 9篇文献进入Meta分析,Jadad量表评分均3分,均体现分配隐藏。试验组均以细导管法给予PS后行经鼻赛持续气道正压通气(NCPAP);对照组2篇为传统气管插管给予PS并行有创机械通气,余均以气管插管-PS-拔管方式给予与试验组等量PS后行NCPAP。①试验组72 h内有创机械通气率低于对照组(OR=0.570;95%CI:0.387~0.840,P=0.005)。试验组住院期间病死率和住院期间有创机械通气率与对照组差异无统计学意义。②试验组支气管肺发育不良(BPD)(OR=0.653,95%CI:0.458~0.932,P=0.019)和气胸(OR=0.565,95%CI:0.349~0.915,P=0.020)发生率低于对照组,PS反流率高于对照组(OR=3.038,95%CI:1.622~5.690,P=0.001);其他次要结局指标差异均无统计学意义。结论 细导管法与气管插管法给予PS相比,有减低72 h有创机械通气需要、BPD和气胸发生率的可能,但PS反流率较高,有待进一步研究。
细导管法; 肺表面活性物质; Meta分析
新生儿呼吸窘迫综合征(NRDS)主要见于早产儿,以生后数小时出现进行性呼吸困难为主要表现,病理上出现肺透明膜,又称肺透明膜病,生后24~48 h病情最重,病死率最高[1]。肺表面活性物质(PS)已成为NRDS的常规防治手段[2]。有创机械通气联合PS替代治疗NRDS疗效确切,但呼吸机相关性肺损伤(VILI)和支气管肺发育不良(BPD)发生率高[3, 4];缺乏PS的早产儿,肺更易受到损伤而出现生后肺发育障碍等[5-7]。联合了气管插管给予PS和鼻塞或面罩持续气道正压通气(NCPAP)的气管插管-PS-拔管(INSURE)技术,一定程度减少机械通气需要和BPD发生,改善了RDS患儿的预后[8-10],但气管插管仍易损伤气道[11],短暂的正压通气仍可能带来明显的肺损伤[7];且约10%患儿在气管插管给予PS后1 h内无法拔管[9]。
近年来发展的细导管法给予PS,在患儿自主呼吸状态下进行,无需气管插管,行经鼻塞持续气道正压通气(NCPAP),技术上具有可行性,但其安全性和有效性尚不明确。本文系统检索国内外通过细导管法给予PS的RCT,比较其与气管插管法的安全性和疗效。
1 方法
1.1 文献纳入标准 ①研究类型:RCT;②语种:中、英文;③研究对象:生后自主呼吸、有RDS风险或征象的早产儿(胎龄<37周);④试验组采用细导管法给予PS,即利用喉镜暴露声门,在气管导管钳的帮助下,将胃管或其他细导管插入气管,使用注射器抽取PS沿导管注入,并注入适量空气,推注完成后拔管;对照组采用传统气管插管方式给予PS;⑤至少包含一项本文设定的主要和次要结局指标。
1.2 文献排除标准 ①非随机对照研究和病例系列报告、动物实验、体外实验、会议记录和综述;②试验组为细导管法以外的其他微创方法给予PS的文献;③Jadad量表[12]评价≤2分的RCT文献。
1.3 结局指标
1.3.1 主要结局指标 ①住院期间病死率;②72 h内有创机械通气率;③住院期间有创机械通气率。
1.3.2 次要结局指标 ①首次给PS失败率(未能插管到预定位置);②PS反流率;③重复给予PS率;④并发症情况,包括BPD、气胸、肺出血、脓毒症、动脉导管未闭(PDA)、早产儿视网膜病(ROP)、脑室内出血(IVH)>Ⅱ度、新生儿坏死性小肠结肠炎(NEC);⑤住院期间有创通气时间;⑥住院期间无创通气时间;⑦住院期间总吸氧时间。
1.4 检索策略 计算机检索Pubmed、Embase、Cochrane Library、JAMA、万方和中国知网,检索时间为建库至2017年8月6日止。对于综述和系统综述,追溯原始文献。中文检索词为:“胃管”、“细导管”、“细管”、“无创”、“微创”、“非插管”、“肺表面活性物质”,检索式以万方数据库为例:(摘要:("胃管") + 摘要:("细导管") + 摘要:("细管")+ 摘要:("无创") + 摘要:("微创") + 摘要:("非插管") )* 摘要:("肺表面活性物质");英文检索词为:“less invasive”、“minimally invasive”、“thin catheter”、“gastric tube”、“nasogastric tube”、“nonintubated”、“non-intubation”、“noninvasive”、“lung surfactant”、“pulmonary surfactant”、“surfactant”,检索式以Embase为例:('less invasive':ab,ti OR 'minimally invasive':ab,ti OR 'thin catheter':ab,ti OR 'gastric tube':ab,ti OR 'nasogastric tube':ab,ti OR 'nonintubated':ab,ti OR 'non-intubation':ab,ti OR 'noninvasive':ab,ti)AND ('lung surfactant':ab,ti OR 'pulmonary surfactant':ab,ti OR 'surfactant':ab,ti)。
1.5 文献筛选过程 经Endnote软件自动查重后去除重复文献;由马雪玲与张倩男独立进行文献筛选和资料提取,如意见不一致,请华子瑜共同讨论后决定。阅读文题和摘要排除明确不符合纳入标准的文献,进一步阅读全文进行排除。对于信息不全的文献,即根据文中内容不能判定是否符合纳入标准或结局指标不明的文献,与作者联系后仍无法获得完整资料者,讨论后决定是否纳入。进行Jadad量表评分后确定纳入文献。
1.6 资料提取 ①作者、发表时间、国家等;②研究时间、试验中心数量;③研究对象的例数、胎龄;④干预措施的具体细节;⑤主要和次要结局指标。
1.7 文献质量评价 由马雪玲和张倩男独立使用Jadad量表[12]进行文献质量评价,总分1~2分视为低质量,~5分视为高质量;并根据Schulz对分配隐藏的情况分进行分级[13],分为“恰当”、“欠恰当”和“未描述”,若意见不统一,请华子瑜共同讨论后决定。
1.8 统计学分析 用stata14.0软件进行分析,首先采用I2检验对效应量进行异质性检验,如I2≤50%、P≥0.1,采用随机效应模型进行合并;如I2>50%、P<0.1,且考虑存在可能产生异质性的原因时,不进行直接合并,进行亚组分析或Meta回归。对于二分类变量,以结局变量中近期及远期结果的比值比(OR)及其 95%CI对干预措施效果及安全性进行评估;对于连续性变量,以标准化差值(SMD)进行评估;P<0.05为差异有统计学意义。用Peters法检测发表偏倚。
2 结果
2.1 文献检索结果 图1显示,初步检索到998篇文献,筛选后剩余9篇[14-22],先行Jadad量表评分均为3分,再行分配隐藏评价,均体现分配隐藏。Jadad量表评价结果及分配隐藏情况见表1,纳入文献的基本特征见表2。

图1 文献筛选流程
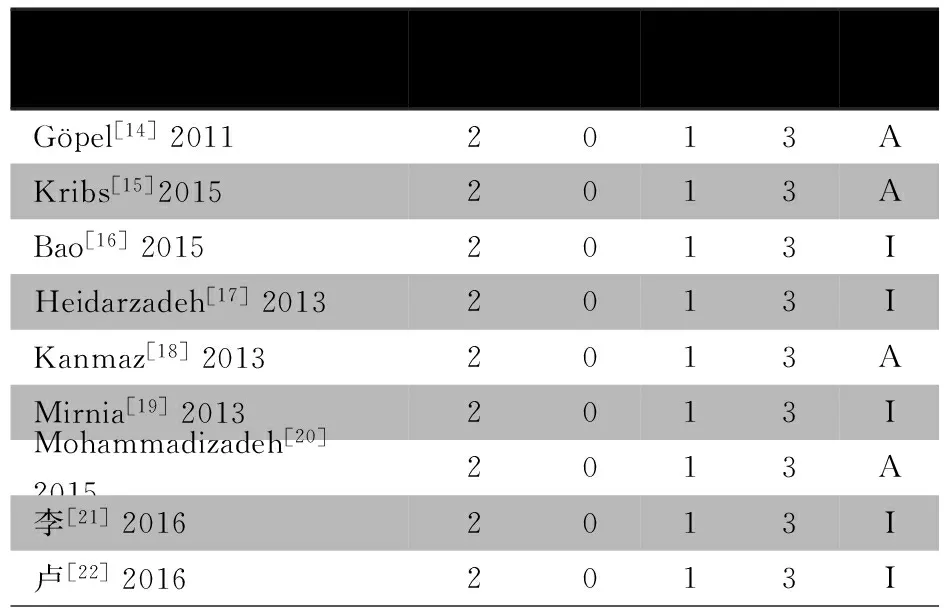
表1 文献Jadad量表评分及分配隐藏情况
注 Jadad量表评分中,随机序列产生和盲法:恰当为2分,不清楚为1分,不恰当为0分;失访情况:描述了撤出或退出的数目和理由为1分,未描述为0分。分配隐藏中,恰当为“A”,不恰当为“I”
试验组9篇文献均以细导管法给予PS后行NCPAP;对照组文献 [14, 15]为插管给予PS并行有创机械通气,其余均以INSURE方式给予等量PS后行NCPAP。试验组和对照组患儿若出现病情恶化,达有创机械通气指征,则转为有创机械通气。
2.2 Meta分析结果
2.2.1 住院期间病死率 图2显示,9篇文献均描述了患儿病死情况,试验组和对照组住院期间病死率分别为7.0%(40/568)和8.6%(49/569),异质性检验I2=13.1%、P=0.328,以随机效应模型合并,两组住院期间病死率差异无统计学意义(OR=0.82;95%CI:0.49~1.39,P=0.468)。
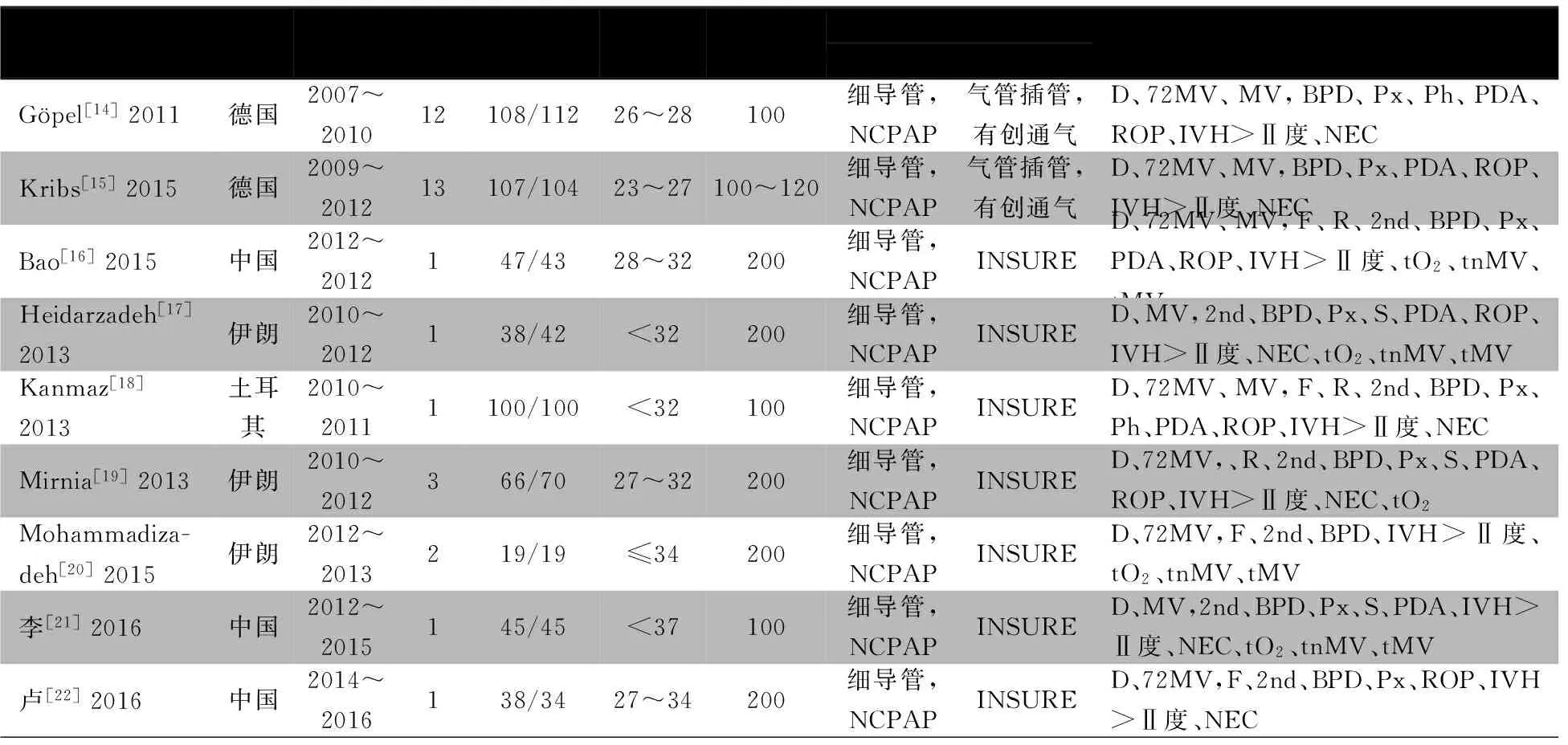
表2 纳入文献的基本特征
注 PS:肺表面活性物质;NCPAP:经鼻塞持续气道正压通气;INSURE:气管插管-PS-拔管。结局指标中,D:住院期间病死率;72MV:72 h内机械通气;MV:总机械通气;F:初次给予PS失败;R:给予PS后发生反流;2nd:再次给予PS;BPD:支气管肺发育不良;PDA:动脉导管未闭;ROP:早产儿视网膜病;IVH:脑室内出血;NEC:新生儿坏死性小肠结肠炎;Px:气胸;Ph:肺出血;S:脓毒症;tO2:住院期间总吸氧时间;tnMV:住院期间无创通气时间;tMV:住院期间有创通气时间
2.2.2 72 h有创机械通气率 因文献 [14, 15]的对照组直接行有创机械通气,故在分析72 h、住院期间有创机械通气率时去除。图3显示,5篇文献[16, 18~20, 22]描述了72 h机械通气情况,试验组和对照组72 h内有创机械通气率分别为23.3%(63/270)和34.2%(91/266),异质性检验I2=0、P=0.764,以随机效应模型合并,两组差异有统计学意义(OR=0.57;95%CI:0.39~0.84,P=0.005)。
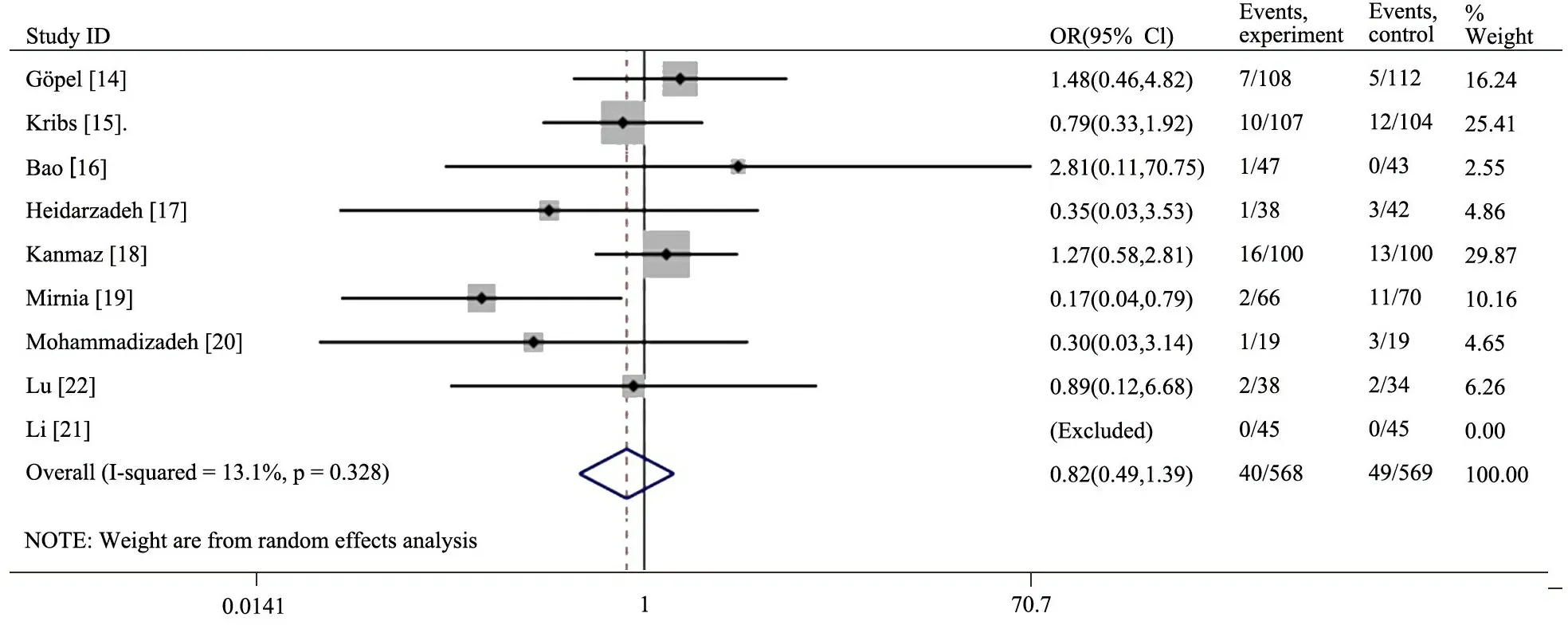
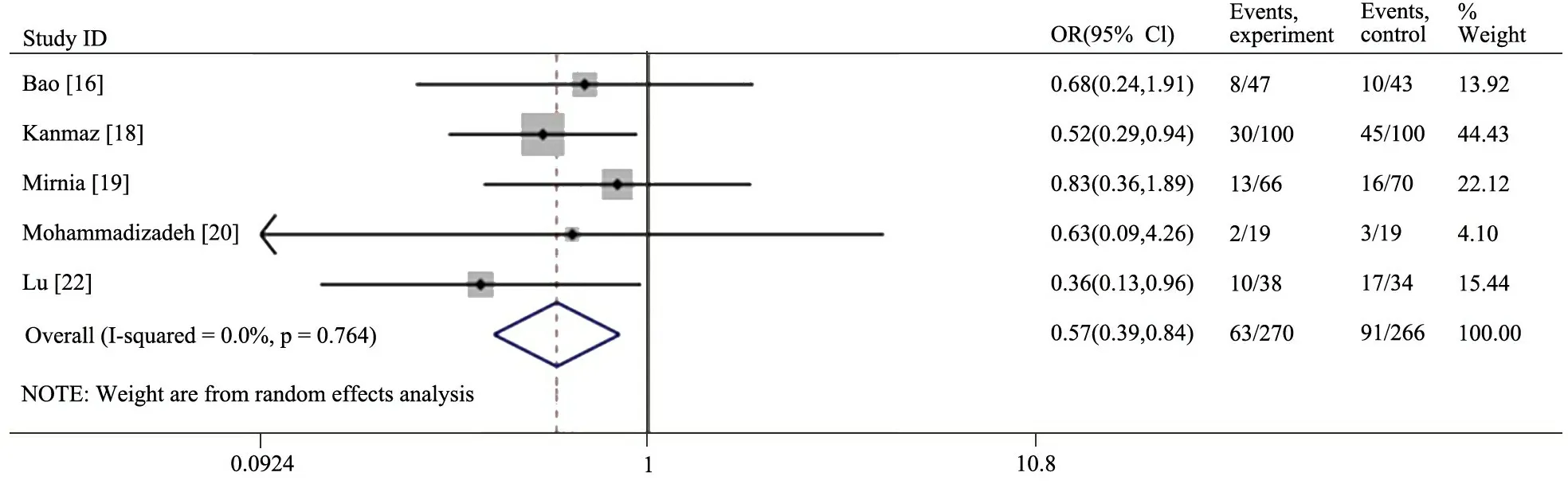
图2 住院期间病死率
图3 72 h有创机械通气率
2.2.3 住院期间有创机械通气率 图4显示,4篇文献[16-18,21]描述了住院期间有创机械通气情况, 试验组和对照组住院期间有创机械通气率分别为34.3%(79/230)和39.1%(90/230),异质性检验I2=13.1%、P=0.853,以随机效应模型合并,两组差异无统计学意义(OR=0.79;95%CI:0.53~1.17,P=0.235)。
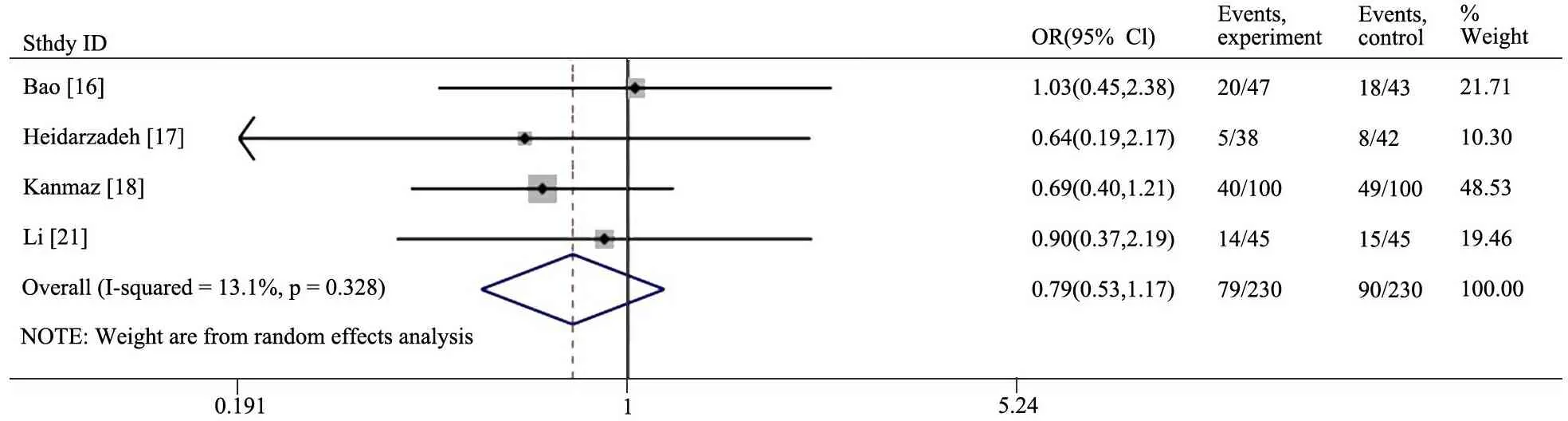
图4 住院期间有创机械通气率
2.2.4 次要结局指标 表3显示,试验组BPD和气胸发生率低于对照组,PS反流率高于对照组,差异均有统计学意义;试验组和对照组首次给予PS时失败率、重复给予PS率以及其他并发症发生率差异均无统计学意义。需要说明的是,首次给PS失败(I2=67.3%)及脓毒症发生率(I2=84.8%)异质性较大,但因为纳入研究数目有限,将胎龄、产重、性别、分娩方式、产前糖皮质激素给予情况作为协变量纳入Meta回归模型,均不能较好解释异质性来源,且结合临床考虑,试验对象特点中无明显导致这两个结果异质性的因素,故未行亚组分析。表4显示,试验组和对照组无创机械通气时间[16,17,20,21][SMD=-1.158,95%CI:-2.413~0.097,P=0.07]、有创机械通气时间[16,17,20,21][SMD=0.757,95%CI:-0.356~1.871,P=0.183]和吸氧时间[16,17,19-21][SMD=-0.693,95%CI:-1.667~0.281,P=0.163]差异无统计学意义。
2.3 发表偏倚评估 Peter's检验显示,72 h内机械通气(P= 0.769)、BPD(P= 0.837)和气胸(P=0.904)发生情况不存在明显发表偏倚。
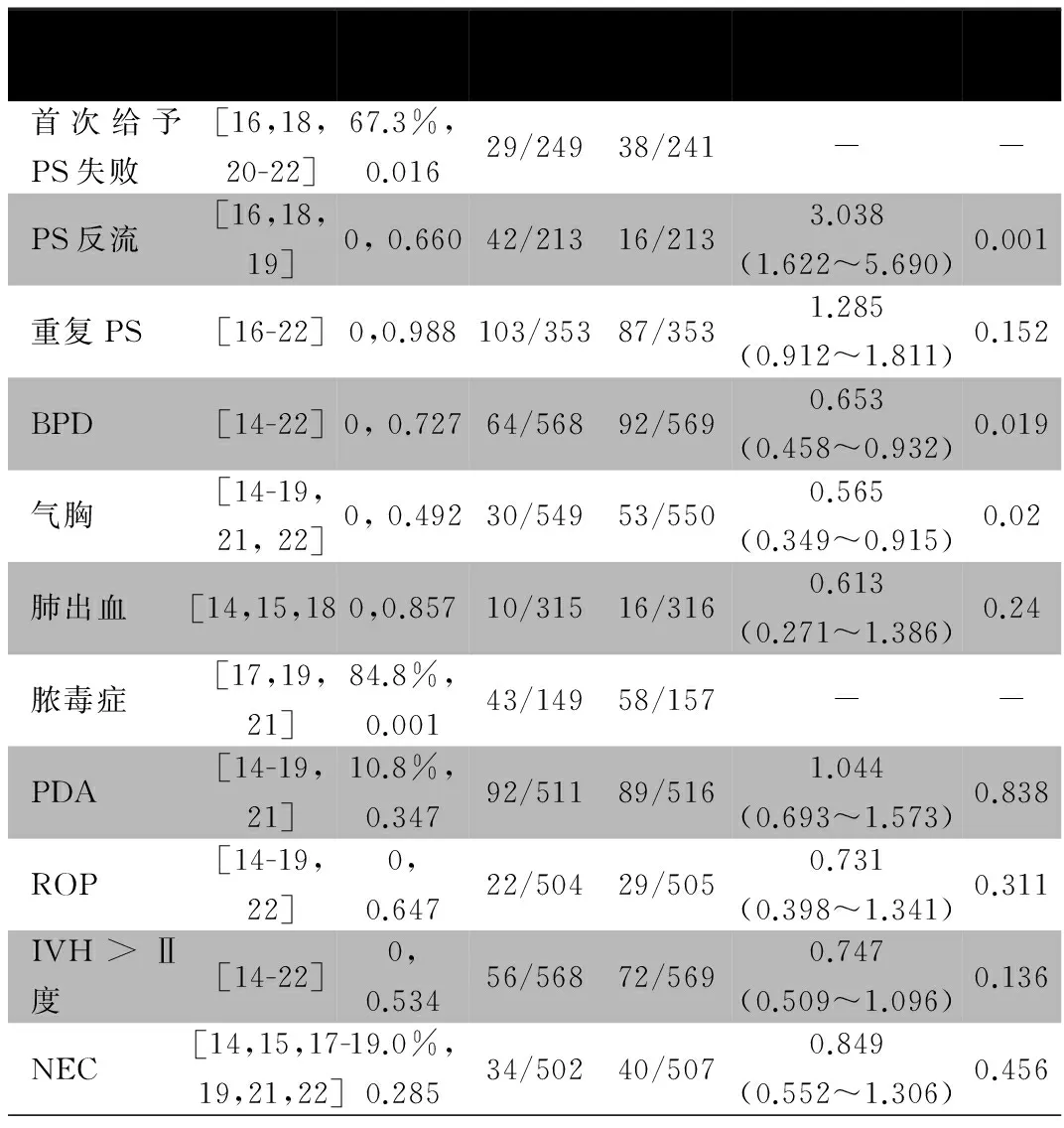
表3 二分类变量结局事件情况
注 PS:肺表面活性物质;BPD:支气管肺发育不良;PDA:动脉导管未闭;ROP:早产儿视网膜病;IVH:脑室内出血;NEC:新生儿坏死性小肠结肠炎
3 讨论
近年来,NCPAP在早产儿抢救中广泛使用,很多情况下代替了有创机械通气。因此,仅为给予PS替代治疗而行气管插管的做法不断受到质疑,国内外均在探索微创给予PS的方式。细导管法给予PS由德国Verder等[23]报道,之后在全世界许多NICU开展,但不同研究间间结局不完全一致,其安全性和有效性尚无定论。Kanmaz等[18]的研究表明,在胎龄<32周罹患NRDS的早产儿中,细导管法有效减低72 h内机械通气需要,缩短有创和无创机械通气时间,降低BPD发生率;Kribs等[15]的多中心研究表明,在超早产儿中使用细导管给予PS减少了机械通气需要、气胸和严重脑室内出血的发生,但BPD发生率无显著改变。在我国,目前仅少数NICU对于细导管法给予PS进行了探索,结果均认同细导管法的有效性[16, 21, 22]。
细导管法与气管插管法相比是否可改善NRDS患儿预后,尚有争议。More等[24]的Meta分析共纳入10篇以微创方式对有RDS风险的早产儿给予PS的文献,试验组采用细导管法或喉罩等微创方式给予PS,对照组为气管插管给予PS,其中使用细导管法与插管法比较的随机对照试验2篇[14,18],观察性研究4篇,因为各研究间存在较大异质性,无法进行合并,故只进行了统计描述,结果显示,细导管法是目前研究最多的微创给予PS的方式,但因纳入研究多为观察性研究,入组前混杂因素和入组后偏倚因素较多,虽有研究肯定细导管法的有效性与安全性,例如Göpel等[14]的研究示细导管法有降低72 h内机械通气需要的可能,但总的来说,RCT数目太少,涉及人群范围过窄。Isayama等[25]对现有不同辅助通气方式联合不同PS给予方式在早产儿中应用的RCT进行网状Meta分析,结果表明,细导管法与插管法相比可减少BPD的发生,但其仅包含4篇文献为细导管与插管法对比的RCT,纳入实验对象人数有限,故其结果对总体的代表性较局限。
本文纳入9篇RCT,共1 137例诊断为RDS或有RDS征象的早产儿纳入研究。近期结局显示,在患儿自主呼吸时,通过细导管给予PS与气管插管法相比,降低了72 h内机械通气需要,该结果与杨丹丹等[26]的Meta分析结果一致(RR=0.708,95%CI:0.512~0.850,P=0.036)。远期结局显示,细导管法给予PS减少了BPD的发生,该结果与Isayama等[25]和Krajewski等[27]的研究结果相符;同时,气胸在细导管组中的发生也少于插管组;但其具体机制尚不完全明确,考虑与细导管法避免了短暂机械通气可能带来的的压力或容量损伤有关。虽然使用细导管给PS过程中PS反流的发生较插管法普遍,但其并没有增加重复给予PS的需要,考虑因返流量较少,并未影响PS在肺泡内达到有效浓度。两种方法在总机械通气人数和通气时间、总吸氧时间方面差异无统计学意义,在肺出血、脓毒症、PDA、ROP、IVH>Ⅱ度、NEC等事件发生情况差异亦无统计学意义。说明通过细导管法给予PS的方法对于RDS患儿相对安全且有效,其对于早产儿,包括<28周的超早产儿来说均有益。
本文局限性:①纳入实验对象来自多个国家、地区,对于呼吸机的使用和撤除指征不尽相同,可能对呼吸机的使用率和使用时间造成影响;②各研究纳入对象在胎龄、出生体重存在差异,不同成熟度的肺组织对呼吸机可能带来的容量或气压伤敏感度不同,可能影响BPD的发生情况;③目前国际上对于每剂PS的给予量限定在100~200 mg·kg[28],纳入的不同研究间PS剂量的不同也必然对研究结局产生影响。由于现有研究数目有限,无法对上述因素进行分组评估,需要更多大样本、多中心的临床研究进一步探索细导管法给予PS的有效性与安全性。
综上所述,细导管法给予PS与气管插管法相比,有减低72 h有创机械通气需要及BPD、气胸的发生率的可能,但PS反流率较高,有待进一步研究。
[1] 邵肖梅, 叶鸿瑁, 丘小汕.实用新生儿学.第4版.北京:人民卫生出版社.2010:395-398 .
[2] Fujiwara T.Pulmonary surfactant and its clinical application.Nihon Kyobu Shikkan Gakkai Zasshi, 1994, 32(Suppl): 236-249 .
[3] Fischer HS, Buhrer C.Avoiding endotracheal ventilation to prevent bronchopulmonary dysplasia: a meta-analysis. Pediatrics, 2013, 132(5):e1351-1360 .
[4] Carrasco Loza R, Villamizar Rodriguez G, Medel Fernandez N.Ventilator-induced lung injury (VILI) in acute respiratory distress syndrome (ARDS): volutrauma and molecular effects.Open Respir Med J, 2015, 9:112-119 .
[5] Attar MA, Donn SM.Mechanisms of ventilator-induced lung injury in premature infants.Semin Neonatol, 2002, 7(5):353-360 .
[6] Barton SK, Tolcos M, Miller SL, et al.Ventilation-Induced Brain Injury in Preterm Neonates: A Review of Potential Therapies. Neonatology, 2016, 110(2):155-162 .
[7] Bjorklund LJ, Ingimarsson J, Curstedt T, et al.Manual ventilation with a few large breaths at birth compromises the therapeutic effect of subsequent surfactant replacement in immature lambs. Pediatr Res, 1997, 42(3):348-355 .
[8] Verder H, Albertsen P, Ebbesen F, et al. Nasal continuous positive airway pressure and early surfactant therapy for respiratory distress syndrome in newborns of less than 30 weeks' gestation. Pediatrics, 1999, 103(2):E24 .
[9] Leone F, Trevisanuto D, Cavallin F, et al.Efficacy of INSURE during nasal CPAP in preterm infants with respiratory distress syndrome. Minerva Pediatr, 2013, 65(2):187-192 .
[10] Rojas MA, Lozano JM, Rojas MX, et al.Very early surfactant without mandatory ventilation in premature infants treated with early continuous positive airway pressure: a randomized, controlled trial. Pediatrics, 2009, 123(1):137-142 .
[11] Gomes Cordeiro AM, Fernandes JC, Troster EJ.Possible risk factors associated with moderate or severe airway injuries in children who underwent endotracheal intubation.Pediatr Crit Care Med, 2004, 5(4):364-368 .
[12] Jadad AR, Moore RA, Carroll D, et al. Assessing the quality of reports of randomized clinical trials: is blinding necessary? Control Clin Trials, 1996, 17(1):1-12 .
[13] Schulz KF, Chalmers I, Hayes RJ, et al.Empirical evidence of bias. Dimensions of methodological quality associated with estimates of treatment effects in controlled trials.JAMA, 1995, 273(5):408-412 .
[14] Göpel W, Kribs A, Ziegler A, et al. Avoidance of mechanical ventilation by surfactant treatment of spontaneously breathing preterm infants (AMV): an open-label, randomised, controlled trial. Lancet, 2011, 378(9803):1627-1634 .
[15] Kribs A, Roll C, Gopel W, et al.Nonintubated surfactant application vs conventional therapy in extremely preterm infants: a randomized clinical trial. JAMA Pediatr, 2015, 169(8):723-730 .
[16] Bao Y, Zhang G, Wu M, et al.A pilot study of less invasive surfactant administration in very preterm infants in a Chinese tertiary center. BMC Pediatr, 2015, 15:21 .
[17] Heidarzadeh M, Mirnia K, Hoseini MB, et al. Surfactant administration via thin catheter during spontaneous breathing: Randomized controlled trial in alzahra hospital. Iran J Neonatol, 2013, 4(2): 5-9 .
[18] Kanmaz HG, Erdeve O, Canpolat FE, et al.Surfactant administration via thin catheter during spontaneous breathing: randomized controlled trial.Pediatrics, 2013, 131(2):e502-509 .
[19] Mirnia K, Heidarzadeh M, Hosseini MB, et al.Comparison outcome of surfactant administration via tracheal catheterization during spontaneous breathing with insure.Med J Islamic World Acad Sci, 2013, 21(4):143-148 .
[20] Mohammadizadeh M, Ardestani AG, Sadeghnia AR.Early administration of surfactant via a thin intratracheal catheter in preterm infants with respiratory distress syndrome: Feasibility and outcome. J Res Pharm Pract, 2015, 4(1):31-36 .
[21] 李卫武, 何晓红, 高丽娟, 等. 经胃管微创使用肺泡表面活性物质治疗新生儿呼吸窘迫综合征的疗效分析.中国现代医生, 2016, 8(54): 49-52 .
[22] 卢维城, 魏海波, 陈有平. 经胃管微创注入肺表面活性物质在新生儿呼吸窘迫综合征中的应用. 广东医学, 2016, 37(21): 3233-3235 .
[23] Verder H, Agertoft L, Albertsen P, et al.Surfactant treatment of newborn infants with respiratory distress syndrome primarily treated with nasal continuous positive air pressure. A pilot study.Ugeskr Laeger, 1992, 154(31):2136-2139 .
[24] More K, Sakhuja P, Shah PS.Minimally invasive surfactant administration in preterm infants: a meta-narrative review.JAMA Pediatr, 2014, 168(10):901-908 .
[25] Isayama T, Iwami H, McDonald S, Beyene J. Association of noninvasiveventilation strategies withmortality and bronchopulmonarydysplasiaamong preterm infants: A systematic review and meta-analysis. JAMA, 2016, 16(6): 611-624 .
[26] 杨丹丹. 细导管注入肺表面活性物质治疗早产儿呼吸窘迫综合征的Meta分析. 华中科技大学, 2016 .
[28] Sweet DG, Carnielli V, Greisen G, et al.European consensus guidelines on the management of neonatal respiratory distress syndrome in preterm infants—2013 update.Neonatology, 2013, 103(4): 353-368
Administration of pulmonary surfactant via thin catheter: system review and meta-analysis
MAXue-ling1,2,3,ZhangQian-nan1,2,3,HUAZi-yu1,2,4,5
(1DepartmentofNeonatology,Children'sHospitalofChongqingMedicalUniversity,Chongqing400014,China; 2MinistryofEducationKeyLaboratoryofChildDevelopmentandDisorders,Chongqing400014,China; 3NationalDemonstrationBaseofStandardizedTrainingBaseforResidentPhysicians,Chongqing400014,China; 4ChongqingInternationalScienceandTechnologyCooperationCenterforChildDevelopmentandDisorders,Chongqing400014,China; 5ChongqingKeyLaboratoryofChildInfectionandImmunity,Chongqing400014,China)
HUA Zi-yu, E-mail: h_ziyu@126.com
ObjectiveTo assess the efficacy and safety of administration of PS via thin catheter.MethodsDatabases including Pubmed, Embase, Cochrane Library, Wanfang Data, CNKI, and JAMA from inception to August 6, 2017 were searched for RCTs about administration of PS via thin catheter, combining with manual retrieval method. Preterm neonates with or threatened by NRDS were given PS via thin catheter in intervention group and via intubation method in control group. Mortality during hospitalization, invasive mechanical ventilation rate in 72 h and during hospitalization were considered as the primary results, meanwhile, the rate of failure of administration of PS in first attempt, PS reflux, repetition of PS administration, serious complications and the duration of supplemental oxygen, the duration of invasive and noninvasive mechanical ventilation were also observed. Jadad scale was used to assess the quality of the included studies. For allocation concealment, the rating standard made by Schulz was used. A meta-analysis was conducted with STATA 14.0 software to sum up the data extracted from the included studies,I2test was performed to assess the heterogeneity among the studies and Peter's test was used to assess whether publication bias existed.ResultsUltimately, 9 studies scored 3 points according to Jadad scale with allocation concealment were included in the study. Nasal CPAP was used after giving PS via thin catheter in intervention group, whereas PS was given by intubation method in control group, after that invasive mechanical ventilation was carried out in 2 studies and nasal CPAP in the other 7 studies. ①The meta-analysis demonstrated that administration of PS via thin catheter reduced the need for invasive mechanical ventilation in 72 hours (OR=0.570; 95%CI: 0.387-0.840,P=0.005) compared with the intubation method, whereas the mortality during hospitalization and the need for invasive mechanical ventilation during hospitalization were not significantly different. ②The incidence of BPD and pneumothorax was lower in experimental group than control group (OR=0.653; 95%CI: 0.458 -0.932,P=0.019) and (OR=0.565; 95%CI: 0.349-0.915,P=0.020), respectively. However, PS reflux was more frequent in thin catheter group (OR=3.038; 95%CI: 1.622-5.690,P= 0.001). No significant differences were found in other results. ConclusionAs an alternative way of surfactant administration, thin catheter method may reduce the need for mechanical ventilation in 72h and the occurrence of BPD and pneumothorax, but PS reflux seems to be more frequent. Further researches are needed in the future.
Thin catheter; Pulmonary surfactant; Meta-analysis
2017-05-16
2017-08-10)
(本文编辑:张崇凡,孙晋枫)
1 重庆医科大学附属儿童医院新生儿科 重庆,400014;2 儿童发育疾病研究教育部重点实验室 重庆,400014; 3 住院医师规范化培训示范基地 重庆,400014; 4 儿童发育重大疾病国家国际科技合作基地 重庆,400014; 5儿童感染免疫重庆市重点实验室 重庆,400014
华子瑜 ,E-mail: h_ziyu@126.com
10.3969/j.issn.1673-5501.2017.04.004
