6例肝脏结节/肿块型淋巴瘤患者的CT诊断及鉴别
2017-08-30杜晓峰马周鹏林观生唐亚荣吴建明
杜晓峰, 马周鹏, 林观生, 何 辉, 唐亚荣, 吴建明
(1 上海市金山区中西医结合医院 a.放射科; b.肿瘤科, 上海 201501;2 温州医科大学附属慈溪医院 放射科, 浙江 宁波 315300)
论著/肝脏肿瘤
6例肝脏结节/肿块型淋巴瘤患者的CT诊断及鉴别
杜晓峰1a, 马周鹏1a, 林观生1a, 何 辉1a, 唐亚荣1b, 吴建明2
(1 上海市金山区中西医结合医院 a.放射科; b.肿瘤科, 上海 201501;2 温州医科大学附属慈溪医院 放射科, 浙江 宁波 315300)
目的 分析肝脏结节/肿块型淋巴瘤的CT表现,以期提高其诊断水平。方法 回顾性分析2008年12月-2016年4月上海市金山区中西医结合医院和温州医科大学附属慈溪医院诊治的6例经病理或临床治疗证实的肝脏结节/肿块型淋巴瘤患者的CT资料。主要观察病灶的部位、数目、形态、大小、边界及平扫密度特点,动态增强的强化特征,内部及周边结构的改变,体表、腹腔/腹膜后有无积液及肿大淋巴结等。结果 6例患者中,2例肝脏原发性淋巴瘤均表现为肝内单发结节;4例继发性淋巴瘤中1例表现为单发结节,3例表现为多个大小不等的结节及肿块。共15个病灶,病灶最大直径为17~108 mm。5例病灶边界较清晰,1例病灶边界较模糊。CT平扫示4例病灶呈较均匀较低密度(平均CT值为29.8~41.4 Hu),其余2例病灶密度不均匀,外周为较低密度(平均CT值为26.7~39.6 Hu),中央见片状低密度区(平均CT值为16.5~27.8 Hu)。CT增强扫描动脉期及门静脉期6例均呈轻-中度持续强化,弱于正常肝脏组织呈较低密度,以门静脉期强化相对明显(平均CT值为45.6~63.9 Hu);延迟期强化均减弱,呈较低密度。4例病灶呈较均匀强化,2例平扫密度不均匀者呈周边强化,中央见斑片未强化区域。5例患者肿瘤内可见“血管漂浮征”。所有患者肿瘤均未见钙化。2例见病灶上游胆管局限稍增宽,4例见浅表及腹腔/腹膜后肿大淋巴结,1例继发性淋巴瘤见脾脏浸润。结论 肝脏结节/肿块型淋巴瘤虽然罕见,但其表现有一定特征,CT对其诊断及鉴别具有较大价值。
肝肿瘤; 淋巴瘤; 体层摄影术, X线计算机; 诊断, 鉴别
肝脏淋巴瘤分为原发于肝脏的原发性淋巴瘤和淋巴瘤浸润肝脏的继发性淋巴瘤两类,其CT表现为肝内结节、肿块样病变以及弥漫性肝脏浸润[1-2]。结节/肿块型肝脏淋巴瘤由于临床罕见且缺乏特异性症状及化验指标,容易误诊为其他疾病[2]。本文对经病理或临床治疗证实的结节/肿块型肝脏淋巴瘤患者的CT资料进行回顾性分析,以期提高该病的诊治水平。
1 资料与方法
1.1 研究对象 收集2008年12月-2016年4月上海市金山区中西医结合医院和温州医科大学附属慈溪医院诊治的6例结节/肿块型肝脏淋巴瘤(原发性2例,继发性4例)患者的CT资料。其中男4例,女2例,年龄31~62岁,中位年龄49岁。临床4例出现低热及浅表淋巴结肿大,3例出现腹痛、腹胀及消瘦,3例出现黄疸,1例扪及腹部包块,1例无特殊症状因体检B超发现肝脏病变。3例有“乙型肝炎”病史,1例有“肝硬化”病史。诊断标准[3]:原发性肝脏淋巴瘤为初诊时病变仅限于肝脏,而没有全身其他淋巴结或淋巴组织浸润的淋巴瘤;继发性肝脏淋巴瘤为初诊时除肝脏病变外,合并存在其他淋巴结或淋巴组织浸润的淋巴瘤。2例原发性淋巴瘤均行手术切除病灶经病理学确诊,4例继发性均原有“淋巴瘤”病史,后出现肝脏病灶,均经临床治疗及随访病灶缩小而证实诊断,其中2例并经粗针穿刺病理学确诊。
1.2 实验室及超声检查 实验室检查2例患者血液白细胞轻度升高(12.7×109/L~14.2×109/L),肝功能损伤5例,表现为ALT、AST、ALP、TBil及LDH不同程度升高,单项或多项异常。3例患者出现白球比(A/G)倒置。3例CA12-5增高(168~369 U/ml),其余化验检查均在正常范围。骨髓穿刺涂片示骨髓侵犯2例。术前B超提示2例肝脏不均质单发较低回声病灶,边界较清晰,4例多发不均质低回声病灶,边界3例较清晰,1例较模糊,4例见腹腔和(或)腹膜后肿大淋巴结。
1.3 CT检查及图像分析 采用Siemens definition AS 64 CT/GE lightspeed 64 CT机,120 kV,300 mA,层厚5 mm螺旋扫描,每例均行腹部平扫和动脉期、静脉期、延迟期增强扫描。增强对比剂选用碘海醇(350 mg I/ml) 90~120 ml由肘静脉经高压注射器注入,流率3.5 ml/s。所有病例增强门静脉期图像均经拆薄为1.25 mm 后行多平面处理,结合冠状面、矢状面图像进行观察。由3位高年资CT医师共同对图像进行回顾性分析,主要观察病灶的部位、数目、形态、大小、边界及平扫密度特点,动态增强的强化特征、内部及周边结构的改变,体表、腹腔/腹膜后有无积液及肿大淋巴结等。
2 结果
2.1 肿瘤数目、部位、形态、大小及边界 6例患者共发现15个病灶。2例原发性淋巴瘤均表现为肝脏单发结节,分别位于肝脏右叶及左叶靠近肝门区,呈类圆形及不规则形,直径分别约45 mm及39 mm,边界较清晰(图1,2)。4例继发性淋巴瘤1例表现为肝脏左叶单发类圆形结节,边界较清晰,直径约41 mm;另外3例表现为肝内2个以上类圆形及不规则形结节或肿块,部分病灶累及肝门部,大小不等,直径约17~108 mm(图3~6),其中2例边界较清晰,其余1例边界较模糊。


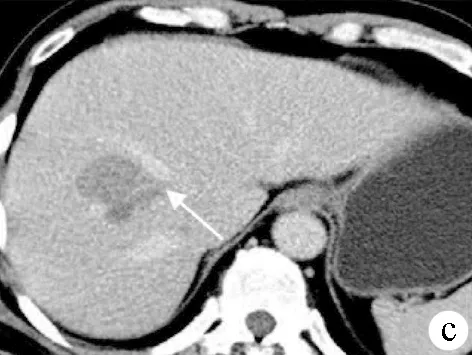
图1 病例1肝右叶原发性淋巴瘤 a:CT平扫见右叶单发类圆形低密度结节,密度较均匀,边界较清晰,累及肝内血管(箭头所示); b:增强动脉期见病灶不均匀轻度强化,呈相对低密度(箭头所示); c:增强门静脉期见病灶持续轻度强化, 内见纤细血管影呈“血管漂浮征”(箭头所示)
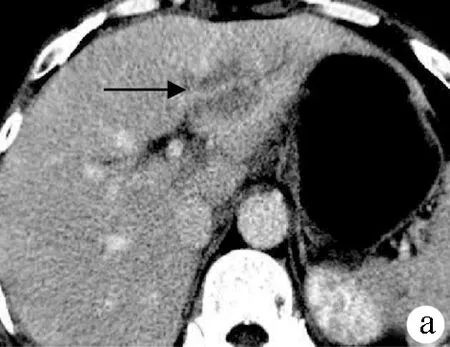

图2 病例2肝左叶原发性淋巴瘤 a:CT增强门静脉期示肿瘤呈类圆形结节,轻度强化呈相对低密度,边界较清晰,内见纤细血管影呈“血管漂浮征”(箭头所示),病灶上游胆管稍增宽; b:病理证实为弥漫大B细胞性淋巴瘤,镜下肿瘤细胞弥漫密集排列,大小较一致,胞质少,细胞核大,间质成分缺乏,部分肿瘤细胞围绕血管(箭头所示)呈套袖样结构(HE染色,×100)
2.2 CT表现 CT平扫4例患者病灶呈较均匀较低密度,平均CT值为29.8~41.4 Hu。2例病灶密度不均匀,外周为较低密度,平均CT值为26.7~39.6 Hu,

图3 病例3肝右叶继发性淋巴瘤 CT增强门静脉期见肝脏轻度硬化,肝内多发结节及肿块,右后叶类圆形肿块病灶轻度强化,内见 “血管漂浮征” (白色细箭头所示);右前叶类圆形肿块病灶轻度强化,内见斑片未强化坏死区呈低密度(黑色箭头所示) ;脾脏见类圆形肿瘤浸润呈不均匀强化(白色粗箭头所示)

图4 病例4肝脏继发性淋巴瘤 CT增强门静脉期见肿瘤呈多发结节、肿块,增强轻度强化,呈相对较低密度,边界较清楚,右叶巨大肿块包绕肝右叶门静脉分支呈“血管漂浮征” (黑色箭头所示);腹腔见巨大肿大淋巴结 (白色箭头所示)
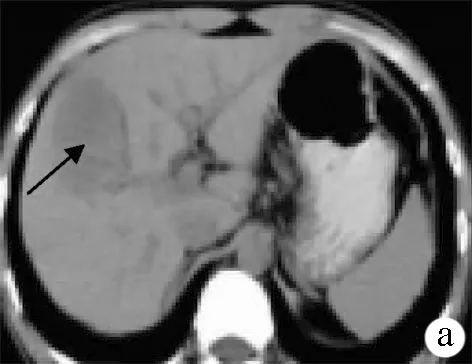
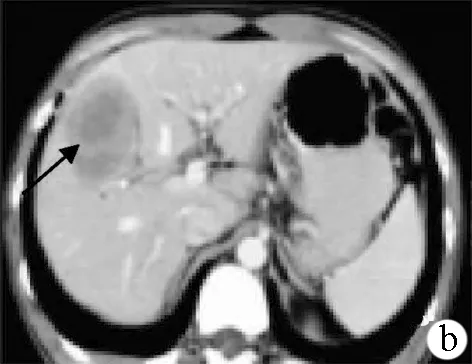
图5 病例5肝右叶继发性淋巴瘤 a:CT平扫见右叶类圆形低密度肿块,密度不均匀,边界尚清晰,内见斑片低密度区(箭头所示); b:增强门静脉期见病灶轻度环状强化,内部见片状未强化坏死区呈低密度(箭头所示)

图6 病例6肝脏继发性淋巴瘤 CT增强门静脉期见肿瘤位于左叶及尾状叶,呈类圆形结节、团块状,增强轻度强化,呈相对较低密度,边界较清楚,左叶较大病灶见“血管漂浮征” (黑色箭头所示),尾状叶病灶较小,累及肝门并见肝门胆管稍增宽(白色箭头所示)
中央见小片状更低密度区, 平均CT值为16.5~27.8 Hu。6例所有病灶均未见明显钙化及脂肪密度。增强动脉期所有病灶均呈轻度强化,门静脉期呈持续轻至中度强化,平均CT值为45.6~63.9 Hu,弱于正常肝脏组织,呈相对较低密度而较平扫显示清楚,边缘较光滑锐利(图1~6)。延迟期强化均减弱而呈低密度。2例平扫显示密度不均的病灶外周强化,中央见小斑片未强化区域。其余病灶强化较均匀,5例肿瘤内见形态正常的血管影,即“血管漂浮征”,以门静脉期显示较明显(图1~4,6) 。
2.3 继发征象 2例见病灶上游肝内胆管局限梗阻而稍增宽(图2,6),余部胆管及其他4例胆管未见异常,病灶所在肝叶/段区域包膜均未见明显皱缩凹陷;4例继发性淋巴瘤见体表、腹腔/腹膜后多个肿大淋巴结呈中等较均匀强化,其中1例见脾脏浸润,呈不均匀轻中度强化。3例见腹腔少许积液,1例轻度肝硬化,其余未见明显异常。所有患者CT表现详见表1。
3 讨论
肝脏淋巴瘤起源于肝脏淋巴组织和残留造血组织的T淋巴细胞或 B淋巴细胞,包括霍奇金病与非霍奇金病[4]。无论原发性肝脏淋巴瘤还是继发性淋巴瘤均较为罕见,但近年来发病率有上升趋势[1,5]。目前发病机制仍不明确,免疫抑制治疗、获得性免疫综合征患者发病率高,可能与免疫抑制治疗后病毒感染引起的肝脏淋巴组织增生有关。此外近年研究[6-7]认为HBV及HCV与其发生关系密切。原发性淋巴瘤较继发性更为罕见,早期仅见肝脏病灶而无肝外侵犯及淋巴结肿大[3],继发淋巴瘤相对原发者较多见,除肝脏淋巴瘤浸润外,合并有肝外病灶并可见非引流区淋巴结肿大[8]。
临床上肝脏淋巴瘤一般无特异性表现,多表现为低热、右上腹胀痛、肝区肿块、无痛性淋巴结肿大及消瘦、乏力等消耗症状,个别患者无明显临床症状,因体检等原因意外发现病灶[8-9]。由于临床表现、实验室检查无特异性而常常误诊,最终确诊有赖于病理检查。镜下可见瘤细胞呈结节状或弥漫性生长两种模式,结节状生长情况相对少见,瘤细胞呈破坏性生长,瘤组织内没有门静脉管道结构;而弥漫性生长较常见,相应肝脏结构被保存下来,可见瘤细胞浸润门静脉结构,沿着肝窦状隙扩展生长[1]。
肝脏淋巴瘤可以表现为肝内孤立病变、肝内多发性病变和弥漫性肝脏浸润,而表现为肝内结节/肿块者较常见[8-9]。病灶可单或多发,呈类圆形或不规则分叶状,以靠近肝门区域较多见,大小不一,边界多数较清晰[1,8]。由于病理学上肿瘤以单一细胞为主堆积,瘤体内细胞较密集,富含液体的间质成分少,因而CT平扫多数为较均匀的低或稍低密度,内部出血、坏死、囊变少见。本研究6例患者中4例病灶均呈较均匀稍低密度,仅2例部分病灶密度不均,外周呈较低密度,中央见小斑片状低密度的囊变、坏死区域,均未见明显钙化;此外5例病灶边界较清晰,仅1例病灶边界较模糊,与上述文献相符。

表1 6例肝脏结节/肿块型淋巴瘤患者的CT表现

病例门静脉期延迟期血管飘浮征钙化出血囊变胆管梗阻其他部位淋巴瘤1较均匀持续轻中度强化强化减弱有无无无无2较均匀持续轻中度强化强化减弱有无无有无3外周持续轻中度强化,中央未强化外周强化减弱,中央未强化有无有无脾脏、体表及腹腔淋巴结4较均匀持续轻中度强化强化减弱有无无无体表及腹腔、腹膜后淋巴结5外周持续轻中度强化,中央未强化外周强化减弱,中央未强化无无有无体表及腹膜后淋巴结6较均匀持续轻中度强化强化减弱有无无有体表及腹腔淋巴结
肝脏淋巴瘤多数为乏血供肿瘤[2,7-9]。病理上病灶内肿瘤细胞较密实而间质成分较稀疏,微血管成分缺乏,因此动态增强多数呈进行性轻至中度持续强化。动脉期一般强化较轻微,门静脉期呈轻至中度强化,但明显弱于正常肝组织而对比明显,故多数病灶门静脉期边界较平扫更清晰,平扫边界本来较模糊者边界也变得较清晰,有利于病灶的检出。本组6例患者增强扫描均呈轻至中度持续强化,另外1例位于尾状叶的病灶因平扫呈稍低密度未能发现,而增强后病灶变清晰而得以检出。由于肿瘤在肝脏间质内浸润性生长,无包膜结构,肿瘤体积可较大甚至巨大,但因为肿瘤细胞多沿着肝窦状隙扩展生长,引起相应胆管的梗阻或血管的破坏少见。本研究组6例患者中,仅2例见肝内胆管的局限轻微增宽,其余均未见胆管的梗阻及血管的破坏。
“血管漂浮征”是结内淋巴瘤的影像特征表现之一,对于结外淋巴瘤,近年来的研究[8-11]发现相当一部分病例出现此征象,其病理学基础可能与肿瘤起源于肝脏间质,以单一细胞增殖为主并沿着肝窦状隙弥漫性扩展生长而对相应血管破坏轻微有关[10]。本研究中5例出现“血管漂浮征”,故笔者认为此征象也可能是肝脏淋巴瘤CT的特征性表现之一。此外,继发性淋巴瘤往往见腹腔、腹膜后及体表淋巴结肿大,或非引流区淋巴结异常肿大,呈较均匀中等强化。本研究中的4例继发性淋巴瘤均见浅表淋巴结及腹腔或腹膜后淋巴结肿大,增强后呈较均匀中等强化。
肝脏淋巴瘤需与以下疾病鉴别诊断:(1)胆管细胞癌起源于胆管上皮,CT平扫为不均匀较低密度,边界不清,易导致胆管阻塞致上游胆管较明显扩张,动态增强多呈较明显延迟强化,中央易囊变坏死,常伴有邻近肝脏包膜皱缩及所在肝叶的萎缩;(2)肝脏炎性病灶CT平扫为较低密度,多为单发,体积一般较小而边界不清晰,密度多不均匀,周围可见水肿带,强化不明显时有时类似于淋巴瘤强化,但无类似“血管漂浮征”及腹腔、腹膜后淋巴结肿大;(3)肝转移瘤有原发肿瘤病史,往往多发而大小不一,分布散在,平扫边界多欠清晰,有时见“靶征”或“牛眼征”,增强后可呈多种强化方式,合并肿大淋巴结时多见中央坏死,无“血管漂浮征”。
综上所述,结节/肿块型肝脏淋巴瘤虽然罕见,但其CT表现有一定特征,平扫多表现为肝脏单发或多发的较低密度结节或肿块,类圆形或不规则形,边界多较清晰而密度较均匀,增强呈现轻-中度持续强化,部分可见“血管漂浮征”,胆管梗阻及周边结构破坏少见,结合有肝功能损伤以及低热、腹痛、全身消耗等临床症状,应考虑到该病的可能;如有淋巴瘤病史或伴有腹腔、腹膜后及浅表淋巴结肿大,更支持该病的诊断。
[1] PENG Y, QING AC, CAI J, et al. Lymphoma of the liver: clinicopathological features of 19 patients[J]. Exp Mol Pathol, 2016, 100(2): 276-280.
[2] ABE H, KAMIMURA K, KAWAI H, et al. Diagnostic imaging of hepatic lymphoma[J]. Clin Res Hepatol Gastroenterol, 2015, 39(4): 435-442.
[3] ZHENG W, YONG WB, ZHU J, et al. Clinical analysis of liver non-hodgkin′s lymphoma[J]. Chin J Cancer, 2004, 23(z1): 1451-1454. (in Chinese) 郑文, 勇威本, 朱军, 等. 肝脏非霍奇金淋巴瘤的临床分析[J]. 癌症, 2004, 23(z1): 1451-1454.
[4] LIU Y, WANG J, ZENG Y, et al. Clinical effect of autologous peripheral blood stem cell transplantation in treatment of non-Hodgkin lymphoma[J]. China Med Herald, 2015, 12(20): 97-100. (in Chinese) 刘瑜, 王劲, 曾艳, 等. 自体外周血造血干细胞移植治疗非霍奇金淋巴瘤的临床效果[J]. 中国医药导报, 2015, 12(20): 97-100.
[5] LIU Y, JIANG J, WU Q, et al. A case of primary hepatic lymphoma and related literature review[J]. Case Reports Hepatol, 2016, 2016: 6764121.
[6] GALATI G, RAMPA L, VESPASIANI-GENTILUCCI U, et al. Hepatitis C and double-hit B cell lymphoma successfully treated by antiviral therapy[J]. World J Hepatol, 2016, 8(29): 1244-1250.
[7] SEKIGUCHI Y, YOSHIKAWA H, SHIMADA A, et al. Primary hepatic circumscribed Burkitt's lymphoma that developed after acute hepatitis B: report of a case with a review of the literature[J]. J Clin Exp Hematop, 2013, 53(2): 167-173.
[8] ZHAO JJ, YING BW, XIE YP, et al. MDCT diagnosis of secondary hepatic lymphoma: an analysis of 5 cases[J]. J Hepatopancreatobiliary Surg, 2012, 24(5): 429-431. (in Chinese) 赵军杰, 应碧伟, 谢一平, 等. 继发性肝脏淋巴瘤5例MDCT诊断分析[J]. 肝胆胰外科杂志, 2012, 24(5): 429-431.
[9] HU HJ, QU YJ, TIAN ZX, et al. Clinical and radiographic observations from four patients with primary hepatic lymphoma[J]. Exp Ther Med, 2016, 11(2): 381-386.
[10] WANG XY, ZHAO YF, WU N, et al. Imaging features of hepatic lymphoma:an analysis of 10 cases[J]. Oncol Progr, 2015, 13(5): 512-518. (in Chinese) 王小艺, 赵燕风, 吴宁, 等. 10例肝脏淋巴瘤的影像学表现分析[J]. 癌症进展, 2015, 13(5): 512-518.
[11] LI XM, QUAN XY, QIN SP. Imaging feature of rare liver neoplasms[J]. J Clin Hepatol, 2016, 32(12): 2289-2294. (in Chinese) 李欣明, 全显跃, 覃淑萍. 肝脏少见肿瘤的影像学表现[J]. 临床肝胆病杂志, 2016, 32(12): 2289-2294.
引证本文:DU XF, MA ZP, LIN GS, et al. CT diagnosis and differentiation of nodular/mass-type hepatic lymphoma[J]. J Clin Hepatol, 2017, 33(8): 1492-1496. (in Chinese) 杜晓峰, 马周鹏, 林观生, 等. 6例肝脏结节/肿块型淋巴瘤患者的CT诊断及鉴别[J]. 临床肝胆病杂志, 2017, 33(8): 1492-1496.
(本文编辑:葛 俊)
CT diagnosis and differentiation of nodular/mass-type hepatic lymphoma
DUXiaofeng,MAZhoupeng,LINGuansheng,etal.
(DepartmentofRadiology,IntegratedTraditionalChineseandWesternMedicalHospitalofJinshanDistrict,Shanghai201501,China)
Objective To investigate the CT findings of nodular/mass-type hepatic lymphoma, and to improve its diagnostic level. Methods A retrospective analysis was performed for the CT findings of 6 patients with nodular/mass-type hepatic lymphoma confirmed by pathology or clinical treatment who were diagnosed and treated in Integrated Traditional Chinese and Western Medical Hospital of Jinshan District and Cixi Hospital Affiliated to Wenzhou Medical University from December 2008 to April 2016. The CT findings were closely observed in terms of tumor location, number, morphology, size, boundary, and features of density, features of dynamic enhancement, changes in internal and surrounding structures, and the presence or absence of dropsy and lymph node enlargement in the body surface, the abdominal cavity, or the retroperitoneal part. Results Of all patients, 2 had primary lymphoma manifesting as a solitary nodule in the liver and 4 had secondary lymphoma, among whom 1 had a solitary nodule and 3 had multiple nodules and masses with different sizes. There were 15 lesions in total, and the maximum diameter ranged from 17 to 108 mm. Five lesions had clear boundaries and 1 had obscure boundary. CT scan showed that 4 patients had homogeneous low-density lesions (mean CT value=29.8-41.4 Hu), and 2 had inhomogeneous low-density lesions, with low density in the peripheral region (mean CT value=26.7-39.6 Hu) and patchy low-density areas in the central region (mean CT value=16.5-27.8 Hu). Contrast-enhanced CT scan in arterial phase and portal venous phase showed that all 6 patients had mild-to-moderate continuous enhancement, which was weaker than normal liver tissues, with relatively obvious enhancement in portal venous phase (mean CT value=45.6-63.9 Hu). There was a reduction in enhancement in delay phase with low density. Of all patients, 4 had homogeneous enhancement, and 2 had inhomogeneous-density lesions on plain CT scan, with peripheral enhancement and patchy non-enhanced areas in the central region. Five patients had “vessel floating sign” inside the tumor. Calcification was not seen in any patient. Of all patients, 2 had slight local broadening of the upstream bile duct, 4 had superficial and abdominal cavity/retroperitoneal lymph node enlargement, and 1 had secondary lymphoma with spleen invasion. Conclusion Although nodular/mass-type hepatic lymphoma is rare, it has its own features. CT has a high value in the diagnosis and differentiation of this disease.
liver neoplasms; lymphoma; tomography, X-ray computed; diagnosis, differential
10.3969/j.issn.1001-5256.2017.08.016
2017-01-19;
2017-03-08。
杜晓峰(1966-),男,副主任医师,主要从事影像诊断研究。
马周鹏,电子信箱:mzhpabc@163.com。
R735.7
A
1001-5256(2017)08-1492-05
