夜间不明原因猝死综合征和阻塞性睡眠呼吸暂停低通气综合征关系的研究进展
2017-03-28吴业达张立勇成建定
吴业达,张立勇,成建定
(中山大学中山医学院,广东广州 510080)
夜间不明原因猝死综合征和阻塞性睡眠呼吸暂停低通气综合征关系的研究进展
吴业达,张立勇,成建定
(中山大学中山医学院,广东广州 510080)
夜间不明原因猝死综合征一直是法医学研究的难点,近年来分子遗传学的发展促进了其病因学研究,但仍有大部分案例病因不明。睡眠呼吸暂停综合征是一种常见的睡眠障碍性疾病,其中以阻塞性睡眠呼吸暂停低通气综合征最为常见。近年来,国内外研究表明阻塞性睡眠呼吸暂停低通气综合征与心血管疾病的发生密切相关,可以导致心律失常甚至引起猝死。本文主要综述了夜间不明原因猝死综合征与阻塞性睡眠呼吸暂停低通气综合征之间的关系,从而为不明原因猝死的发病机制提供新的思路。
法医病理学;睡眠呼吸暂停,阻塞性;综述;心律失常,心性;夜间不明原因猝死综合征
夜间不明原因猝死综合征(sudden unexplained nocturnal death syndrome,SUNDS),也称为青壮年猝死综合征(sudden manhood death syndrome,SMDS),是一种发生于青壮年的原因不明的猝死病征。研究[1]表明,通过对不明原因猝死者及其家属进行分子遗传学检查后,发现一些死者的死因可能与长QT综合征、Brugada综合征等心脏离子通道疾病有关,即使如此,仍有大部分的青壮年猝死案例仍然死因不明。近年来研究[2]显示,阻塞性睡眠呼吸暂停低通气综合征(obstructive sleep apnea-hypopnea syndrome,OSAHS)与心血管疾病的发生率和致死率关系密切,越来越引起人们的重视,OSAHS会引发心律失常,严重者甚至引起猝死。本文根据OSAHS的临床特点,提出睡眠呼吸暂停可能参与SUNDS的发病,现就OSAHS和SUNDS的关系进行综述。
1 SUNDS简介
1981年美国疾控中心首次报道了东南亚年轻男性出现较多睡眠中猝死的现象后[3],引起广泛关注,直到1984年这种特殊的现象被命名为SUNDS,通常也称之为SMDS。此类猝死好发于热带、亚热带气候的东南亚地区,主要见于劳动强度较高、文化素质较低的生产作业工人,多见于睡眠中,主要分布于凌晨0:00至4:00。据报道[4],20~49岁人群SUNDS的年发病率高达38人/10万人,在中国南方SUNDS的年发病率在2人/10万人左右。研究[5]显示,发生SUNDS的死者的直接死因是心室颤动导致的心脏停搏。1992年西班牙学者Pedro Brugada等发现了一种致死性心律失常疾病,于1996年被命名为Brugada综合征,此种疾病好发于男性,患者的心脏结构多正常,但临床上常因心室颤动或多形性室速引起反复晕厥甚至猝死。Brugada综合征是常染色体显性遗传病,与基因的突变有关,其中主要是SCN5A基因突变。有学者[6]提出,Brugada综合征可能是部分婴幼儿猝死综合征(sudden infant death syndrome,SIDS)、SUNDS等不明原因猝死疾病的病因。事实上,研究[7]表明,类似于Brugada综合征等心脏钠离子通道病能够解释7%~13%的SUNDS案例,其他的如心脏钾离子、钙离子通道病、心肌病等也能作为SUNDS的病因。尽管研究[8]发现,Brugada综合征与SCN5A基因突变有关,但一些研究[9]表明发生Brugada综合征的个体未检测到基因突变,这提示可能存在其他的机制引起心律失常的发作。近年的研究[8]表明,睡眠呼吸暂停能够引起心律失常的发作,可能参与了Brugada综合征临床表型的发生。
2 OSAHS简介
OSAHS是一种以在睡眠过程中反复出现呼吸暂停、低通气和睡眠结构紊乱为特征的疾病。在我国患病率约为3%~16%[10,11],男性较女性多,男女性比例约为4.5∶1[12]。而在欧美等国家患病率达4%~56%[13,14],引起越来越广泛的重视。研究[15,16]表明,OSAHS与心血管疾病的发生率与致死率关系密切,OSAHS会引发心律失常,如房性及室性期前收缩、窦性心动过缓、窦性停搏、心房颤动、心室颤动等,严重者甚至引起猝死。
2.1 定义[17]
睡眠呼吸暂停低通气综合征是指每晚7 h睡眠中,呼吸暂停反复发作30次以上或呼吸暂停低通气指数(apnea hypopnea index,AHI)≥5h以上。睡眠呼吸暂停是指睡眠过程中口鼻呼吸气流停止10s以上;低通气(hypopnea)是指睡眠过程中口鼻气流较基线水平降低≥30%并伴有血氧饱和度下降≥4%,持续时间≥10s,或者口鼻气流较基线水平降低≥50%,并伴有血氧饱和度下降≥3%,持续时间≥10s。
2.2 分类
根据睡眠过程中胸腹运动的情况,临床上将睡眠呼吸暂停综合征分为:(1)OSAHS,指睡眠时口鼻气流停止或减低,但胸、腹式呼吸仍存在。(2)中枢性睡眠呼吸暂停综合征(central sleep apnea syndrome,CSAS),指睡眠过程中口鼻气流与胸、腹式呼吸同时停止,膈肌和肋间肌也停止活动。(3)混合性睡眠呼吸暂停综合征(mixed sleep apnea syndrome,MSAS),是指一次睡眠呼吸暂停过程中开始出现中枢性睡眠呼吸暂停,继之出现阻塞性睡眠呼吸暂停。临床上以OSAHS最常见,国内报道占睡眠呼吸暂停低通气综合征的80%~85%,而CSAS约为10%[18]。
2.3 病因
(1)OSAHS:睡眠时由于上气道松弛,吸气时胸腔负压增加,软腭、舌根后坠,引起上气道阻塞。因此,肥胖、鼻部疾患、内分泌性疾病、颈部肿瘤压迫、头颈部烧伤、喉功能不全等均可引起OSAHS。(2)CSAS:可见于多种疾患,如神经系统病变、自主神经的功能异常、肌肉病变、脑脊髓的异常、发作性睡病和一些OSAHS气管切开或悬雍垂腭咽成形术后等。
3 OSAHS与SUNDS
临床研究[2]表明,OSAHS能够引起室性心律失常甚至心血管猝死。有研究[19]显示,与正常个体相比,患有OSAHS的个体发生非持续性室性心动过速的可能性增加3.4倍,发生心室异位搏动(二联律、三联律、四联律)的可能性增加1.8倍。同时给予持续气道正压通气治疗(continuous positive airway pressure therapy,CPAP)能够减少OSAHS个体心律失常的发生,随后的试验[20]也证明了这一点。以上实验都直接或间接证明了OSAHS与心律失常的发生密切相关,并且心律失常的严重程度和AHI严重性相关,当AHI较高时,OSAHS个体会有发生致死性心律失常的可能,如室性停搏>13s,室性心动过速甚至发生心室颤动,最后出现死亡。而且,与进行CPAP治疗的OSAHS患者相比,未进行CPAP治疗的OSAHS患者更有可能发生致死性心律失常[21,22],具体的机制有待于进一步阐明。因此,严重的OSAHS会引起致死性心律失常,如心室颤动的发作。有关阻塞性睡眠呼吸暂停(obstructive sleep apnea,OSA)是否为心源性猝死的独立高危因素,目前仍存在争议。Gami等[23]研究表明,若将一天分为4个间期(0:00到6:00、6:00到12:00、12:00到18:00,18:00到0:00),OSA个体在0:00到6:00发生心源性猝死的风险是无OSA个体的2.6倍;同时表明,正常人群一天中6:00到12:00是发生心源性猝死的高峰期,而0:00到6:00发生心源性猝死的风险降到最低。因此,上述研究表明,OSA可能为心源性猝死的独立高危因素。而后Gami等[24]对10701位个体进行了纵向研究,发现OSA患者更易发生心源性猝死,可以根据患者OSA的严重程度评价发生心源性猝死的风险,提示OSA可能为心源性猝死的一个新的独立高危因素。Macedo等[8]发现,OSA在Brugada综合征患者中发生的风险约为正常个体的2倍,同时也指出Brugada综合征患者夜间高死亡率的原因可能是和OSA共同作用的结果。Tobaldini等[25]研究发现,仅患有Brugada综合征的患者自主神经控制系统在觉醒和睡眠过程中未见明显变化,而伴有OSA的Brugada综合征患者心脏自主神经系统发生改变,说明Brugada综合征本身不引起心血管自主神经系统的改变,但OSA可以引起心脏自主神经系统的改变,造成室性心律失常和心源性猝死,这也间接说明OSA可能是引起心源性猝死的独立高危因素。来自美国威斯康星大学的一项研究[9]显示,从东南亚移民到美国的苗族人SUNDS的发生率较高,该项研究认为,SUNDS的发生是多因素造成的,一方面可能存在基因的突变、OSA,另一方面来自于心理的压力,如东南亚本土的文化——Dab tsog、亲戚朋友死于SUNDS、经历过越南战争等,多因素综合在一起,引起SUNDS的发生。有关于SUNDS、Brugada综合征具体发病机制及与OSAHS的关系,仍需要进一步探讨;基于OSAHS能够引起心律失常的发生和发展,有可能为SUNDS和Brugada综合征的发生机制研究提供新的思路。
4 OSAHS导致心律失常的机制
OSAHS引起心律失常的机制较为复杂,涉及自主神经功能、氧化应激、内分泌等多个方面的协同作用,如图1所示。
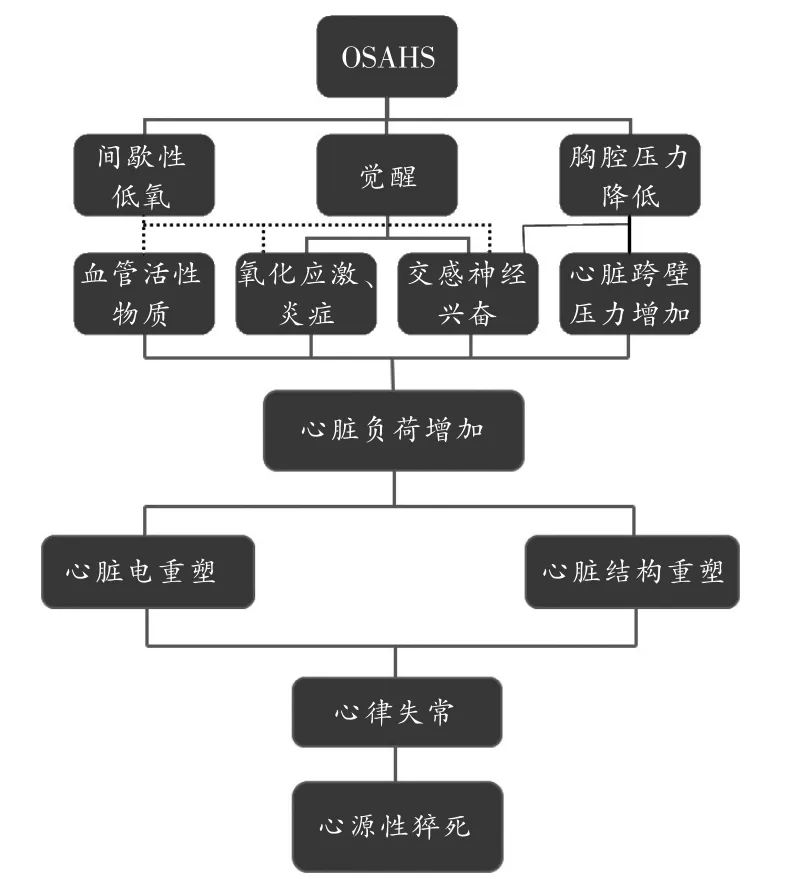
图1 OSAHS致心律失常的机制
4.1 间歇性低氧、觉醒、胸腔内压力降低与自主神经功能紊乱
生理条件下当颈动脉体感受到血氧含量降低时,机体通过增强呼吸和交感神经兴奋来调节。当睡眠中气道阻塞引起低通气和呼吸暂停时,一方面肺牵张感受器对交感神经电活动的抑制作用减弱[26],引起潜水反射(交感神经兴奋,肌肉和内部器官血管收缩来保证机体重要器官心、脑的血流)[27],导致血压升高和副交感神经反射性心动过缓;另一方面低氧血症和高碳酸血症刺激中枢和外周感受器,增强交感神经活性[28]。当机体觉醒、呼吸增强时,一方面出于对自身的保护,交感神经兴奋,引起黑林-伯鲁反射(Hering-Breuer reflex)[29];另一方面觉醒本身也会引起交感神经兴奋[30]。两者导致心率增加,而且血管阻力的增加也会导致血压的激增。由于呼吸暂停和觉醒反复交替发生,心率和血压也相应地加速和减速,副交感神经和交感神经功能紊乱。同时觉醒时也会引起冠状动脉收缩致心肌局部缺血,进一步影响心肌复极化的时间、离散度[31]。有研究[32]发现,OSA患者因在睡眠中呼吸暂停导致觉醒时的心电图与该个体正常时的心电图有所不同,QT间期缩短、PR间期延长。之后Voigt等[33]研究了101名患有OSA的患者和98名无OSA的个体的心电图,发现OSA个体的QT离散度明显高于对照。胸腔内负压降低也会引起交感神经兴奋性增加,有研究[34]显示当胸腔内压力降低时,交感神经兴奋性增加至少2倍,引起血压和心率的变化。
4.2 间歇性低氧与氧化应激、炎症
呼吸暂停产生的低氧可使线粒体出现线粒体单价电子渗漏,毛细血管内皮细胞内黄嘌呤脱氢酶转化为黄嘌呤氧化酶,同时ATP大量降解为次黄嘌呤产生堆积;当觉醒后呼吸增强,黄嘌呤氧化酶再催化次黄嘌呤转变为黄嘌呤并催化黄嘌呤转变为尿酸的过程中,产生大量活性氧,同时机体抗氧化酶活性下降,产生氧化应激[35],后者通过蛋白质氧化和脂质过氧化对细胞造成损伤[36]。有研究[37]显示,动物受到间歇性低氧的影响时出现明显的心肌细胞损伤,血清肌钙蛋白I增加。除氧化应激外,炎症因子也参与心肌损伤,有研究[38]显示,OSAHS患者血清中炎症因子、基质金属蛋白酶、急性期C反应蛋白、肿瘤坏死因子的表达水平增加,趋化中性粒细胞,产生氧自由基,进一步造成血管内皮损伤,随后胶原纤维暴露,血小板聚集,形成微血栓,引起心血管系统多种病变,如心律失常等。
4.3 胸腔内压力降低
OSAHS患者由于气道塌陷,反复呼吸的过程中会代偿性使胸腔内压力降低,能达到-10.6 kPa(-80 mmHg)[39]。从短期角度,当胸腔内压力降低时,回心血量增加,血液从右心房到右心室致右心室容量负荷增加,而后室间隔由右向左移动,影响左心室充盈,致左心室容量负荷增加[40],同时胸腔内压力降低,引起左心室跨壁压力增加,进一步使左心室压力负荷增加[41]。由于每一次睡眠中呼吸暂停都会发生上述过程,与交感、副交感神经功能紊乱协同,心脏舒张、收缩功能障碍,引起心肌结构重塑[42],增加了心律失常发作的危险性。同时由于心室长期处于高负荷状态,加之OSAHS患者交感神经兴奋,血管收缩,血压升高,使心力衰竭的发生和发展速度加快,进而又促进了心律失常的发作。
4.4 血管活性物质分泌增加
低氧血症能够通过神经-体液机制促进多种血管活性物质的释放,使血管持续收缩。有研究[43]显示,当大鼠受到间歇性低氧的影响时,三叉神经感觉和运动核团去甲肾上腺素末梢密度增加,同时脑干的去甲肾上腺素神经通路也增加,增强了髓质兴奋性,促进肾上腺髓质嗜铬细胞分泌儿茶酚胺。夜间反复发生低氧使肾素、血管紧张素分泌增加,交感神经释放儿茶酚胺类物质增多,从而引起血管收缩。另外,研究[44]显示,OSAHS患者发生睡眠呼吸暂停时内皮素分泌增加,当给予吸氧治疗数小时后内皮素下降。也有研究[45]提示内皮素在OSAHS患者血压升高方面发挥一定的作用。
4.5 慢性改变
间歇性低氧血症引起自主神经功能紊乱,血管活性物质分泌增加,同时胸腔内负压增加引起心脏负荷增加,长此以往,机体循环系统处于高压力状态,心脏处于高负荷状态,必然引起高血压、肺动脉高压、心力衰竭等一系列疾病,进一步诱发多种心律失常的发生[46]。
5 小结
SUNDS一直是法医病理学研究的难点,与临床诊断明确的离子通道病和心肌病不同,法医由于缺乏死者生前的临床检查材料,而常规的尸检和病理学检查难以发现明确的病理学改变。近年来分子遗传学的发展间接推动了SUNDS病因学的研究,目前与SUNDS有关的致病基因多达近百个,然而尽管如此,仍有大部分的SUNDS案例病因不明。近年来研究[47]显示,阻塞性睡眠呼吸暂停与室性心律失常的关系密切,而SUNDS的直接死因是心室颤动导致的心脏停搏,推测OSAHS可能参与SUNDS的发病机制。OSAHS通过睡眠过程中反复发生间歇性低氧、觉醒、胸腔压力降低,引起机体交感神经兴奋、氧化应激、炎症、血管活性物质分泌增加,心脏跨壁压力增加进而使心脏的负荷增加,造成心肌重塑,电活动异常,促进心律失常的发生。此外,OSAHS引起高血压、肺动脉高压、心力衰竭等也会促进心律失常的发生,甚至引起心源性猝死。有关OSAHS和SUNDS的关系仍需进一步讨论,通过死者生前的资料等多方面分析,可能为SUNDS的发病机制提供新的思路。
[1]Zhang L,Tester DJ,Lang D,et al.Does Sudden Unexplained Nocturnal Death Syndrome Remain the Autopsy-Negative Disorder:A Gross,Microscopic,and Molecular Autopsy Investigation in Southern China[J]. Mayo Clin Proc,2016,91(11):1503-1514.
[2]Patel N,Donahue C,Shenoy A,et al.Obstructive sleep apnea and arrhythmia:A systemic review[J].Int J Cardiol,2016,228:967-970.
[3]CDC CFDC.Sudden,unexpected,nocturnal deaths among Southeast Asian refugees[J].MMWR Morb Mortal Wkly Rep,1981,30(47):581-584,589.
[4]Zheng J,Huang E,Tang S,et al.A case-control study of sudden unexplained nocturnal death syndrome in the southern Chinese Han population[J].Am J Forensic Med Pathol,2015,36(1):39-43.
[5]Otto CM,Tauxe RV,Cobb LA,et al.Ventricular fibrillation causes sudden death in Southeast Asian immigrants[J].Ann Intern Med,1984,101(1):45-47.
[6]Fowler SJ,Priori SG.Clinical spectrum of patients with a Brugada ECG[J].Curr Opin Cardiol,2009,24(1):74-81.
[7]Liu C,Tester DJ,Hou Y,et al.Is sudden unexplained nocturnal death syndrome in Southern China a cardiac sodium channel dysfunction disorder?[J]. Forensic Sci Int,2014,236:38-45.
[8]Macedo PG,Brugada J,Leinveber P,et al.Sleepdisordered breathing in patients with theBrugada syndrome[J].Am J Cardiol,2011,107(5):709-713.
[9]Young E,Xiong S,Finn L,et al.Unique sleep disorders profile of a population-based sample of 747 Hmong immigrants in Wisconsin[J].Soc Sci Med,2013,79:57-65.
[10]赵阳,李建瑞,王利伟,等.北京市朝阳区成人打鼾及阻塞性睡眠呼吸暂停低通气综合征流行病学调查[J].中国医药导报,2013,10(27):108-111.
[11]马国强,代国仪,李继平,等.内蒙古东乌旗20岁以上牧区人群阻塞性睡眠呼吸暂停低通气综合征流行病学调查[J].中华临床医师杂志(电子版),2010,4(7):1070-1073.
[12]姜涛,郭颖,李宪华.阻塞性睡眠呼吸暂停低通气综合征患者性别差异分析[J].中国耳鼻咽喉颅底外科杂志,2012,18(3):183-185.
[13]Namtvedt SK,Randby A,Einvik G,et al.Cardiac arrhythmias in obstructive sleep apnea(from the Akershus Sleep Apnea Project)[J].Am J Cardiol,2011,108(8):1141-1146.
[14]Maspero C,Giannini L,Galbiati G,et al.Obstructive sleep apnea syndrome:a literature review[J].Minerva Stomatol,2015,64(2):97-109.
[15]Rivas M,Ratra A,Nugent K.Obstructive sleep apnea and its effects on cardiovascular diseases:a narrative review[J].Anatol J Cardiol,2015,15(11):944-950.
[16]Pathak RK,Mahajan R,Lau DH,et al.Sleep Apnea and Cardiac Arrhythmia:A Timely Wake-Up Call![J]. Sleep,2015,38(7):1005-1006.
[17]何权瀛,王莞尔.阻塞性睡眠呼吸暂停低通气综合征诊治指南(基层版)[J].中国呼吸与危重监护杂志,2015,(4):398-405.
[18]王绪锐.阻塞性睡眠呼吸暂停的分型、诊断标准和分度标准[J].中国社区医师,2002,(19):18.
[19]Mehra R,Benjamin EJ,Shahar E,et al.Association of nocturnal arrhythmias with sleep-disordered breathing:The Sleep Heart Health Study[J].Am J Respir Crit Care Med,2006,173(8):910-916.
[20]Ryan CM,Usui K,Floras JS,et al.Effect of continuous positive airway pressure on ventricular ectopy in heart failure patients with obstructive sleep apnoea[J].Thorax,2005,60(9):781-785.
[21]Dediu GN,Dumitrache-Rujinski S,Lungu R,et al. Positive pressure therapy in patients with cardiac arrhythmias and obstructive sleep apnea[J].Pneumologia,2015,64(1):18-22.
[22]Simantirakis EN,Schiza SI,Marketou ME,et al. Severe bradyarrhythmias in patients with sleep apnoea:the effect of continuous positive airway pressure treatment:a long-term evaluation using an insertable loop recorder[J].Eur Heart J,2004,25(12):1070-1076.
[23]Gami AS,Howard DE,Olson EJ,et al.Day-night pattern of sudden death in obstructive sleep apnea[J]. N Engl J Med,2005,352(12):1206-1214.
[24]Gami AS,Olson EJ,Shen WK,et al.Obstructive sleep apnea and the risk of sudden cardiac death:a longitudinal study of 10,701 adults[J].J Am Coll Cardiol,2013,62(7):610-616.
[25]Tobaldini E,Brugada J,Benito B,et al.Cardiac autonomic control in Brugada syndrome patients during sleep:the effects of sleep disordered breathing[J]. Int J Cardiol,2013,168(4):3267-3272.
[26]Bradley TD,Floras JS.Sleep apnea and heart failure:PartⅠ:obstructive sleep apnea[J].Circulation,2003,107(12):1671-1678.
[27]Cortelli P,Lombardi C,Montagna P,et al.Baroreflex modulation during sleep and in obstructive sleep apnea syndrome[J].Auton Neurosci,2012,169(1):7-11.
[28]Jouett NP,Watenpaugh DE,Dunlap ME,et al.Interactive effects of hypoxia,hypercapnia and lung volume on sympathetic nerve activity in humans[J]. Exp Physiol,2015,100(9):1018-1029.
[29]Stickland MK,Morgan BJ,Dempsey JA.Carotid chemoreceptormodulationofsympatheticvasoconstrictor outflow during exercise in healthy humans[J]. J Physiol,2008,586(6):1743-1754.
[30]Narkiewicz K,van de Borne PJ,Montano N,et al. Contribution of tonic chemoreflex activation to sympathetic activity and blood pressure in patients with obstructive sleep apnea[J].Circulation,1998,97(10):943-945.
[31]Rossi VA,Stradling JR,Kohler M.Effects of obstructive sleep apnoea on heart rhythm[J].Eur Respir J,2013,41(6):1439-1451.
[32]Smith JH,Baumert M,Nalivaiko E,et al.Arousal in obstructive sleep apnoea patients is associated with ECG RR and QT interval shortening and PR interval lengthening[J].J Sleep Res,2009,18(2):188-195.
[33]Voigt L,Haq SA,Mitre CA,et al.Effect of obstructive sleep apnea on QT dispersion:a potential mechanism of sudden cardiac death[J].Cardiology,2011,118(1):68-73.
[34]Somers VK,Dyken ME,Skinner JL.Autonomic and hemodynamic responses and interactions during the Mueller maneuver in humans[J].J Auton Nerv Syst,1993,44(2-3):253-259.
[35]Badran M,Ayas N,Laher I.Cardiovascular complications of sleep apnea:role of oxidative stress[J]. Oxid Med Cell Longev,2014,2014:985258.
[36]Lavie L.Oxidative stress in obstructive sleep apnea and intermittent hypoxia--revisited--the bad ugly and good:implications to the heart and brain[J].Sleep Med Rev,2015,20:27-45.
[37]Liu JN,Zhang JX,Lu G,et al.The effect of oxidative stress in myocardial cell injury in mice exposed to chronic intermittent hypoxia[J].Chin Med J(Engl),2010,123(1):74-78.
[38]de Araujo FI,de Bruin PF,Bittencourt L,et al. What can blood biomarkers tell us about cardiovascular risk in obstructive sleep apnea?[J].Sleep Breath,2015,19(3):755-768.
[39]Chan KH,Wilcox I.Obstructive sleep apnea:novel trigger and potential therapeutic target for cardiac arrhythmias[J].Expert Rev Cardiovasc Ther,2010,8(7):981-994.
[40]Lyons OD,Bradley TD.Heart Failure and Sleep Apnea[J].Can J Cardiol,2015,31(7):898-908.
[41]Khayat R,Small R,Rathman L,et al.Sleep-disorderedbreathinginheartfailure:identifyingand treating an important but often unrecognized comorbidity in heart failure patients[J].J Card Fail,2013,19(6):431-444.
[42]Otto ME,Belohlavek M,Romero-Corral A,et al. Comparisonofcardiacstructuralandfunctional changes in obese otherwise healthy adults with versus without obstructive sleep apnea[J].Am J Cardiol,2007,99(9):1298-1302.
[43]Rukhadze I,Fenik VB,Benincasa KE,et al.Chronic intermittent hypoxia alters density of aminergic terminals and receptors in the hypoglossal motor nucleus[J].Am J Respir Crit Care Med,2010,182(10):1321-1329.
[44]Durgan DJ,Crossland RF,Lloyd EE,et al.Increased cerebrovascular sensitivity to endothelin-1 in a rat model of obstructive sleep apnea:a role for endothelin receptor B[J].J Cereb Blood Flow Metab,2015,35(3):402-411.
[45]Hu X,Fan J,Chen S,et al.The role of continuous positive airway pressure in blood pressure control for patients with obstructive sleep apnea and hypertension:a meta-analysis of randomized controlled trials[J].J Clin Hypertens(Greenwich),2015,17(3):215-222.
[46]Gonzaga C,Bertolami A,Bertolami M,et al.Obstructive sleep apnea,hypertension and cardiovascular diseases[J].J Hum Hypertens,2015,29(12):705-712.
[47]May AM,Van Wagoner DR,Mehra R.OSA and cardiacarrhythmogenesis:Mechanisticinsights[J]. Chest,2017,151(1):225-241.
Research Progress of the Relationship between SUNDS and OSAHS
WU Ye-da,ZHANG Li-yong,CHENG Jian-ding
(Zhongshan Medical School,Sun Yat-Sen University,Guangzhou 510080,China)
Sudden unexplained nocturnal death syndrome(SUNDS)is always a difficulty in forensic medicine researches.Although the development of molecular genetics promotes the etiologic study of SUNDS,the pathogenesis of most such cases is still unclear.Sleep apnea syndrome(SAS)is one of the common forms of sleep disorders,and obstructive sleep apnea hypopnea syndrome(OSAHS)is the most common.In recent years,some domestic and international researches show that OSAHS is related to the development of cardiovascular disease,which may cause cardiac arrhythmia,even sudden death. This article reviews the relationship between SUNDS and OSAHS and aims to provide new ideas for the pathogenesis of SUNDS.
forensic pathology;sleep apnea,obstructive;review;arrhythmia,cardiac;sudden unexplained nocturnal death syndrome
DF795.1
A
10.3969/j.issn.1004-5619.2017.01.013
1004-5619(2017)01-0052-06
2015-12-04)
(本文编辑:邹冬华)
吴业达(1994—),男,硕士研究生,主要从事法医病理学鉴定;E-mail:wuyeda@mail2.sysu.edu.cn
成建定,男,教授,主要从事法医病理学、法医临床学鉴定;E-mail:chengjd@mail.sysu.edu.cn
