2型糖尿病患者合并肺炎克雷伯菌败血症的临床分析
2016-12-08高志飞雷金娥
高志飞,崔 巍,雷金娥,马 晨
(西安交通大学第一附属医院:1. 内分泌科;2. 检验科,陕西西安 710061)
◇临床研究◇
2型糖尿病患者合并肺炎克雷伯菌败血症的临床分析
高志飞1,崔 巍1,雷金娥2,马 晨2
(西安交通大学第一附属医院:1. 内分泌科;2. 检验科,陕西西安 710061)
目的 对糖尿病(diabetes mellitus, DM)和非DM患者合并肺炎克雷伯菌败血症的临床特征及抗生素药敏结果资料进行回顾性分析,以便为2型糖尿病(type 2 diabetes mellitus, T2DM)合并肺炎克雷伯菌败血症治疗提供理论依据。方法 收集2010年1月至2016年1月西安交通大学第一附属医院和榆林市第一医院细菌培养室记录,确定肺炎克雷伯菌败血症的患者92例,其中DM患者46例,非DM患者46例,并对他们的临床资料及药敏结果进行分析。结果 两组病例都多见于社区感染,但DM组社区感染比例更高(82.6%vs. 63%,P<0.05);DM组更易合并胆道疾病(54.3%vs. 26.1%,P<0.05)、脂肪肝(15.2%vs. 2.17%,P<0.05)、慢性肾功能不全(21.7%vs. 2.17%,P<0.05);非DM组更易合并肿瘤(23.9%vs. 45.6%,P<0.05)。DM组临床表现较非DM组体温升得更高(39.1±0.8vs. 38.6±0.9,P<0.05),且寒战(78.3%vs. 43.5%,P<0.01)、休克(15.2%vs. 2.17%,P<0.05)常见。DM组更易形成脓肿(84.7%vs. 21.7%,P<0.01),尤其是肝脓肿(23.9%vs. 13.0%,P<0.05)、肺脓肿(10.8%vs. 0%,P<0.05)、眼内炎(10.8%vs. 0%,P<0.05)发生率较高。DM组与非DM组在抗菌素敏感率方面无明显差异,对碳青霉烯类、头孢菌素三代、四代、喹诺酮有较高的敏感性;抗菌素耐药率由高到低依次为氨苄西林、头孢菌素一代、二代、氨基糖甙类、氨曲南、磺胺类、硝基呋喃类,庆大霉素耐药率在两组之间差异有统计学意义(43.5%vs. 13.0%,P<0.01)。结论 T2DM合并肺炎克雷伯菌败血症临床表现较重,更易形成脓肿和转移性感染,死亡率较高。及时选择合理的抗生素和脓肿引流对预后至关重要。
2型糖尿病;肺炎克雷伯菌;败血症;药敏试验;治疗
肺炎克雷伯菌属于肠杆菌科,为革兰阴性杆菌,需氧或兼性厌氧,它是一种人畜共患病原菌。人是肺炎克雷伯菌的主要宿主,它常寄殖于正常人的呼吸道和肠道。肺炎克雷伯菌是临床上最重要的条件致病菌,通常在医院获得性感染,其感染风险增加和患者免疫力低下有关,如合并有糖尿病(diabetes mellitus, DM)、酒精中毒、恶性肿瘤、肝胆疾病、COPD、糖皮质激素治疗、放化疗及免疫抑制治疗、肾功能衰竭、导管相关性感染等[1]。意外的是在最近20多年里,社区获得性肺炎克雷伯菌感染被广泛的报道。DM成为肺炎克雷伯菌败血症的一个最重要的危险因素。台湾病例报告显示,DM占肺炎克雷伯菌败血症病例的34%~36%[2]。这类患者开始临床表现不典型,细菌培养需要3~5 d,脓肿未形成前影像学检查不易发现,易漏诊、误诊,如果诊断治疗不及时,治疗方法不恰当,可能出现全身迁徙性感染,引发感染性休克、DIC等,严重者可导致死亡。随着DM患病率的增加及抗生素的不合理使用,我国肺炎克雷伯菌感染的发病率逐年升高,但是DM和非DM患者合并肺炎克雷伯菌败血症的临床差异却鲜有报道。本文回顾性分析2型糖尿病(type 2 diabetes mellitus, T2DM)患者合并肺炎克雷伯菌败血症的临床特点及抗生素药敏差异。
1 资料与方法
1.1 一般资料 收集2010年1月至2016年1月西安交通大学第一附属医院和榆林市第一医院细菌培养室记录,确定肺炎克雷伯菌败血症的患者92例,其中DM患者46例,非DM患者46例。临床资料包括患者基本信息、基础疾病、临床表现、感染来源、实验室检查、药敏试验及治疗转归。肺炎克雷伯菌败血症相关的基本资料包括恶性肿瘤、放化疗及阳性血培养前14 d之内给予免疫抑制治疗、脂肪肝、肝炎肝硬化、胆道疾病、COPD、慢性肾功能不全。胆道疾病包括胆道结石、胆囊结构异常或手术史。经西安交通大学第一附属医院伦理委员会审查,本研究符合卫生部《涉及人的生物医学研究伦理审查办法(试行)》及赫尔辛基宣言关于生物学人体试验的相关规定,受试者均签署知情同意书。
1.2 诊断标准 DM的诊断符合WHO 1999年诊断标准。肺炎克雷伯菌败血症诊断标准:血培养结果为肺炎克雷伯菌且临床具有全身炎症反应综合征(SIRS)表现。医院感染肺炎克雷伯菌败血症的诊断:①患者入院时不存在肺炎克雷伯菌感染,也不处于潜伏期,在入院48 h后抽取的血培养是阳性结果;②虽然感染在入院48 h内发生,但患者是从其他医院或疗养院转入。除此之外的肺炎克雷伯菌败血症都被定义为社区感染。
1.3 研究方法 对临床资料进行回顾性分析,对DM组合并肺炎克雷伯菌败血症及非DM组合并肺炎克雷伯菌败血症临床资料及药敏试验进行比较。

2 结 果
2.1 两组患者一般资料的比较 总共92例肺炎克雷伯菌败血症的患者纳入此项研究,其中DM组46例,全部为T2DM病,非DM组46例;DM组年龄35~85岁,平均年龄(62.2±14.1)岁,非DM组年龄20~84岁,平均年龄(53.8±14.8)岁,差异无统计学意义(P>0.05);男性占多数(58,63%),DM组男∶女=30∶16,非DM组男∶女=28∶18;以社区感染为主,DM组社区感染38例(占82.6%),院内感染8例(占17.4%),非DM组社区感染28例(占63%),院内感染18例(占37%),差异有统计学意义(P<0.05)。DM组更易合并胆道疾病、脂肪肝、慢性肾功能不全,非DM组更易合并肿瘤,差异有统计学意义(P<0.05)。在放化疗及免疫抑制治疗、肝炎肝硬化、COPD基础疾病方面差异无统计学意义(P>0.05,表1)。

表1 两组患者一般资料的比较Tab.1 Comparison of general information between the two groups of patients
2.2 两组患者临床表现的比较 DM组46例,病程(7.6±7.1)年,平均糖化血红蛋白(10.9±4.4)%,合并DM酮症14例(占30.4%),合并DM肾病11例(占23.9%)。两组都有不同程度的寒战、发热、咳嗽、腹痛、恶心等临床表现,但在最高体温、寒战、休克方面差异有统计学意义(P<0.05)。DM组空腹血糖(14.7±7.1)mmol/L,非DM组空腹血糖(5.1±0.9)mmol/L;两组之间都有不同程度白细胞升高或者减低、血小板减低、白蛋白减低、肝功能受损,其中DM组白蛋白<35 g/L 35例(占76.1%),非DM组白蛋白<35 g/L 25例(占54.3%),差异有统计学意义(P<0.05);DM组白细胞<4×109/L 4例(占8.7%),非DM组白细胞<4×109/L 12例(占26.1%),差异有统计学意义(P<0.05);DM死亡人数6例(死亡率13.0%),非DM组死亡1例(死亡率2.2%),差异有统计学意义(P<0.05,表2)。
2.3 两组患者感染部位的比较 肺炎克雷伯菌最常见的感染部位为肺部,其次为腹腔。最常见的感染为肺炎,最常见的脓肿为肝脓肿,DM组有较高的脓肿发生率,DM组脓肿形成39例(占84.7%),其中多部位脓肿形成3例,非DM组脓肿形成10例(占21.7%),差异有统计学意义(P<0.001);DM组在肝脓肿、肺脓肿、眼内炎方面与非DM组比较差异有统计学意义(P<0.05),DM组更易形成脓肿、重症感染(表3)。

表2 两组患者临床表现的比较Tab.2 Comparison of clinical features of the two groups of patients

表3 两组患者感染部位的比较Tab.3 Comparison of infection sites between the two groups of patients [例(%)]
2.4 两组患者对抗生素敏感性与耐药率的比较 肺炎克雷伯菌对碳青霉烯类、头孢菌素三代、四代、喹诺酮有较高的敏感性,DM组与非DM组在抗菌素敏感率方面差异无统计学意义;耐药率由高到低依次为氨苄西林、头孢曲松、氨苄西林舒巴坦、庆大霉素、哌拉西林、头孢唑林、头孢呋辛、氨曲南、复方新诺明、呋喃妥因,两组在庆大霉素耐药率上差异有统计学意义(P<0.05);DM组多重耐药菌14例(占30.4%),非DM组多重耐药菌5例(占10.8%),差异有统计学意义(P<0.05,图1、表4)。

图1 两组患者抗生素敏感率和耐药率的比较Fig.1 Comparison of antibiotic susceptibility and drug resistance inthe two groups of patients
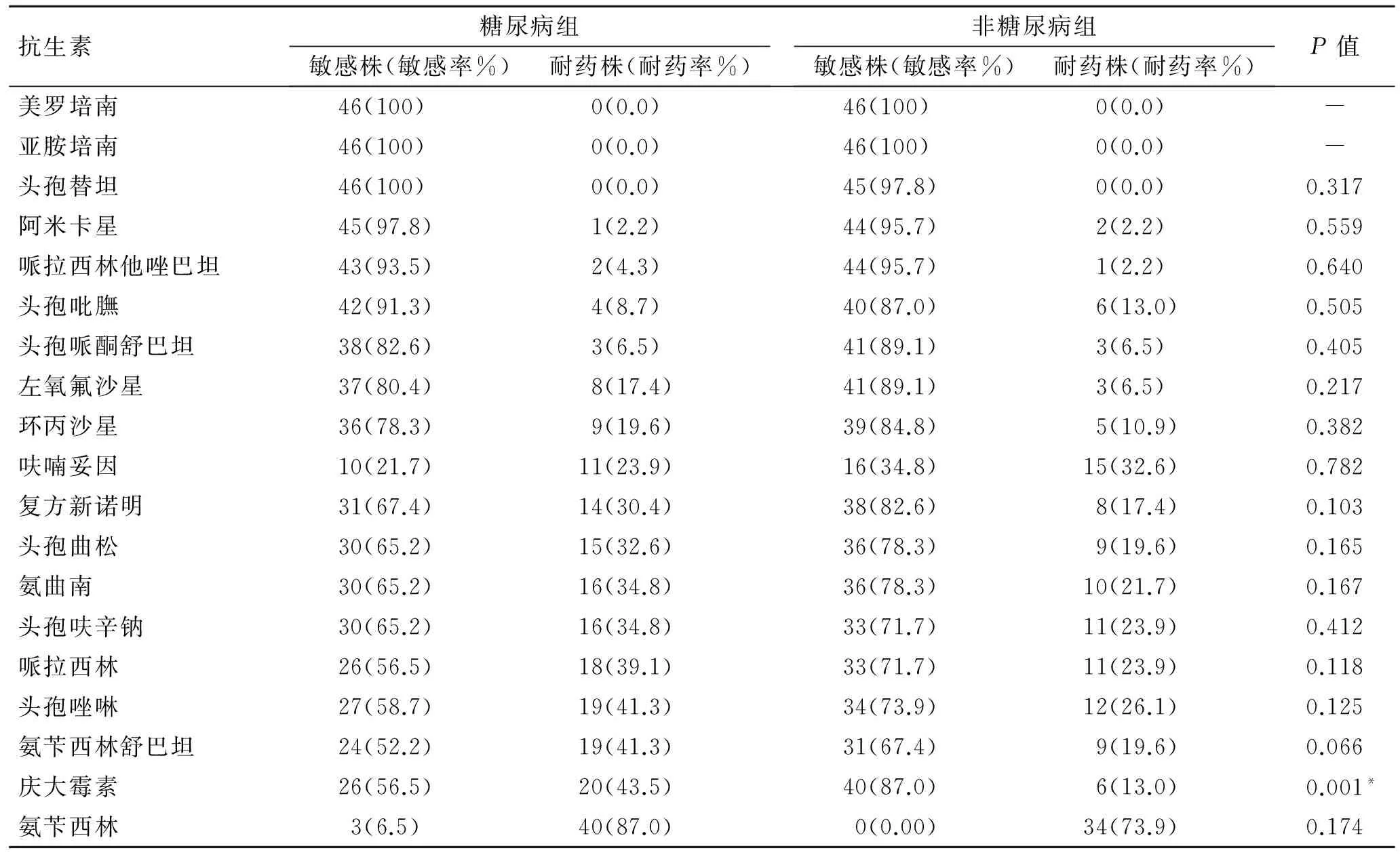
表4 两组患者抗生素药敏的比较Tab.4 Comparison of antibiotic susceptibility in the two groups of patients
3 讨 论
3.1 DM合并肺炎克雷伯菌败血症的临床特点 本组资料显示DM合并肺炎克雷伯菌败血症的临床特点:①DM病程(7.6±7.1)年,平均年龄(62.24±14.13)岁,皆为T2DM,起病急,病情重,30.4%合并DM酮症,23.9%合并DM肾病,男性多于女性,社区获得性感染多于院内感染,基础疾病合并率由高到低依次为胆道疾病、肿瘤、慢性肾功能不全、肝炎肝硬化、脂肪肝,最常见的感染为肺炎,最多见的脓肿为肝脓肿,依次为肺脓肿、眼内炎、脑膜炎/脑脓肿、肾脓肿。②临床表现为寒战、高热、咳嗽、腹痛、恶心等,阳性体征不明显,早期脓肿未形成,感染灶不易发现,患者表现为持续发热,抗感染治疗效果差,血糖不易控制。③辅助检查表现为白细胞升高或减低,血小板减低,白蛋白减低,肝功能受损。DM组白蛋白减低更明显,可能和长期DM消耗及合并多发脓肿重症感染有关;非DM组白细胞减低更多见,可能和非DM组多发肿瘤、放化疗及免疫抑制治疗有关。④影像学检查:多次B超及CT检查可发现脓肿。⑤细菌学检查:本组细菌资料全部为血培养检出肺炎克雷伯菌,除了肺炎克雷伯菌感染外,往往合并其他病原菌,DM组中2例患者同时检出大肠埃希菌,2例患者检出铜绿假单胞菌,2例患者检出粪肠球菌,4例患者检出白色念珠菌,真菌感染可能和DM抵抗力下降及长期应用抗生素有关;非DM组5例检出大肠埃希菌,1例检出表皮葡萄球菌,1例检出真菌。⑥多重耐药菌:DM组多重耐药菌14例(占30.4%),主要耐药为氨苄西林、庆大霉素、氨苄西林舒巴坦、头孢一代二代、氨曲南、复方新诺明、呋喃妥因,对碳青霉烯类100%敏感,对头孢菌素三代、四代、喹诺酮有较高的敏感性。⑦肺炎克雷伯菌肝脓肿的预后总体是好的,但转移性脓肿可导致显著的死亡率。台湾病例报道,在160例肺炎克雷伯菌肝脓肿回顾分析中,病死率为11%,复发率4.4%[4]。死亡18例中,9例主要的死亡原因是出现脓毒症,4例发生转移性感染,分别为脑膜炎、脑脓肿、肺脓肿和坏死性筋膜炎,其中2例脓肿破裂,脓毒症是这些患者死亡的主要原因。尽管积极治疗,但转移性眼内炎的并发症往往很高,许多患者有视力受损或失明[5-7]。此外,脑膜炎、脑脓肿患者可有持续性的神经系统损害,包括四肢麻痹,瘫痪,或高级皮层功能受损[8]。本组资料显示总死亡率为13.0%,和文献报道的11%相近,5例眼内炎患者有4例患者出现视力下降,1例患者由于早期行玻璃体切除术及强有力的抗生素治疗愈后良好。⑧虽然肺炎克雷伯菌株血清分型未在本研究中进行,但文献报道它的毒力基因检测显示引起肺炎克雷伯菌肝脓肿的以高黏液性菌株为主,它的血清型以K1和K2为主,毒力基因以rmpA为主[9]。
3.2 DM合并肺炎克雷伯菌败血症时抗生素的选择 初始抗生素治疗一般应包括革兰氏阴性菌和厌氧菌,可选择碳青霉烯、头孢菌素三代四代、喹诺酮类,随后的抗生素治疗应根据药敏试验的结果确定[10-11]。本研究所选的病例在入院后第一时间给予头孢菌素三代四代抗生素联合喹诺酮类或者硝基咪唑类,治疗效果不好时更换为碳青霉烯类,治疗过程中DM组4例合并白色念珠菌感染,非DM组1例合并真菌感染,同时给予抗真菌治疗。β-内酰胺类抗生素是治疗肺炎克雷伯菌感染的有效药物,然而随着β-内酰胺类抗生素特别是第三代头孢菌素在临床上的大量应用,导致肺炎克雷伯菌产生各种β-内酰胺酶,其中超广谱β-内酰胺酶(ESBLs)在肺炎克雷伯菌中最为多见[12]。产超广谱β-内酰胺酶菌不仅对头孢三代和氨曲南耐药,而且对氨基糖苷类、喹诺酮类和磺胺类也有交叉耐药[13],产超广谱β-内酰胺酶菌肺炎克雷伯菌感染与高死亡率相关[14]。此外,肺炎克雷伯菌还可产生对喹诺酮类耐药的基因qnrA,该qnrA基因可以通过整合子传播给人[15]。因此,应值得注意。
本研究患者抗生素治疗的疗程大多数情况下给予4~6周,特殊情况需要更长的疗程。譬如,患者需要持续引流或者影像学证实脓肿持续存在。一般术后第2至3周内,给患者静脉抗生素以改善全身状况,之后则更换为口服药物。后续影像学监测治疗的反应,以确定抗生素的持续时间。一般而言,治疗持续到临床症状消失、炎症标志物正常、细菌培养阴性、CT证实脓腔内无杂物可考虑停止抗生素[16]。
3.3 DM合并肺炎克雷伯菌败血症转移性感染的治疗 台湾医生首次描述了DM患者在感染肺炎克雷伯菌后由于菌血症的传播而导致肝脓肿、肺脓肿、膈下脓肿、肾脓肿、脑脓肿、眼内炎、坏死性筋膜炎等。由于它具有很强的侵袭性,这一现象称为侵袭综合征[17]。我们的研究也发现DM患者有较高的脓肿发生率,且转移性脓肿多见。转移性感染是一种消耗性疾病,常伴有贫血、低蛋白血症等,少数合并有腹水、胸水,因此营养支持很重要,必要时可输血浆或人血白蛋白等。转移性感染的治疗,除了全身性的抗生素,还需要局部治疗或手术。肝脓肿的治疗包括引流、全身抗生素治疗。本研究病例中DM组10例选择了穿刺引流,6例选择了手术切除;非DM组6例选择了穿刺引流,4例选择了手术切除[18]。
肺炎克雷伯菌眼内炎是一种眼外感染源通过血源性播散而引起的严重致盲性眼内感染,内源性眼内炎发病率相对较低,但对视力损害极大。台湾病例报道524例肺炎克雷伯菌肝脓肿,转移性感染发生率为12%,其中6%有眼内炎[19],肺炎克雷伯菌眼内炎患者通常自觉眼睛疼痛、视力模糊、眼睛发红,单侧病变往往比双侧更常见,往往是在症状出现24 h后快速进展为永久性视力丧失[7]。回顾性分析61例肺炎克雷伯菌眼内炎,87%出现视力不良,在3个月后仍然有76%的视力低下和58%无光感。前房积脓是常见的预后不良的指标[20]。患者一经诊断立即全身使用广谱抗生素,患眼散瞳,滴抗生素滴眼液和糖皮质激素滴眼液,同时接受玻璃体腔内注射抗生素和玻璃体切除术,尽量切除所有玻璃体及视网膜表面的灰白色脓苔和渗出。本研究有5例眼内炎患者,3例进行玻璃体切除术,2例保守治疗,术后4例出现不同程度的视力下降,1例视力恢复良好。
综上所述,近年来肺炎克雷伯菌是T2DM患者社区感染的一个重要致病菌。血糖控制不佳成为肺炎克雷伯菌败血症的一个最重要的危险因素,这类患者易合并DM酮症酸中毒,如果诊断不明确,治疗方法不恰当,不合理使用抗生素,可能会出现全身迁徙性感染,引发感染性休克、DIC等,严重者可导致死亡,脓毒症是这类患者主要死亡原因。因此,早期发现、早期明确诊断,及时合理地抗生素选择及脓肿引流对该类患者预后至关重要。
[1] HSIANG CW, LIU CH, FAN HL, et al. Clinical features and computed tomography characteristics of non-Klebsiella pneumoniae liver abscesses in elderly (>65 years) and nonelderly patients[J]. Yonsei Med J, 2015, 56(2):519-528.
[2] LEE KH, HUI KP, TAN WC, et al. Klebsiella bacteraemia: a report of 101 cases from National University Hospital, Singapore[J]. J Hosp Infect, 1994, 27(4):299-305.
[3] TSAY RW, SIU LK, FUNG CP, et al. Characteristics of bacteremia between community-acquired and nosocomial Klebsiella pneumoniae infection: risk factor for mortality and the impact of capsular serotypes as a herald for community-acquired infection[J]. Arch Intern Med, 2002, 162(9):1021-1027.
[4] WANG JH, LIU YC, LEE SS, et al. Primary liver abscess due to Klebsiella pneumoniae in Taiwan[J]. Clin Infect Dis, 1998, 26(6):1434-1438.
[5] FANG CT, LAI SY, YI WC, et al. Klebsiella pneumoniae genotype K1: an emerging pathogen that causes septic ocular or central nervous system complications from pyogenic liver abscess[J]. Clin Infect Dis, 2007,45(3):284-293.
[6] SHEU SJ, CHOU LC, HONG MC, et al. Risk factors for endogenous endophthalmitis secondary to Klebsiella pneumoniae liver abscess[J]. Zhonghua Yi Xue Za Zhi (Taipei), 2002, 65(11):534-539.
[7] ANG M, JAP A, CHEE SP. Prognostic factors and outcomes in endogenous Klebsiella pneumoniae endophthalmitis[J]. Am J Ophthalmol, 2011, 151(2):338-344.
[8] FANG CT, CHEN YC, CHANG SC, et al. Klebsiella pneumoniae meningitis: timing of antimicrobial therapy and prognosis[J]. QJM, 2000, 93(1):45-53.
[9] LIN YT, SIU LK, LIN JC, et al. Seroepidemiology of Klebsiella pneumoniae colonizing the intestinal tract of healthy Chinese and overseas Chinese adults in Asian countries[J]. BMC Microbiol, 2012, 12:13.
[10] KANG CI, KIM SH, BANG JW, et al. Community-acquired versus nosocomial Klebsiella pneumoniae bacteremia: clinical features, treatment outcomes, and clinical implication of antimicrobial resistance[J]. J Korean Med Sci, 2006, 21(5):816-822.
[11] LEDERMAN ER, CRUM NF. Pyogenic liver abscess with a focus on Klebsiella pneumoniae as a primary pathogen: an emerging disease with unique clinical characteristics[J]. Am J Gastroenterol, 2005, 100(2):322-331.
[12] BOYLE DP, ZEMBOWER TR. Epidemiology and management of emerging drug-resistant gram-negative bacteria: Extended-spectrum β-lactamases and beyond[J]. Urol Clin North Am, 2015, 42(4):493-505.
[13] BRATU S, TOLANEY P, KARUMUDI U, et al. Carbapenemase-producing Klebsiella pneumoniae in Brooklyn, NY: molecular epidemiology and in vitro activity of polymyxin B and other agents[J]. J Antimicrob Chemother, 2005, 56(1):128-132.
[14] TUMBARELLO M, SPANU T, SANGUINETTI M, et al. Bloodstream infections caused by extended-spectrum-beta-lactamase-producing Klebsiella pneumoniae: risk factors, molecular epidemiology, and clinical outcome[J]. Antimicrob Agents Chemother, 2006, 50(2):498-504.
[15] 岳磊,陈雪影,庄娜,等. 健康鸡源肺炎克雷伯菌检测到质粒介导喹诺酮耐药qnrA基因[J]. 华南农业大学学报, 2012, 33(2):259-263.
[16] SHIN SU, PARK CM, LEE Y, et al. Clinical and radiological features of invasive Klebsiella pneumoniae liver abscess syndrome[J]. Acta Radiol, 2013, 54(5):557-563.
[17] FANG CT, LAI SY, YI WC, et al. Klebsiella pneumoniae genotype K1: an emerging pathogen that causes septic ocular or central nervous system complications from pyogenic liver abscess[J]. Clin Infect Dis, 2007, 45(3):284-293.
[18] QU TT, ZHOU JC, JIANG Y, et al. Clinical and microbiological characteristics of Klebsiella pneumoniae liver abscess in East China[J]. BMC Infect Dis, 2015, 15:161.
[19] WANG JH, LIU YC, LEE SS, et al. Primary liver abscess due to Klebsiella pneumoniae in Taiwan[J]. Clin Infect Dis, 1998, 26(6):1434-1438.
[20] CHEN YJ, KUO HK, WU PC, et al. A 10-year comparison of endogenous endophthalmitis outcomes: an East Asian experience with Klebsiella pneumoniae infection[J]. Retina, 2004, 24(3):383-390.
(编辑 韩维栋)
Clinical study of Klebsiella bacteraemia in type 2 diabetic patients
GAO Zhi-fei1, CUI Wei1, LEI Jin-e2, MA Chen2
(1. Department of Endocrinology; 2. Laboratory Medicine, the First Affiliated Hospital of Xi’an Jiaotong University, Xi’an 710061, China)
Objective To retrospectively analyze the clinical features and antibiotic susceptibility of diabetic and non-diabetic patients with Klebsiella pneumoniae bacteremia in order to provide theoretical basis for treating type 2 diabetes mellitus Klebsiella pneumoniae bacteremia. Methods We collected bacterial culture room records from January 2010 to January 2016 in the First Affiliated Hospital of Xi’an Jiaotong University and the First Hospital of Yulin City and determined Klebsiella pneumoniae bacteremia in 92 patients, including 46 cases of DM and 46 cases of non-DM. We analyzed their clinical data and antibiotic susceptibility test results. Results Community-acquired infection was common in both the diabetic group and non-diabetic groups, but the infection rate was higher in the diabetic group (82.6%vs. 63%,P<0.05). The diabetic group was more easily complicated with biliary disease (54.3%vs. 26.1%,P<0.05), fatty liver (15.2%vs. 2.17%,P<0.05), and chronic renal insufficiency (21.7%vs. 2.17%,P<0.05). The non-diabetic group was more easily complicated with tumor (23.9%vs. 45.6%,P<0.05). The diabetic group had higher temperature rise (39.1±0.8vs. 38.6±0.9,P<0.05), and more chills (78.3%vs. 43.5%,P<0.01) and shock (15.2%vs. 2.17%,P<0.05). The diabetic group tended to form abscesses (84.7%vs. 21.7%,P<0.01), with higher incidence of abscesses in the liver (23.9%vs. 13.0%,P<0.05) or lung (10.8%vs. 0%,P<0.05), and intraocular inflammation (10.8%vs. 0%,P<0.05) compared with the non-diabetic group. Diabetic and non-diabetic groups did not significantly differ in rates of antibiotic-sensitivity, such as carbapenems, third- and fourth generation cephalosporins, and quinolone. The antibiotic-resistance rate in both groups in descending order was ampicillin, first- and second-generation cephalosporin, aminoglycosides, aztreonam, sulfonamides, and nitrofurans. Gentamicin resistance rate was (43.5%vs. 13.0%,P<0.01) significantly different between the two groups. Conclusion T2DM with Klebsiella pneumoniae bacteremia exhibits severe clinical manifestations, forms an abscess easily, and has metastatic infection and a higher mortality rate. Selecting appropriate antibiotics and timely abscess drainage are essential for the prognosis.
type 2 diabetes mellitus; Klebsiella pneumonia; bacteremia; drug sensitivity test; treatment
2016-04-07
2016-05-12
陕西省自然科学基金资助项目(No.JM1404)
Supported by the Natural Science Foundation of Shaanxi Province (No.JM1404)
崔巍. E-mail: doctorweiwei.cui@126.com
R587.1
A
10.7652/jdyxb201606013
优先出版:http://www.cnki.net/kcms/detail/61.1399.R.20161012.1603.014.html(2016-10-12)
