经导管介入与经胸小切口封堵术治疗小儿动脉导管未闭的临床价值比较
2016-12-06刘晓单春方
刘晓,单春方
(新疆医科大学第一附属医院心脏起搏介入诊疗中心,新疆 乌鲁木齐 830054)
经导管介入与经胸小切口封堵术治疗小儿动脉导管未闭的临床价值比较
刘晓,单春方
(新疆医科大学第一附属医院心脏起搏介入诊疗中心,新疆 乌鲁木齐 830054)
目的探讨经导管介入与经胸小切口封堵术治疗小儿动脉导管未闭(PDA)的临床价值差异。方法选取2012年8月-2014年8月在该院接受治疗的PDA患儿108例作为研究对象,根据接受的治疗方式不同,分为接受经胸小切口封堵术治疗的对照组(58例)和接受导管介入治疗的观察组(50例)。对比两组患儿的手术相关指标、肺动脉压、血清肌酸激酶同工酶(CK-MB)、心肌肌钙蛋白(cTnT)水平,以及术后并发症发生率等的差异。结果观察组患儿治疗后术中失血量少于对照组,手术时间、重症加强护理病房住院时间、住院总时间均短于对照组患儿,差异有统计学意义(P<0.05);观察组患儿治疗后肺动脉收缩压、肺动脉舒张压均低于对照组,血清CK-MB、cTnT水平低于对照组患儿,差异有统计学意义(P<0.05);观察组患儿治疗后封堵器脱落、心脏穿孔、心律失常、残余分流等并发症发生率低于对照组患儿,差异有统计学意义(P<0.05)。结论PDA患儿接受经导管介入治疗,可以优化手术过程并提升治疗效果,心肌组织损伤小,术后并发症少,是治疗PDA的首选方法。
动脉导管未闭;经导管介入;经胸小切口封堵术
动脉导管未闭(patent ductusarteriosus,PDA)是小儿时期最常见的心脏病之一,主要临床表现为气急乏力、生长发育迟缓。细小的PDA有可能在1岁以内自然关闭,较粗大的动脉导管分流可导致患儿出现多种并发症,如支气管肺发育不良等,对生命健康损害巨大,需要早期积极治疗[1]。经导管介入封堵术及经胸小切口封堵术是目前临床治疗PDA患儿的两种主要方式,经导管介入封堵术操作简单、创伤小,但是X线下造影;经胸小切口封堵术手术创伤较大,全身麻醉对气道有损伤[2]。选择何种治疗方式对PDA患儿的最终治疗结局影响较大,本研究将重点分析经导管介入与经胸小切口封堵术治疗小儿动脉导管未闭的临床价值差异,现报道如下。
1 资料与方法
1.1一般资料
选取2012年8月-2014年8月于本院接受治疗的动脉导管未闭患儿108例作为研究对象,对研究过程及相关结果进行回顾性研究。根据接受的治疗方式不同,分为接受经胸小切口封堵术治疗的对照组(58例)和接受导管介入治疗的观察组(50例)。对照组患儿中男性30例,女性28例;年龄4个月~5岁,平均(13.27±2.09)个月;PDA肺动脉端最狭窄处1.92~11.17 mm,平均(5.28±0.92)mm;肺动脉压力17~83 mmHg,平均(48.39±7.11)mmHg;心功能分级Ⅰ级10例,Ⅱ级37例,Ⅲ级11例;封堵器型号V8 mm~V11 mm。观察组患儿中男性27例,女性23例。年龄3个月~4岁,平均(12.19±2.47)个月。PDA肺动脉端最狭窄处1.97~11.35mm,平均(5.37± 0.86)mm。肺动脉压力16~85 mmHg,平均(49.73± 7.09)mmHg。心功能分级Ⅰ级7例,Ⅱ级34例,Ⅲ级9例。封堵器型号V8 mm~V12 mm。本实验封堵器均由北京华医圣杰公司生产,经本院伦理委员会批准,病例采集经患儿家属同意。两组患儿的性别、年龄、动脉导管大小、肺动脉压力、心功能、封堵器型号等基线资料比较,差异无统计学意义(P>0.05)。
1.2治疗方法
1.2.1对照组对照组患儿接受经胸小切口封堵术治疗,具体操作如下:患儿全身麻醉后进行气管插管,去左胸骨旁第2肋间横切口(3~5 cm),暴露心包后切开并悬吊,暴露主肺动脉前壁,在经食管超声引导下进行穿刺及封堵,术中根据患儿体重进行肝素抗凝。封堵完成和逐层关闭、缝合心包,根据术中出血情况及患儿实时血色素水平确定是否需要输血及输血量,放置心包引流管1根,术后观察8 d后若无异常可出院随访。
1.2.2观察组观察组患儿接受经导管介入治疗,具体操作如下:术前行静脉碘过敏试验,由于患儿年龄较小给予静脉复合麻醉。有术前心脏超声结果判断股动、静脉穿刺情况,对于导管较细患儿可只穿股动脉,术中肝素抗凝,吸氧、心电监护并补液。穿刺成功后置入导管、导丝,经数字减影机(digital subtraction angiography,DSA)透视后行静脉造影,准确测量动脉导管大小、形态、位置,精确选择封堵器大小。术后穿刺肢体制动12 h,住院观察3 d若无异常可出院。
1.3观察指标
1.3.1手术相关指标对比两组患者的手术治疗后手术时间、术中失血量、重症加强护理病房(intensive care unit,ICU)住院时间、住院总时间。
1.3.2肺动脉压、血清肌酸激酶同工酶(creatine kinase-MB,CK-MB)及心肌肌钙蛋白(cardiac troponin T,cTnT)水平封堵前后,采用彩色多普勒超声测定两组患者的肺动脉收缩压、肺动脉舒张压水平,用电化学发光法检测CK-MB及cTnT水平等差异。彩色多普勒超声诊断仪(美国GE公司,型号:VIVID E9),电化学发光仪(美国罗氏公司,型号:Elecsys 2010)。
1.3.3术后并发症术后对患儿进行1年随访,对比出现封堵器脱落、心脏穿孔、心律失常、残余分流、封堵器表面血栓形成等并发症概率的差异。
1.4统计学方法
采用SPSS 21.0统计软件进行数据分析,计量资料以均数±标准差(±s)表示,用t检验,计数资料以率表示,用Fisher确切概率法检验,P<0.05为差异有统计学意义。
2 结果
2.1经导管介入治疗的术中影像学图像
观察组患儿接受经导管介入治疗术中DSA造影的情况见图1、2。
2.2手术相关指标
观察组患儿接受治疗后的术中失血量少于对照组,手术时间、ICU住院时间、住院总时间短于对照组,差异有统计学意义(P<0.05)。见表1。
2.3肺动脉压、血清CK-MB及cTnT水平
治疗前两组患者的肺动脉压、血清CK-MB及cTnT水平比较,差异无统计学意义(P>0.05),治疗后两组患儿的肺动脉压降低,血清CK-MB及cTnT水平上升,差异有统计学意义(P<0.05),观察组患儿接受治疗后的肺动脉收缩压、肺动脉舒张压低于对照组,血清CK-MB、cTnT水平低于对照组,差异有统计学意义(P<0.05)。见表2。

图1 封堵前DSA造影图像

图2 封堵后DSA造影图像
2.4术后并发症
观察组患儿术后封堵器脱落、心脏穿孔、心律失常、残余分流的并发症发生率低于对照组,差异有统计学意义(P<0.05),两组封堵器表面血栓形成发生率比较,差异无统计学意义(P>0.05)。见表3。
表1 两组患者的手术相关指标值比较(±s)
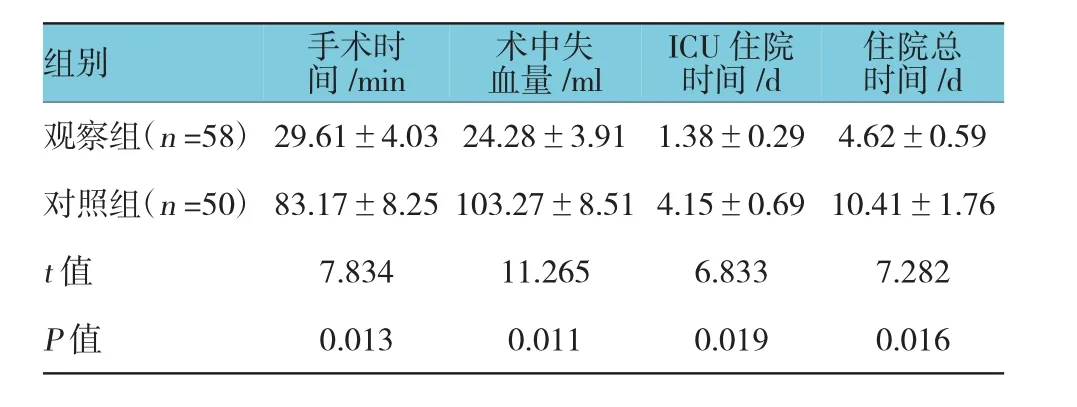
表1 两组患者的手术相关指标值比较(±s)
组别手术时间/min术中失血量/mlICU住院时间/d住院总时间/d观察组(n=58)29.61±4.03 24.28±3.911.38±0.294.62±0.59对照组(n=50)83.17±8.25 103.27±8.51 4.15±0.69 10.41±1.76 t值7.83411.2656.8337.282 P值0.0130.0110.0190.016
表2 两组患儿治疗前后肺动脉压、血清CK-MB及cTnT水平比较(±s)
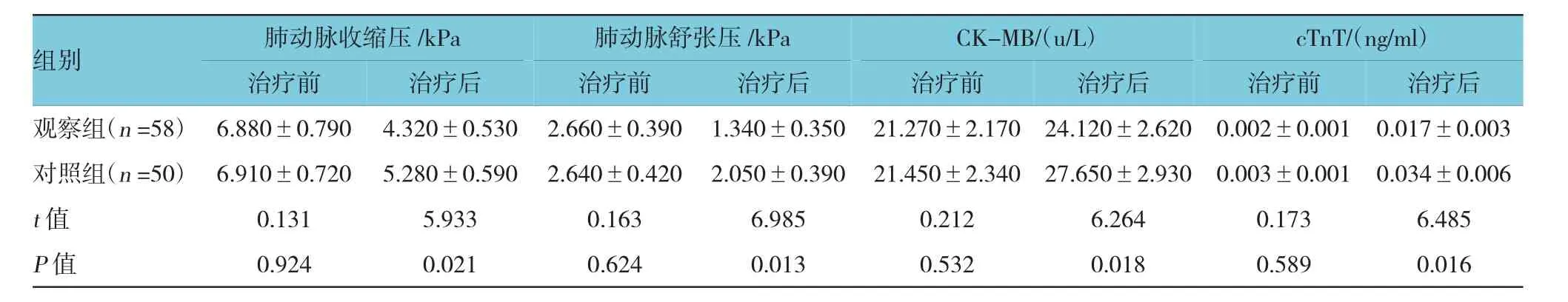
表2 两组患儿治疗前后肺动脉压、血清CK-MB及cTnT水平比较(±s)
组别肺动脉收缩压/kPa肺动脉舒张压/kPaCK-MB/(u/L)cTnT/(ng/ml)治疗前治疗前治疗前治疗前治疗后观察组(n=58)6.880±0.7904.320±0.5302.660±0.3901.340±0.35021.270±2.17024.120±2.6200.002±0.0010.017±0.003对照组(n=50)6.910±0.7205.280±0.5902.640±0.4202.050±0.39021.450±2.34027.650±2.9300.003±0.0010.034±0.006 t值0.1315.9330.1636.9850.2126.2640.1736.485 P值0.9240.0210.6240.0130.5320.0180.5890.016治疗后治疗后治疗后
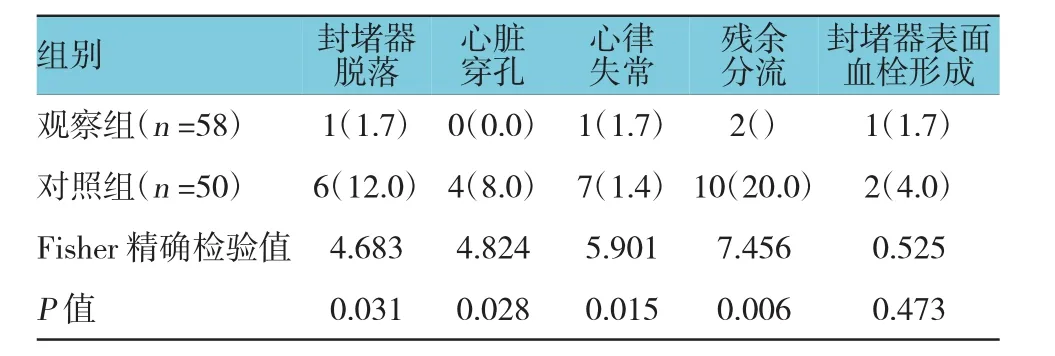
表3 两组患儿的术后并发症发生率比较例(%)
3 讨论
PDA的治疗自1998年开始应用封堵器以来,已经获得巨大突破,成为首选治疗模式。封堵器手术治疗包括介入封堵术及开胸封堵术,不同手术方法的选择对患儿的疗效及预后影响较大。有研究显示,PDA患者经胸治疗后可能出现心脏功能损伤、肋骨骨折、肾功能降低等并发症,故目前在临床中的应用仍存在争议[3]。经导管介入治疗具有创伤小、并发症少、促进伴发的肺部疾病迅速恢复等优势,但是其操作需要在X线透视下进行,患儿受辐射时间较长,小儿血管穿刺相对困难,局部血管栓塞发生率较高。在临床实际操作中,经导管介入治疗与经胸小切口封堵治疗的具体选择问题,已经成为研究重点[4]。
由于PDA患儿年龄较小,加上心脏本身疾病,其对创伤的耐受力较低,在确保手术效果的前提下,应尽可能降低手术创伤,促进患儿的术后躯体机能恢复。经胸小切口封堵术需要进行气管插管全身麻醉,经导管介入封堵术只需对小儿进行静脉复合麻醉,相比之下前者对小儿气道及声门有一定损伤[5]。经胸小切口封堵术虽然切口较传统的开胸手术小许多,但是且切口长度仍有3~5 cm,术中切开心包、暴露主肺动脉等均对心脏带来较大创伤。本研究首先对比两种治疗方式的手术创伤及术后恢复相关指标,结果显示,观察组患儿的术中失血量较少,手术时间、ICU住院时间、住院总时间较短,提示经导管介入封堵术的手术创伤较小、术后恢复迅速。经导管介入封堵术操作时间短暂,无特殊复杂病情的患儿一般在30 min左右即可完成,间接减少院内感染的概率,降低麻醉意外发生率[6]。经胸小切口手术的出血量较多主要是在胸骨及心包引流缓解,一般失血100~300 ml,而介入封堵治疗一般出血10~30 ml,很少需要输血。由此可见经导管介入封堵术与经胸小切口封堵术向比较,操作简单、术中创伤小、术后恢复快。
PDA最主要的临床表现是肺动脉高压,肺动脉高压程度将决定患儿的并发症严重程度,故对患儿治疗前后肺动脉压力测定可以直接判断治疗的效果。本研究中两组患儿治疗前肺动脉压力比较,差异无统计学意义,治疗后观察组患儿的收缩期肺动脉压力及舒张期肺动脉压力均较低,提示经导管介入封堵治疗具有更为直接有效的治疗效果[7]。这与经导管介入封堵治疗在DSA造影下进行,可以实时判断封堵效果及残留的血液分流水平等关系密切,该治疗方式可以获得更为精确、更加彻底的封堵效果。有研究显示,先天性心脏病患儿在接受手术治疗后,可发生不同程度的心功能降低。本研究中两组患儿的治疗后心肌酶谱指标CK-MB和cTnT值提高,说明手术操作会损伤心肌,但是观察组患儿的血清CKMB、cTnT水平较低,可能是由于经胸小切口手术中切开心包并悬吊等操作造成心肌损伤,而经导管介入封堵治疗由于从动脉通路进入心脏,对正常心肌组织的损伤较小。
PDA患儿治疗后的并发症发生可能对其造成致命伤害,主要是血流动力学不稳等。本研究中观察组患儿的封堵器脱落、心脏穿孔、心律失常、残余分流的并发症发生率较低,封堵器脱落与残余分流均是封堵器型号选择不佳、位置摆放不理想所致,导管介入治疗在DSA造影下操作,可以最大程度避免上述两种情况发生[8]。心脏穿孔及心律失常是对心脏造成损伤所致,经胸小切口直接切开心包并悬吊,术后缝合心包仍会改变其正常结构,故术后心脏穿孔及心律失常发生率高。观察组患者中未出现术后心脏穿孔病例,可能与封堵治疗是在超声和经DSA透视下进行相关,手术精确性和安全性较高,且封堵动脉导管未闭部位不会改变心脏解剖结构。封堵器表面血栓形成主要由介入过程动脉穿刺造成。本研究中,经导管介入治疗组患儿的封堵器表面血栓形成发生率并不高于对照组,故经导管介入治疗具有较高的治疗安全性。
综上所述,动脉导管未闭患儿接受经导管介入治疗,可以优化手术过程并提升治疗效果,心肌组织损伤小,术后并发症少,是治疗该病的首选方法。
[1]杨学永,张建启,周启宇,等.二种微创介入手术治疗先天性房间隔缺损的临床分析[J].河北医药,2013,35(4):522-524.
[2]DANY E,WEIS Z,PATRICK J,et al.Patent ductus arteriosus ligation and adverse outcomes:causality or bias[J].J Clin Neonatol,2014,3(2):67-75.
[3]刘影,刘俊成,周学峰,等.经胸与经食道超声心动图在导管介入与经胸小切口封堵术中的比较[J].西部医学,2013,25(4):572-574.
[4]HILL J A,MAHADEVAIAH G,JENKINS M W.Optical coherence tomography imaging of the patent ductus arteriosus:first known uses in congenital heart disease[J].Catheter Cardiovasc Interv,2015,85(2):278-281.
[5]付明浦,吴维胜,张亮.食管超声引导下经胸微创外科封堵术治疗先心病31例分析[J].中国实用外科杂志,2014,34(1):17-19.
[6]王世霞,秦玉明.血清CK-MB和cTnTT水平评估先天性心脏病患儿介入治疗后心肌损伤的价值[J].江苏医药,2015,41(8): 921-923.
[7]MASRI S,ELRASSI I,ARABI M,et al.Percutaneous closure of patent ductus arteriosus in children using amplatzer duct occluder II:Relationship between PDA type and risk of device protrusion into the descending aorta[J].Catheter Cardiovasc Interv, 2015,86(2):E66-E72.
[8]范祥明,陈哲,李磊,等.右外侧小切口剖胸矫治合并心底部畸形的室间隔缺损体会[J].心肺血管病杂志,2012,31(4):364-366.
(童颖丹 编辑)
Comparation between transcatheter and transthoracic miniincision occlusion for children with patent ductus arteriosus
Xiao Liu,Chun-fang Shan
(Department of Cardiology,the First Affiliated Hospital of Xinjiang Medical University,Urumqi,Xinjiang 830054,China)
Objective To discuss the difference between transcatheter occlusion and transthoracic miniincision occlusion for children with patent ductus arteriosus.Methods A total of 108 children with patent ductus arteriosus between August 2012 and August 2014 in our hospital were chosen as research subjects. They were divided into control group(n=58)with transthoracic mini-incision occlusion and observation group (n=50)with transcatheter occlusion.The patients of the two groups were compared in surgery related indicators,pulmonary artery pressure,serum CK-MB and cTnT levels,and incidence of postoperative complications. Results Compared to the control group,the blood loss was less,the operative time,duration of ICU stay and total hospitalization time were shorter in the observation group after treatment,the differences were statistically significant(P<0.05).The pulmonary artery systolic pressure and diastolic blood pressure,and serum CK-MB and cTnT levels in the observation group were significantly lower than those in the control group(P<0.05). The rates of complications in the observation group such as occluder off,cardiac perforation,cardiac arrhythmia and residual shunt were significantly lower than those in the control group(P<0.05).Conclusions When transcatheter intervention therapy is applied for patients with patent ductus arteriosus,the surgical procedure can be optimized,and the therapeutic effect can be improved,with little myocardial damage and few complications.Therefore,it is a great method for treatment of patent ductus arteriosus.
patent ductus arteriosus;transcatheter intervention;transthoracic mini-incision
R726.1
B
10.3969/j.issn.1005-8982.2016.21.016
1005-8982(2016)21-0079-04
2016-02-23
