产后抑郁症相关危险因素分析
2016-11-28陈沂宋风丽刚君康淑玲马秀华
陈沂+宋风丽+刚君+康淑玲+马秀华
【摘要】 目的:调查北京市大兴区产后抑郁症(PPD)的发生情况,分析PPD发生的相关危险因素,建立风险预测模型。方法:采用一般情况调查表和爱丁堡产后抑郁量表对北京市大兴区人民医院2013年1月1日-2014年12月31日分娩的1666名产妇在产后42 d进行调查。结果:1666名产妇中,PPD的发生率为19.93%(332/1666)。单因素分析结果显示非PPD组(n=1334)和PPD组(n=332)的年龄、孕次、产次、文化程度、人均家庭收入(月)、新生儿喂养方式、新生儿发育状况、新生儿性别是否符合期望、居住条件及夫妻关系方面比较,差异均有统计学意义(P<0.05);多因素非条件Logistic回归分析结果显示孕次、喂养方式、新生儿发育状况、新生儿性别是否符合期望、居住条件及夫妻关系都对是否患PPD有影响,且模型整体差异均有统计学意义(P<0.05)。结论:PPD的发生是综合因素影响的结果,可以利用风险预测模型筛选PPD高危人群,从而早发现、早干预。
【关键词】 产后抑郁症; 危险因素; 风险预测模型
【Abstract】 Objective:To investigate the incidence of postpartum depression(PPD) in Daxing District of Beijing,and to analyze the related risk factors of PPD, and to establish the risk prediction model.Method:A total of 1666 delivery women in Beijing Daxing District Peoples Hospital from January 1,2013 to December 31,2014 completed general questionnaire and Edinburgh Postnatal Depression Scale(EPDS) at 42 days after delivery.Result:The incidence of PPD was 19.93%.Single factor analysis showed that the non PPD group (n=1334)and PPD group (n=332)in age,gravidity,parity,education level,household income per capita (month),neonatal feeding,neonatal development,neonatal sex was consistent with expectations,compared the living conditions and the relationship between husband and wife,the differences were statistically significant(P<0.05).Non conditional Logistic regression analysis showed that pregnancy,feeding multiple factors and neonatal development status,neonatal sex was consistent with expectations,living conditions and the relationship between husband and wife was suffering from PPD,and the model of the overall differences were statistically significant(P<0.05).Conclusion:The occurrence of PPD is the result of comprehensive factors,can be used to predict the risk of PPD high risk population,so as early detection, early intervention.
【Key words】 Postpartum depression; Risk factors; Risk prediction model
First-authors address:Beijing Daxing District Peoples Hospital,Beijing 102600,China
doi:10.3969/j.issn.1674-4985.2016.30.006
产后抑郁症(postpartum depression,PPD)是指产妇在产褥期间出现抑郁症状,主要表现为持续和严重的情绪低落以及一系列症候,如动力减低、失眠、悲观等,甚至影响对新生儿的照料能力[1]。现已引起国内外学者的广泛关注,但各家报道的PPD发生率及危险因素各不相同[2-5]。大兴区作为北京市的近郊区县,近年来人口及经济发展迅速,居民的生活方式、经济收入、心理状态等亦发生了改变,但对本地区PPD发生率及影响因素的研究未见报道。本研究基于一所医院为依托,旨在了解大兴区PPD的发生率,分析其相关危险因素,建立风险预测模型,以期为本地区PPD的早期干预提供理论依据,现报告如下。
1 资料与方法
1.1 一般资料 采取简单随机抽样的方法,抽取2013年1月1日-2014年12月31日在北京市大兴区人民医院妇产科分娩的产妇作为研究对象。纳入标准:意识清楚,能独立清晰的回答问题,知情同意后自愿参加。排除标准:既往有精神病史;既往智力障碍、脑损伤或脑部疾病、语言、听力障碍者。剔除标准:产妇依从性不好,拒绝合作者。
1.2 研究方法
1.2.1 调查量表及诊断标准 包括一般情况调查表(自制)和爱丁堡产后抑郁量表(Edinburgh postnatal depression scale,EPDS)。一般情况调查表是在参考大量文献和咨询多学科专家意见的基础上,根据研究需求自行设计编制而成,用于产妇基本信息的采集和产后抑郁相关影响因素的调查,内容包括产妇的社会人口学资料、孕产史、产科情况、心理因素和社会因素、新生儿因素等27项指标。PPD诊断量表采用EPDS,该量表分为10个条目共30分,即心境、乐趣、自责、焦虑、恐惧、失眠、应付能力、悲伤、哭泣、自伤,每一条目根据症状的严重程度记0、1、2、3分,每一条目的得分相加为总分,总分≥10分者可能患不同程度的PPD。
1.2.2 资料收集 采用问卷调查的方法收集资料。在征得调查对象同意后,于产后7 d内完成一般情况调查表的部分内容填写,于产后42 d产后复查时补充完善相关信息,并完成EPDS的填写。在固定时间,研究者向被调查者发放问卷,按照统一的指导语言,说明调查的目的和填写要求,请产妇自行填写调查表,对理解困难的条目现场给予解释,调查完毕后当场检查资料的完整性。
1.3 统计学处理 调查表数据采用Epidata 3.1软件进行双份录入,并进行一致性及逻辑性核查。用SPSS 21.0软件进行数据分析,计量资料采用(x±s)表示,分类资料单因素分析采用 字2检验,等级资料单因素分析采用秩和检验,多元非条件Logistic回归分析探索PPD的影响因素。P<0.05为差异有统计学意义,均指双侧概率。
2 结果
2.1 大兴区PPD的发生率 本研究在大兴区人民医院随机抽取符合条件的妇女1824名,共发放问卷1824份,收回有效问卷1666份,有效率为91.34%。1666名产妇年龄19~43岁,平均(27.82±3.70)岁;体重指数15.94~40.00 kg/m2,平均(24.11±3.40)kg/m2;分娩孕周28~42周,平均(38.69±1.49)周。EPDS评分≥10分者有332名,发生率为19.93%。
2.2 PPD的危险因素
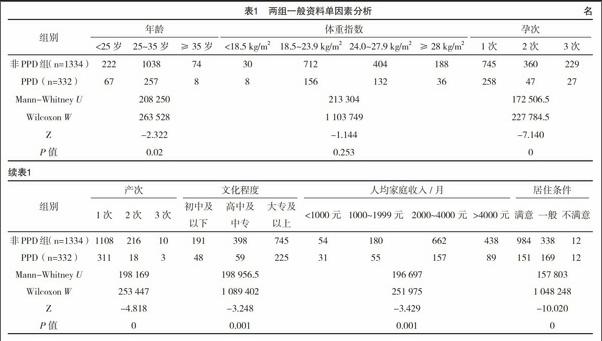
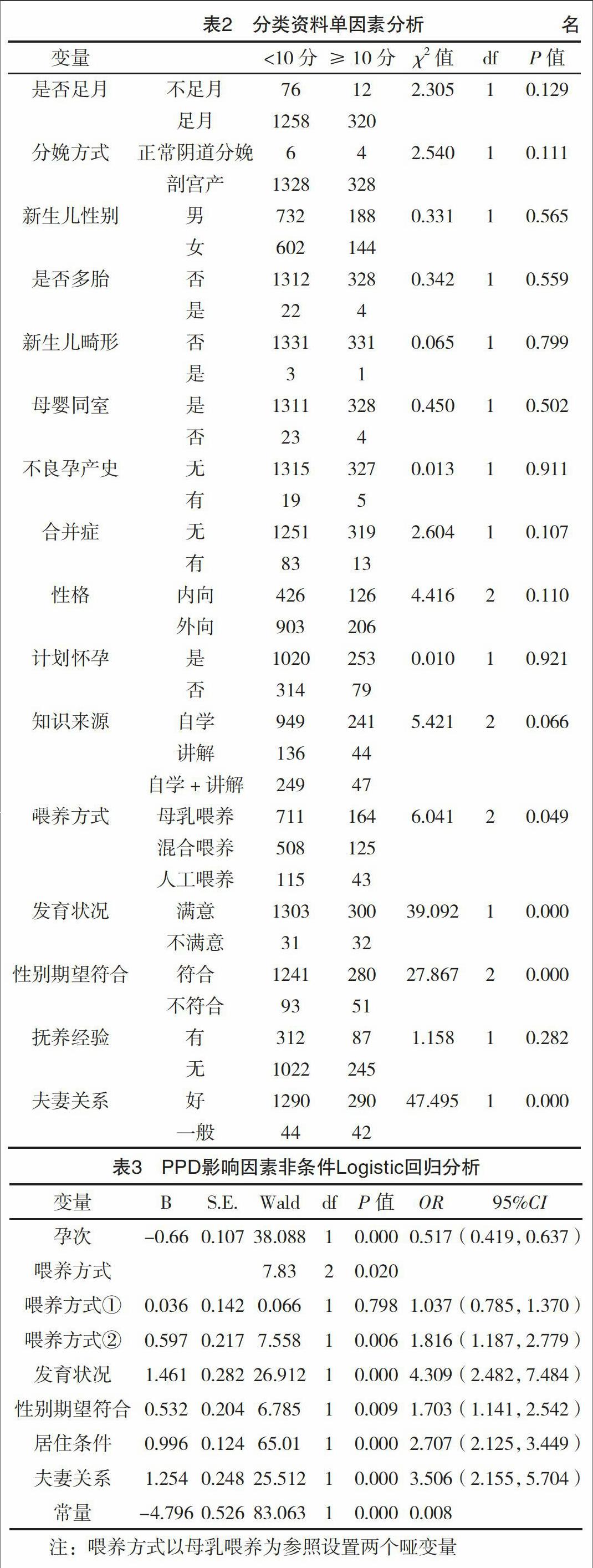
2.2.1 单因素分析 在单因素分析中,非PPD组与PPD组在体重指数、妊娠是否足月、分娩方式、新生儿性别、是否多胎、新生儿有无畸形、是否母婴同室、有无不良孕产史、有无妊娠合并症、性格类型、是否计划妊娠、孕产知识来源及有无抚养经验方面比较,差异均无统计学意义(P>0.05);两组的年龄、孕次、产次、文化程度、人均家庭收入(月)、新生儿喂养方式、新生儿发育状况、新生儿性别是否符合期望,居住条件及夫妻关系方面比较,差异均有统计学意义(P<0.05),见表1~2。
2.2.2 多因素分析 以PPD产妇为因变量,以单因素分析中差异有统计学意义的因素为自变量,进行非条件Logistic回归分析,除了年龄、产次、文化程度、人均家庭收入(月)4个变量被剔除外,其余6个因素:孕次、喂养方式、新生儿发育状况、新生儿性别是否符合期望、居住条件及夫妻关系都对是否患产后抑郁症有影响,见表3。其中孕次的回归系数为负,即孕次增加越不容易患PPD。喂养方式中母乳喂养较人工喂养的评分较低,即母乳喂养不容易患PPD。新生儿发育状况、居住条件、夫妻关系均为反向计分,即三者对评分有正向影响,新生儿发育状况越差,居住环境越不好,夫妻关系越不好,评分越高,越容易患PPD。而新生儿性别不符合期望者评分较高,亦容易患PPD。模型整体差异均有统计学意义(P<0.05)。
3 讨论
3.1 PPD的发生率 产后抑郁根据抑郁的严重程度,主要分为三种:产后情绪低落、产后抑郁症(不伴有精神病症状)以及伴有精神病症状的产后抑郁[6]。其中,第二种是临床上最常提及的PPD。产后情绪低落是最常见、抑郁程度最轻的一种产后抑郁类型,通常出现在产后3~5 d。PPD是一种较产后情绪低落更为严重的产后情绪障碍。目前临床上通常使用《精神疾病的诊断与统计手册》(DSM-IV)中分娩后4周内发病作为诊断标准[7]。而且大量研究表明,PPD发生的峰值处于产后1个月以内。本院产妇产后住院时间平均为3~5 d,在产后6周时返院进行产后复查。考虑到PPD的筛查是产妇对过去感受的回顾性研究,根据上述PPD的发病和诊断时间,结合临床工作特点,本次研究的对象是产后6周的产妇。
国外研究报道PPD的发生率为12%~20%,一般认为是13%[8-9]。我国的有关报道则为5.45%~38%[10-11],各家研究报道的差异较大。PPD的发生率与其诊断标准直接相关,而实际上,PPD的诊断至今尚无特异的实验室指标或影像学依据,主要是依靠病史特点、临床表现及各种筛选、诊断量表。目前,临床研究对PPD的评估与诊断一般采用两步筛查法,即第一步量表筛查,第二步采用临床定式检查,做出符合相应诊断标准的临床诊断[12]。绝大多数研究集中在第一步,即仅以产后抑郁筛查量表评分做出PPD的诊断。目前中国主要应用EPDS进行PPD的筛查。EPDS在国外筛查PPD的研究中所使用的临界值是12/13分,而研究显示用于中国妇女PPD筛查的适宜临界值是9/10分[13]。本研究采用EPDS评分9/10分作为筛查PPD的临界值,PPD发生率为19.93%,与其他学者的研究结论相近,提示PPD的患者人数可能很多,亟需引起全社会的关注和参与。
3.2 PPD的影响因素 PPD的发生是多因素影响的结果,众多学者的研究结果都证实了这一点[14-16]。刘晓秋等[17]采用Meta分析的方法综合筛选出中国妇女产后抑郁症发病的主要危险因素,结果显示:研究较多的8个影响因素是产妇年龄、分娩方式、是否有产前焦虑、夫妻关系状况、文化程度、家庭经济收入、新生儿健康状况以及产后是否有丈夫协助,其中与PPD发病关联较高的4个因素分别是产妇年龄>34周岁,非顺产分娩方式,夫妻关系不和睦,以及新生儿身体健康状况差。刘双喜等[18]对产后抑郁症危险因素的Meta分析中,将经济状况差、与丈夫或公婆关系差、产妇性格内向、孕期有焦虑或抑郁情绪、分娩过程不顺利、产后睡眠质量差、新生儿性别不满意、新生儿健康状况差8个因素确定为产后抑郁症的危险因素,分析结果表明经济状况差、孕期有焦虑或抑郁情绪和新生儿健康状况差3个因素与产后抑郁症相关性最强。本研究的单因素分析结果显示:年龄、孕次、产次、文化程度、人均家庭收入(月)、新生儿喂养方式、新生儿发育状况、新生儿性别是否符合期望、居住条件及夫妻关系方面,非PPD组和PPD组比较差异均有统计学意义(P<0.05)。在多因素分析中,孕次、喂养方式、新生儿发育状况、新生儿性别是否符合期望、居住条件及夫妻关系都对PPD患病有影响。这一结果与多数学者是相似的。在汤琼瑶等[19]、张妍等[20]的报道中,母乳喂养是PPD的独立保护性因素,可能与母乳喂养能增进母子感情,利于提高新生儿免疫力,促进产妇恢复有关,而人工喂养的产妇可能是有妊娠合并症不适宜哺乳,或者是泌乳不足,这些因素均增加了PPD的发病风险。新生儿发育状况差、新生儿性别不符合期望、居住条件差以及夫妻关系差都是PPD的独立危险因素,也验证了很多学者的结论。
3.3 PPD风险预测模型 吕军等[21]建议在孕产妇接受孕产期保健的全过程中,针对可能导致产后抑郁的危险因素,实施综合性的预防干预措施。目前研究集中于早发现,早干预,而产妇产后更多接触的是家庭环境,和仅有的几次社区卫生人员上门访视。如果能建立PPD风险预测模型,筛选出高危人群,将干预提前至孕前保健、孕妇学校宣教以及有针对性的产后指导中,将会是降低PPD发病风险的有效手段。本研究显示根据PPD影响因素建立的风险模型是有统计学意义的,但是否有临床意义,还需要在临床实践中进一步证实。
参考文献
[1]谢幸,苟文丽.妇产科学[M].8版.北京:人民卫生出版社,2013:230.
[2] Mollard E,Hudson D B,Ford A,et al.An integrative review of postpartum depression in rural U.S.communities[J].Archives of Psychiatric Nursing, 2015,30(3):418-424.
[3] Werner E,Miller M,Osborne L M,et al.Preventing postpartum depression:review and recommendations[J].Archives of Women Mental Health,2015,18(1):41-60.
[4]杨怀洁,杨成良.产后抑郁症的研究进展[J].现代妇产科进展,2015,24(1):72-74.
[5]胡海萍.产后抑郁症相关危险因素及干预研究进展[J].医学综述, 2014,20(12):2171-2173.
[6] Cohen L S.Gender-specific considerations in the treatment of mood disorders in women across the life cycle[J].The Journal of Clinical Psychiatry,2003,64(Suppl 15):18-29.
[7]冯迟,王欣.产后抑郁现象分类以及相应危险因素[J].中国优生与遗传杂志,2010,18(5):145-146.
[8] Leigh B,Milgrom J.Risk factors for antenatal depression,postnatal depression and parenting stress[J].Bmc Psychiatry,2007,8(8):24.
[9] Craig M,Howard L M.Postnatal depression[J].Clinical Evidence,2009,2009(93):1294-1296.
[10]王竹珍,姜蕾,邱丽蓉,等.产后抑郁症发生率及相关因素分析[J].中国妇幼保健,2009,24(7):894-897.
[11]施慎逊,闻辉,张明园.我国妇女精神卫生问题的研究现状及建议(一)[J].上海精神医学,2003,15(5):304-305.
[12]汤月芬,王立伟,施慎逊.产后抑郁症生物学病因及评估的研究进展[J].中华精神科杂志,2005,38(2):126-128.
[13]崔莉莉,王冬娜,毛佩贤,等.产后抑郁症的评估与治疗进展[J].国际生殖健康/计划生育杂志,2015,34(2):169-172.
[14] Stuart-Parrigon K,Stuart S.Perinatal depression:an update and overview[J].Current Psychiatry Reports,2014,16(9):1-9.
[15] Patel M,Bailey R K,Jabeen S,et al.Postpartum depression:a review[J].Birth,2012,11(4):231-235.
[16]赵瑞,吕军,郝模,等.产后抑郁相关危险因素分析[J].医学与哲学,2009,30(8):58-60.
[17]刘晓秋,白志军.中国妇女产后抑郁症相关危险因素分析[J].医学与哲学,2015,36(523):77-80.
[18]刘双喜,王霞.产后抑郁症危险因素的Meta分析[J].山西医药杂志,2014,43(24):2847-2849.
[19]汤琼瑶,陈燕娥,李欣.产后抑郁症的发病情况调查及其影响因素分析[J].中国妇幼保健,2014,29(23):3795-3797.
[20]张妍,张文颖,周玲,等.产后抑郁症的相关危险因素的探讨[J].中国实验诊断学,2013,17(1):85-87.
[21]吕军,赵瑞,施慎逊,等.我国产后抑郁研究现况分析[J].医学与决策(临床决策论坛版),2009,30(4):55-57.
(收稿日期:2016-09-16) (本文编辑:郎威)
