上海市475例宫颈鳞状上皮内病变患者HPV型别分布状况分析
2016-10-28朱彩英刁雯静
朱彩英 刁雯静 汪 清 隋 龙
(复旦大学附属妇产科医院宫颈疾病诊疗中心 上海 200011)
上海市475例宫颈鳞状上皮内病变患者HPV型别分布状况分析
朱彩英刁雯静汪清隋龙△
(复旦大学附属妇产科医院宫颈疾病诊疗中心上海200011)
目的探讨上海市475例宫颈病变患者中的高危型(high-risk,HR)人乳头瘤病毒(human papillomavirus,HPV)型别分布状况。方法对475例宫颈鳞状上皮内病变患者进行HR-HPV分型检测。 结果宫颈低度鳞状上皮内病变(low-grade squamous intraepithelial lesion,LSIL)中HR-HPV感染率为82.6%,宫颈高度鳞状上皮内病变(high-grade squamous intraepithelial lesion,HSIL)中HR-HPV感染率为93.6%,两组感染率比较差异有统计学意义(χ2=14.347,P<0.001);宫颈LSIL和宫颈HSIL两组患者的HPV感染率在单或多重HPV感染模式上差异存在统计学意义(χ2=12.771,P=0.026);在宫颈LSIL患者中,HR-HPV型别占比由高到低前六位分别为HPV58、16、52、33、31和53型。在宫颈HSIL患者中,HR-HPV型别占比由高到低前六位分别为HPV16、58、33、52、18和31型。两组患者间的HR-HPV型别构成有显著统计学意义(χ2=64.666,P<0.001)。结论HR-HPV感染与宫颈癌及癌前病变的发病密切相关,宫颈LSIL和宫颈HSIL两组患者在HR-HPV感染率、HR-HPV多重感染模式以及型别分布均存在显著差异。
人乳头瘤病毒;低度鳞状上皮内病变;高度鳞状上皮内病变;HPV分型
宫颈癌是常见妇科恶性肿瘤。2008年全球宫颈癌病死率/发病率为52%,全球因宫颈癌死亡人数高达27.5万人,其中15.98万人发生在亚洲,已超过全球的58%[1]。而高危型 (high-risk,HR)人乳头瘤病毒 (human papillomavirus,HPV)持续感染是导致宫颈癌发生的主要原因[2-3]。目前将已发现HPV病毒分为200多种基因型,其中30多种与人泌尿生殖道感染有关。HPV依据其对人体的危害性分为高危型和低危型 (low-risk,LR),HR-HPV的危害性较大,与宫颈上皮内病变和宫颈癌的发生密切相关。众所周知,HPV感染未必一定导致宫颈癌的发生。因为HPV感染多数为一过性,人体免疫力通常能将大部分HPV病毒清除,仅极少数HR-HPVs会持续感染并导致宫颈癌前病变,其中一部分经历数年至十几年才可能发展为宫颈癌。
HR-HPV检测是及早发现宫颈癌高危人群的一种有效检测手段,尤其是能发现宫颈癌前病变中主要致癌性HR-HPV基因型,因而对今后研制新的多价HPV疫苗有重要的指导意义。世界各地区HR-HPV型别分布并不完全相同,存在地域性差异,在我国的一些省市和地区也存在不同的HR-HPV基因型排序[4-7]。本工作旨在研究本院就诊的宫颈病变患者中的HR-HPV型别分布状况,以期为HPV疫苗预防宫颈癌提供基础数据。
资 料 和 方 法
研究对象2012年8月至2013年12月在复旦大学附属妇产科医院门诊就诊,经阴道镜检查、活检病理证实为宫颈低度鳞状上皮内病变 (low-grade squamous intraepithelial lesion,LSIL)或高度鳞状上皮内病变 (high-grade squamous intraepithelial lesion,HSIL)的患者。患者部分因阴道分泌物增多或接触性出血,部分无症状但因体检时发现宫颈涂片异常或发现HPV阳性就诊。阴道镜检查指征包括:宫颈涂片异常,HR-HPV阳性,有阴道分泌物增多,水样白带症状,或有宫颈接触性出血,不能排除宫颈阴道病变等。就诊时患者均有性生活史1年以上,非妊娠或哺乳期,无急性生殖道炎症,无宫颈锥切和子宫切除术史,无免疫抑制治疗史,前2周未进行相关药物及治疗。研究方案经复旦大学附属妇产科医院伦理委员会讨论通过并备案。最终入选患者共475例,其中宫颈LSIL患者178例,宫颈HSIL患者297例。所有患者均签署知情同意书。
研究方法[2]对上述宫颈病变患者于宫颈口刷细胞取样,用PCR+膜杂交法进行HPV分型检测,可以同时检测21种型别,包括15种HR-HPVs,即HPV16、18、31、33、35 、39、45、51、53、52、56、58、59、66和68型,以及6种LR-HPVs:即HPV6、11、42、43、44和CP8304型。
统计学方法采用SPSS19.0软件进行统计分析。不同程度宫颈病变中HPV感染率的比较采用χ2检验,例数小于5时考虑精确检验,组间年龄差异比较使用独立样本t检验,P<0.05 为差异有统计学意义。对多重感染者,重复计算各型别HR-HPV阳性率。
结 果
一般情况共入选患者475例,年龄23~74岁,平均年龄(41.44±9.19)岁。经阴道镜检查和活检病理证实,宫颈LSIL患者178例,宫颈HSIL患者297例。两组间年龄差异无统计学意义 (t=1.476,P=0.141)。
宫颈不同病变的HPV感染率比较宫颈LSIL病变中HPV感染率为88.2% (157/178),宫颈HSIL病变中HPV感染率为95.3% (283/297),两组感染率比较差异有统计学意义 (χ2=8.183,P=0.004)。在剔除LR-HPV后,再次计算宫颈LSIL病变中,HR-HPV感染占总人数的82.6% (147/178),宫颈HSIL病变中,HR-HPV感染占总人数的93.6% (278/297),两组相比差异有统计学意义 (χ2=14 347,P<0.001)。
HPV单型别或多重感染与宫颈病变的关系多行列χ2检验显示宫颈LSIL和宫颈HSIL两组患者的HPV感染率,在单和多重HPV感染模式上差异存在统计学意义 (χ2=12.771,P=0.026)。具体进行两两比较,通过Bonferroni法校正P值,其两者差异具有统计学意义(P<0.008)。宫颈LSIL中HR-HPV阴性率为11.8% (21/178),宫颈HSIL中为4.7% (14/297),两组感染率比较差异有统计学意义 (χ2=8.183,P=0.004)。宫颈LSIL中单型别HR-HPV感染比例为61.8% (110/178),宫颈HSIL中为67.3% (200/297),差异无统计学意义 (χ2=1.508,P=0.219)。宫颈LSIL中双重HPV感染比例为21.9% (39/178),宫颈HSIL中双重HPV感染比例为22.6% (67/297),差异无统计学意义 (χ2=0.027,P=0.869)。宫颈LSIL中三重HPV感染比例为3.4% (6/178),宫颈HSIL中为5.1% (15/297),差异无统计学意义 (χ2=0.743,P=0.389)。宫颈LSIL中四重HPV感染2例 (1.11%,2/178),宫颈HSIL中无四重HPV感染,差异无统计学意义 (Fisher确切法,P=0.140)。宫颈LSIL中无五重HPV感染,宫颈HSIL中感染1例 (0.34%),均为5种HR-HPV型,但差异无统计学意义 (Fisher确切法,P=1.000,表1)。
在多重HPV感染的宫颈疾病患者中,如果以HR-HPV和LR-HPV的不同组合来做统计学分析,可以发现宫颈LSIL和HSIL患者的HPV高低危型别组合差异有统计学意义 (χ2=8.528,P=0.014)。两两进行比较,通过Bonferroni法校正P值,提示为差异有统计学意义(P<0.017)。宫颈HSIL患者中同时感染两种及以上HR-HPV的概率明显高于宫颈LSIL (χ2=7.395,P=0.007),而前者同时感染一种HR-HPV及一种或以上LR-HPV的概率要明显低于后者 (χ2=8.521,P=0.004),而两者同时感染多种LR-HPV的概率相同 (Fisher确切法,P=1.000,表2)。
在48例含有HPV16型混合感染的宫颈疾病患者中,未发现HPV16联合其他高危型或低危型HPV在宫颈病变的分布中差异有统计学意义 (Fisher确切法,P=1.000,表3)。
HR-HPV型别占比结果见表4。共检测出HPV型别21种,其中HR-HPV型15种,LR-HPV型6种。感染率由高到低前六位分别为HR-HPV16、58、52、33、31和18。在宫颈LSIL患者中,HR-HPV型别占比由高到低前六位分别为HR-HPV58、16、52、33、31和53。在宫颈HSIL患者中,HR-HPV型别占比由高到低前六位分别为HR-HPV16、58、33、52、18和31。多行列χ2检验结果提示宫颈LSIL和宫颈HSIL两组患者间的HR-HPV构成差异有显著统计学意义 (χ2=64.666,P<0.001,表4)。

表1 HPV单型别或多重感染与宫颈病变的关系
vs.LSIL,(1)P<0.008,(2)P<0.05.

表 2 不同宫颈疾病中HR和LR-HPV同时感染率
vs.LSIL,(1)P<0.017,(2)P<0.05.

表3 HPV16混合感染与宫颈疾病
OHR:Other high risk.
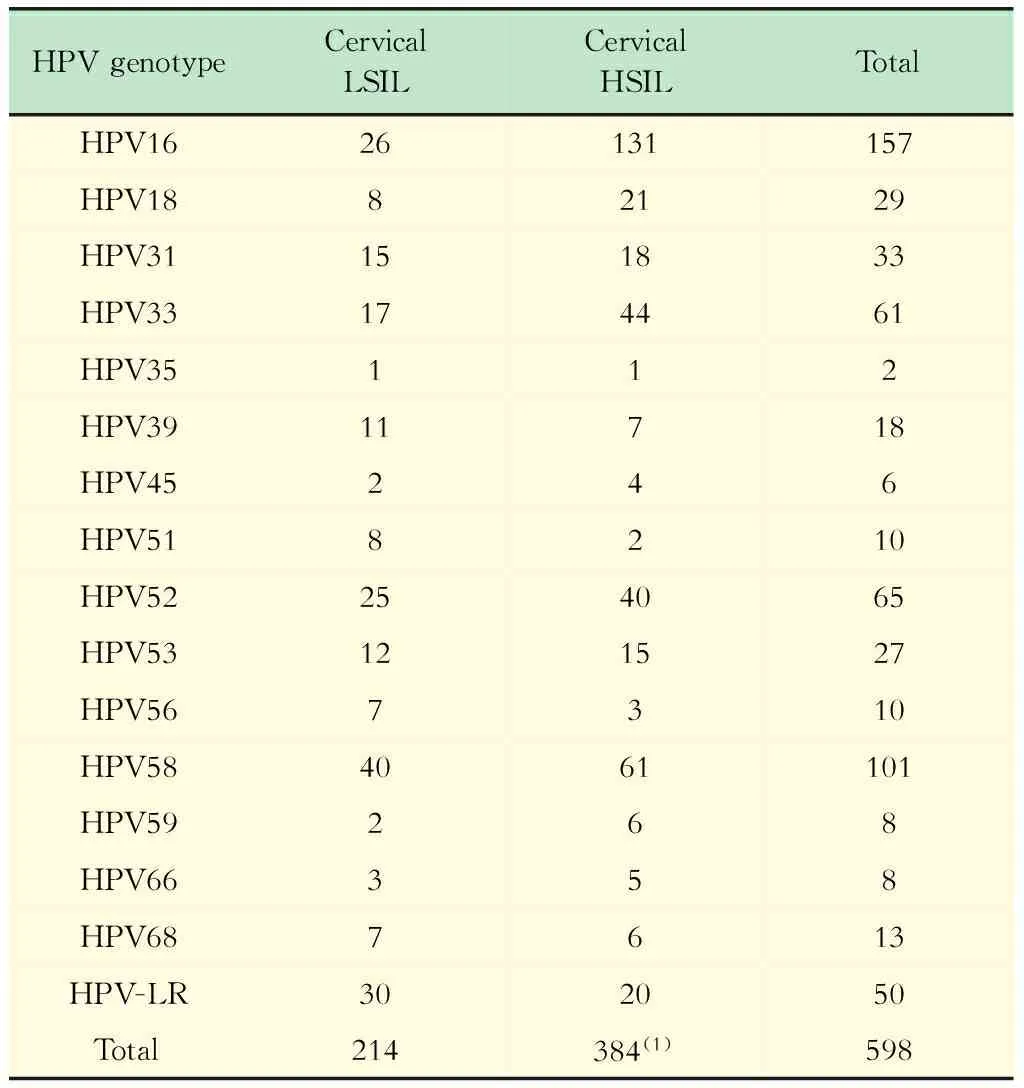
表4 HPV型别分布
598=310 (singe HPV infection)+106 (double HPV infection)×2+21 (triple HPV infection)×3+2 (four HPV genotype infection)×4+1 (five HPV genotype infection)×5.vs.LSIL,(1)P<0.05.
讨 论
2008年,德国科学家豪森和2名法国科学家共同分享了当年的诺贝尔生理学或医学奖,其原因就在于他首先发现了HPV是导致宫颈癌的罪魁祸首。这一认定就如同于正式宣告宫颈癌是一个病因明确、可以预防、早期发现并治愈的人类癌症。如较多研究所述,并非所有的HPV都与宫颈癌相关,仅HR-HPV与宫颈癌及癌前病变的发病密切相关[2-3]。2014年4月,美国食品与药物管理局 (FDA)批准cobas HPV 检测可用于≥25岁女性宫颈癌的初筛,这是一个HPV基因分型的检查方法,充分肯定了HPV基因检测在宫颈癌筛查中的意义。HPV基因分型检测的重要性在于:(1) 可以明确受检者所感染的HPV病毒类型是HR-还是LR-型,是单型别感染还是多重感染,是持续性感染还是新感染;(2) 根据感染的HPV基因型预测受检者的发病风险,以制定正确合理的治疗方案和筛查间隔时间;(3) 了解本地区人群HPV感染基因型的分布,为研制适合本地区人群的预防和治疗性多价HPV疫苗提供依据。虽然早先报道过上海地区HR-HPV感染的流行病学调查[8],但本文研究的主要目的是试图进一步了解上海地区宫颈病变中的HR-HPV型别分布状况。
在本研究中,宫颈鳞状上皮内病变中均发现了高比例的HPV感染,并以HR-HPV型别为主。但宫颈HSIL中HPV感染率和宫颈LSIL相比,前者明显高于后者。单HR-HPV感染率而论,其在宫颈HSIL中的感染率也明显高于宫颈LSIL。这也印证了HR-HPV感染与宫颈癌前病变密切相关。虽然宫颈LSIL和HSIL两组患者间的HR-HPV感染率存在统计学意义,但HR-HPV单型别或多重感染模式两两比较并无统计学意义。也就是说,本文结果提示,在有HR-HPV感染的宫颈鳞状上皮病变患者中,是否是多种型别的HR-HPV感染与宫颈病变的严重性无关联性。但这一结果也可能是因为我们未把HR-和LR-HPV分开考虑的原因。如文中表2结果所示,宫颈HSIL患者中两种及以上HR-HPV多重感染率明显高于宫颈LSIL,可能是HR-HPV作用累加,增大了宫颈病变进展的风险。而合并一种或多种LR-HPV感染在宫颈HSIL中未见致癌风险性增加,这与LR-HPV的低致癌性是吻合的。与本文结果相似,Lee等[9]进一步研究了多重感染与宫颈鳞癌的关系,结果发现HR-HPV单一感染可以使宫颈鳞癌的患病风险增加19.9倍,而多重感染使该风险增加至31.8倍。Herrero等[10]研究显示,当HPV16与其他型别混合感染时可大大增加宫颈病变的风险。本文结果未能支持这一观点,不排除样本量较小而不能体现差别的原因;也有可能是因为本文的研究对象以HR-HPV单独感染为主,从表4可以看到,HPV16在宫颈HSIL中所占比例相当高。当然,也有相反的观点,认为多重HR-HPV感染并不一定增加宫颈癌症风险。Sobota等[11]发现,各型HPV基因序列同源性 (一致性)超过70%时,其在同一个体中的多重感染可以对宫颈病变的进展发挥保护作用 (即延缓进展)。本文资料中,同源性较高的HR-HPV同时感染的例数较少,未能体现这一点。
众多研究表明,HPV感染在世界不同国家及地区的分布有地域差异[3,12-13]。Silvia等[12]通过对全球38个国家的14 249例宫颈癌患者标本进行HPV检测发现,85%宫颈癌患者为HR-HPV阳性。HPV16和18占了其中的71%,宫颈癌中最常见的HR-HPV型别由高到低分别为16、18、31、33、35、45、52和58型,累计占HPV阳性患者的91%。伊朗地区宫颈病变患者中HR-HPV流行型别排序前六位为HPV 16、18、6/11、31和33型,而在正常人群中前六位的则为HPV 16、18、6/11、31和45[3]。
本研究表明,在我院就诊的宫颈HSIL患者中,HR-HPV感染率由高到低前六位分别为HPV16、58、33、52、18和31。这六型同时也是宫颈病变中最常见的。在亚洲及我国其他地区的研究也得出了类似结论[2]。岑尧等[4]Meta分析了32篇国内发表的各地HPV流行数据,涵盖我国17个省市,发现全国范围内前六位HR-HPV依次为16、52、58、33、18和31型。具体细化到长江南北区域,不同民族甚至不同省份,HPV流行型别会稍有差异[3-5],这可能与地域气候环境、饮食习惯、种族基因易感性等相关。但此Meta分析数据中缺少上海的相关资料,而且纳入的对象大部分是正常人群。李晓娇等[8]报道上海奉贤区普通妇女的HR-HPV感染率由高至低前六位分别为HPV52、16、58、53、33和18型,其研究对象为正常人群。本研究的目标人群是在复旦大学附属妇产科医院就诊的宫颈鳞状上皮内病变患者,因为研究对象不同,虽然流行的HR-HPV型别大致相同,但在排序上还是有所差异的。本研究结果从一定层面上反映了上海地区宫颈病变HPV的流行数据,正好填补了这部分数据空白。正因为HR-HPV型别分布会有较强的地域性,研究区域性的HR-HPV流行数据显然有其重要意义,尤其是发现在宫颈病变中的主要流行型别,研究结果会对宫颈癌的防治工作提供很好的数据支持。当然,本文的数据也不能完全代表整个上海的状况,虽然是市内较大的妇产科医院,但如果能增加样本量,纳入更多的医疗机构,涵盖更多的区县,数据将更具说服力。
鉴于国内各地区报道的HR-HPV流行数据,中国地区的HPV疫苗宜涵盖HR-HPV16、58、33和52型。最近经美国FDA批准的HPV九价疫苗 (HPVs 6/11/16/18/31/33/45/52/58)包括了我国宫颈癌前病变中的常见HPV型别。Serrano等人[14]报道这9种HPV型别在入组188例中国宫颈癌患者标本中的检出率高达97.3%,高于巴西、墨西哥和印度 (85.7%~92.9%)。
我国幅员辽阔,人口种族众多,HPV感染在各地区型别分布有较大差异。因此掌握特定地区HR-HPV感染主要型别,尤其是宫颈鳞状上皮内病变中的主要型别,有助于设计相应常见HPV型别的简易检测试剂,提高HR-HPV检出率,并降低筛查成本;并且对多价HPV疫苗构成的调整有很大指导意义,使之更具特异性和适应性。根据各个地区宫颈病变中的主要HR-HPV型别,可以设计制作适合本区域的宫颈癌预防和治疗疫苗。建议上海地区使用能包括HPV16、58、33、52、18和31这六型的多价HPV疫苗。
[1]FERLAY J,SHIN HR,BRAY F,etal.Estimates of worldwide burden of cancer in 2008:GLOBOCAN 2008[J].IntJCancer,2010,127 (12):2893-2917.
[2]ZHANG R,VELICER C,CHEN W,etal.Human papillomavirus genotype distribution in cervical intraepithelial neoplasia grades 1 or worse among 4215 Chinese women in a population-based tudy[J].CancerEpidemiol,2013 Dec,37 (6):939-945.
[3]JALILVAND S,SHOJA Z,NOURIJELYANI K,etal.Meta-analysis of type-specific human papillomavirus prevalence in iranian women with normal cytology,precancerous cervical lesions and invasive cervical cancer:Implications for screening and vaccination[J].JMedVirol,2015,87 (2):287-295.
[4]岑尧,张翠英,张雅丽,等.中国女性人乳头瘤病毒感染状况及高危型别分布的Meta分析[J].癌症进展,2013,11 (1):75-81.
[5]欧亚梦兰,高琨,李力.宫颈高级别病变与 HPV 感染型别分析[J].中国癌症防治杂志,2012,4 (2):197-200.
[6]陈玲,赵银玲,耿晓星.HPV感染种系型别与宫颈癌变的相关性研究[J].临床肿瘤学杂志,2011,16 (10):874-877.
[7]张东红,林美珊.人乳头瘤病毒在国人宫颈病变中感染及型别分布特征的Meta分析[J].中国全科医学,2010 (12):1287-1290.
[8]李晓娇,卢晓佳,张群峰.上海市奉贤区人乳头瘤病毒感染状况及型别分布特征[J].国际检验医学杂志,2014,35(20):2792-2793,2810.
[9]LEE SA,KANG D,SEO SS,etal.Multiple HPV infection in cervical cancer screened by HPVDNAchip[J].CancerLett,2003,198 (2):187-192.
[10]HERRERO R,CASTLE PE,SCHIFFMAN M,etal.Epidemiologic profile of type-specific human papillomavirus infection and cervical neoplasia in Guanacaste,Costa Rica[J].JInfectDis,2005,191 (11):1796-1807.
[11]SOBOTA RS,RAMOGOLA-MASIRE D,WILLIAMS SM,etal.Co-infection with HPV types from the same species provides natural cross-protection from progression to cervical cancer[J].InfectAgentCancer,2014,9(26):1-5.
[12]SILVIA DE SANJOSE,WIM GV QUINT,LAIA ALEMANY,etal.Human papillomavirus genotype attribution in invasive cervical cancer:a retrospective cross-sectional worldwide study[J].LancetOncol,2010,11 (11):1048-1056.
[13]ILJAZOVI-E,MENA M,TOUS S,etal.Human papillomavirus genotype distribution in invasive cervical cancer in Bosnia and Herzegovina[J].Cancer-Epidemiol,2014,38 (5):504-510.
[14]SERRANO B.ALEMANY L,RUIZ PA,etal.Potential impact of a 9-valent HPV vaccine in HPV-related cervical disease in 4 emerging countries (Brazil,Mexico,India and China)[J].CancerEpidemiol,2014,38 (6):748-756.
E-mail:suilong@sh163.net
Analysis of HPV genotype distribution in 475 cases of cervical squamous intraepithelial lesions in Shanghai
ZHU Cai-ying, DIAO Wen-jing, WANG Qing, SUI Long△
(MedicalCenterofCervicalDiseaseDiagnosisandTreatment,ObstetricsandGynecologyHospital,FudanUniversity,Shanghai200011,China)
Objective To analyse high-risk (HR) human papillomavirus (HPV) genotype distribution in 475 cases of cervical lesions in Shanghai.MethodsHR-HPV genotypes were detected in 475 cases of cervical squamous intraepithelial lesions.ResultsThe infection rate of HR-HPV was 82.6% in cervical low-grade squamous intraepithelial lesion (LSIL) and 93.6% in cervical high -grade squamous intraepithelial lesion (HSIL).The HR-HPV infection rates between the two groups had significant difference (χ2=14.347,P<0.001).There was a statistical difference of HPV infection rate between the single and multi infection mode between the LSIL and HSIL patients (χ2=12.771,P=0.026).The top six HR-HPV genotypes infected in cervical LSIL patients were HPV 58,16,52,33,31 and 53 types,while the top six in cervical HSIL patients were 16,58,33,52,18 and 31 types.There was a statistical difference in the HPV genotypes distribution between the two groups (χ2=64.666,P<0.001).ConclusionsInfection of high-risk HPV genotypes is closely related to the incidence of cervical cancer and precancerous lesions.There were significant differences of HR-HPV infection rates,HR-HPV multi infection mode as well as HR-HPV genotypes distribution between the LSIL and HSIL patients.
human papillomavirus;low-grade squamous intraepithelial lesion;high-grade squamous intraepithelial lesion;HPV genotype
R737.33
Bdoi: 10.3969/j.issn.1672-8467.2016.04.011
2015-04-09;编辑:沈玲)
