围产期早产儿肺出血的临床研究*
2016-09-05史宝海陈丽萍褚忠霞
米 青 史宝海 陈丽萍 李 霞 褚忠霞
(泰山医学院附属泰山医院,山东 泰安 271000)
围产期早产儿肺出血的临床研究*
米青史宝海陈丽萍李霞褚忠霞
(泰山医学院附属泰山医院,山东 泰安271000)
目的探讨围产期早产儿肺出血的高危因素及临床特点。方法选择我院2013年1月—2014年12月早产儿肺出血病例50例,将发病诱因、临床表现、X线特点及治疗转归进行资料统计。结果50例中低出生体重儿16例(32%),极低出生体重儿28例(56%),超低出生体重儿6例(12%)。新生儿呼吸窘迫综合征(NRDS)29例(58%),合并动脉导管未闭(PDA)23例,肺表面活性物质(PS)应用22例(44%),新生儿窒息34例(68%),硬肿症3例(6%),新生儿败血症2例(4%)。均给予白眉蛇毒血凝酶气管插管内注入治疗及静脉推注治疗,其中死亡19例(38%),治愈31 例(62%)。结论围产期早产儿肺出血的主要高危因素为胎龄、出生体重、生后窒息、新生儿呼吸窘迫综合征;尽早的机械通气和气管内应用止血药能有效止血,包括控制输液速度、改善微循环等在内的综合治疗可降低病死率。
肺出血;早产儿;机械通气
新生儿肺出血是新生儿死亡的重要病因之一,早产儿,尤其是极低出生体重儿肺出血的发病率更高,Kluckow等[1]报道胎龄小于30周的新生儿肺出血的发病率高达9.5%。肺出血主要发生于围产期,为进一步提高对围产期早产儿肺出血的认识,现将我院新生儿监护室收治的50例围产期早产儿肺出血患儿的临床资料总结如下,回顾性分析围产期早产儿肺出血的高危因素及临床特点。
1 资料与方法
1.1临床资料2013年1月至2014年12月我院共收治50例早产儿肺出血患儿,采用2001年中华医学会儿科学分会新生儿肺出血的诊断标准[2],以肺出血发生于出生后0小时~7天为定义为围产期肺出血。男33例,女17例。自然分娩11例,剖宫产39例,其中低出生体重儿16例,极低出生体重儿28例,超低出生体重儿6例,NRDS 29例;合并PDA 23例;新生儿窒息34例;硬肿症3例;新生儿败血症2例。所有患儿均在基础疾病上突然出现呼吸困难,肺部细湿罗音,经气管插管有血性液体涌出伴血细胞比容下降>10%,胸片涉及两个肺叶以上的斑片状阴影。
1.2方法
1.2.1治疗方案所有病例均使用白眉蛇毒凝血酶0.2 U加注射用水1 ml气管内滴注,复苏气囊加压给氧3~5 min后再给予机械通气,同时用白眉蛇毒凝血酶0.5 U加注射用水2 ml静脉推注,共用药2~3次,使用气管插管A/C模式,初调呼吸机参数:PEEP:6~8 cmH2O,吸气峰压25~28 cmH2O,呼吸频率 35~45次/分,FiO2:0.6~0.8,I/E:1∶1.5,当PIP≤20 cmH2O时,PaO2稳定在50 mmHg以上时,24 h未见气管内血性分泌物,说明肺出血基本控制,逐渐降低呼吸机参数及气管内止血药的应用。限制输液量<80 ml/(kg·d),严格限制滴速为3~4 ml/(kg·h),纠正缺氧及酸中毒,改善循环,有输血指征给予输血,有凝血功能异常给予微量肝素静脉维持等综合治疗。
1.2.2监测指标所有患儿均记录胎龄、出生体重、生后Apgar评分、发病时间,并给予心电监护、血压监测、床旁X线片、床旁心脏彩超、血气分析、凝血功能检查、电解质及血糖监测;记录肺表面活性物质剂量、输液速度、抗生素应用等。
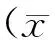
2 结 果
2.1一般情况2013年1月至2014年12月我院共收治50例早产儿肺出血患儿,治愈31 例,死亡19例,病死率38%,其中8例为发生肺出血后家长放弃治疗,拔出气管插管后呼吸心跳停止死亡,5例合并多脏器功能衰竭死亡,3例合并顽固性心力衰竭死亡。入院时间为出生后10 min至8 h,出现肺出血的时间最早为生后1 h。平均出生体重(1642±382)g,平均胎龄(30.96±2.0)周。
2.2影像学结果X线检查:其中两叶以上有大小不一、密度均匀斑片状阴影33例(66%),局限性斑片状阴影7例(14%),两肺门血管影增多,呈网状阴影31例(62%),两肺透光度明显降低呈“白肺征”11例(22%)。血气分析:pH均值为7.218±0.47(7.350~7.450)。
2.3凝血功能检查PT均值为(28.83±4.21)s(11.00~14.00 s),TT均值为(57.45±8.56)s(14~21 s),APTT均值为(88.96±11.24)s(24.0~36.0 s),D-二聚体阳性为23例(>0.5 mg/L)。
2.450例肺出血患儿胎龄及体重分布特征出生体重的增加与GA的增加呈正相关(列联系数=0.608,P<0.001),见表1。
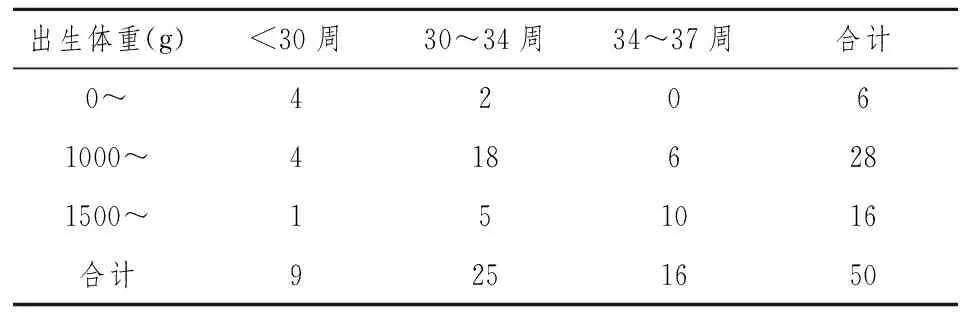
表1 胎龄和出生体重的相关关系
2.5以出生体重分层的肺出血患儿围产期特征50例肺出血患儿不同BW间比较,剖宫产率无明显差异;生后Apgar评分(1min)≤7者占68%,且Apgra等级的增加和出生体重的增加有关系;随体重的减低,NRDS的发生率有增加的趋势,体重低于1000 g患儿,NRDS发生率高达83%;本研究中PDA总的发生率为46%,发生率高,但不同BW间比较,PDA的发生率无明显差异。见表2。
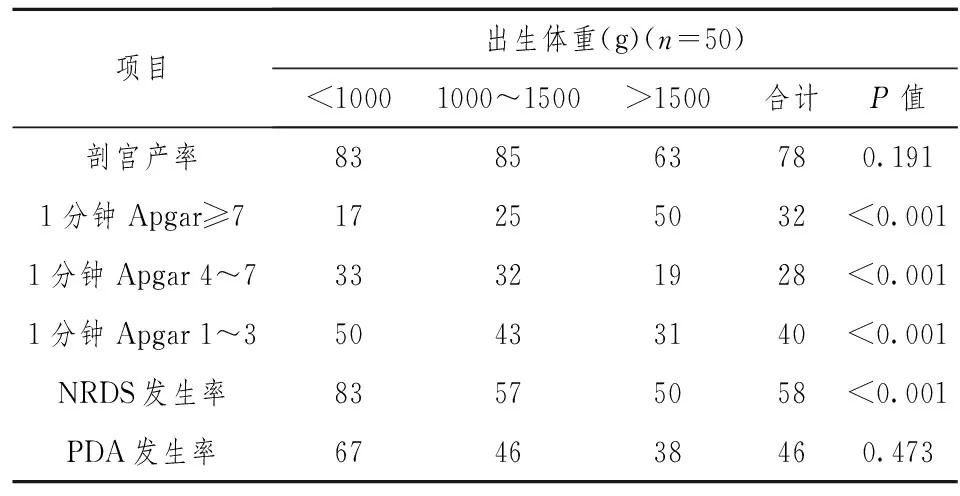
表2 肺出血早产儿按BW分层的围产期特征(%)
3 讨 论
新生儿肺出血是一种严重综合征,主要发生在围产期,以出生后第1~3天为发病高峰[3]。本研究病例在出生以后48小时内发病者为16例,占32%。本研究中男性发病率显著高于女性,这与其他学者结论一致。新生儿肺出血发病原因不完全清楚,多数学者认为主要与早产、缺氧、寒冷损伤及感染相关,早产儿肺出血的发病高危因素目前尚无确切定论。可能与胎龄小、低出生体重、肺发育不成熟、生后窒息等因素相关[4]。
本研究中肺出血患儿体重<1500 g者占76%,胎龄<30周者48%,且与胸片结果对比发现,体重越小、胎龄越小,更易发生大量肺出血,这可能主要与胎龄越小,肺组织发育越不成熟,对缺氧更加敏感有关。本研究中合并呼吸窘迫综合征Ⅲ级以上改变者占52%,生后Apgar评分(1 min)≤7者占68%,这提示:肺发育不成熟及生后缺氧可能是围产期早产儿肺出血的主要高危因素,这可能与早产儿未成熟的肺组织在高危因素侵袭下更易损伤有关[5]。在缺氧等高危因素侵袭下,肺血管内皮细胞(EC)损伤,功能降低导致血管收缩伴血管通透性增加,致通透型肺水肿;EC损伤后,基底膜胶原暴露,引起止血异常,纤溶活性降低,引起肺内微血栓形成[6]。此外,缺氧时各器官组织都缺氧,心肌缺氧影响心脏功能,心搏出量减少,血流减慢,静脉血流降低,肺血管淤血,静脉压增高,进一步导致肺水肿及肺出血。研究表明早产儿由于凝血因子不能通过胎盘,存在多种凝血因子生理性低下。
关于动脉导管未闭是否是早产儿肺出血的高危因素,目前尚有争论,多数学者认为PDA所导致的左向右分流增加了肺血流量从而加重肺血管跨瓣压差导致肺出血的发生,而Braun等[7]的临床病例研究发现轻度肺出血及大量肺出血早产儿PDA的发生率并无差异,Ying-Yao Chen等[8]的临床研究亦提示同样结果。本研究中肺出血患儿合并PDA者占46%,发生率较高。
肺表面活性物质的应用可迅速改善肺部通气而改善缺氧状态,但有学者指出肺通气改善致肺部血流显著增加,而此过程易导致肺出血,尤其是当PS分布不均时更易发生[9-10],NRDS患儿肺动脉压力和阻力较高,此时如果合并有PDA,通过动脉导管的分流量较少,之后由于随着PS替代治疗,肺泡顺应性改善,肺动脉压力和阻力下降,约30%患儿出现通过动脉导管的左向右分流量明显增大,从而引起左室容量负荷过重,严重者甚至出现顽固性心力衰竭和肺出血。本研究中有2例NRDS患儿使用牛肺表面活性物质后不久发生肺出血,但需要注意的是本身严重的NRDS患儿肺充血严重,而此更易导致肺出血的发生,而此时应用肺表面活性物质是利大于弊的。
近年来随着新生儿复苏技术及转运技术的提高,新生儿硬肿症已显著减少,因此围产期低温损伤所致肺出血的发生率显著降低。新生儿败血症是晚发肺出血的主要病因,该研究中有2例患儿存在败血症表现,但均合并有严重NRDS,二者共同作用导致肺出血的发生。
及时有效的机械通气治疗和气管内白眉蛇毒凝血酶的注入是抢救新生儿肺出血的主要手段,原发疾病的表现各有不同,但如果发现患儿呼吸困难加重、烦躁、肺部湿罗音突然增多,则需尽早气管插管机械通气,一旦出现从鼻孔或口腔流出血性泡沫液体则属晚期,病死率高。白眉蛇毒凝血酶是一种从蛇毒提取的含有类凝血酶和类凝血酶激酶的复合制剂,及时气管内注入白眉蛇毒凝血酶,能促进出血部位血小板聚集、血浆凝固成血块,使纤维蛋白原裂解成纤维蛋白而止血[11],调节恰当的呼吸机参数,尤其是调高PEEP可起到局部压迫止血的作用,可有效控制肺出血。近年来越来越注重对肺出血的综合治疗,在机械通气及气管内止血药物治疗的基础上,积极补充凝血因子及小剂量肝素钠的应用可有助于控制肺出血。研究表明新生儿尤其是早产儿存在维生素K依赖的凝血因子含量低,而缺氧、酸中毒等危重状态加重了凝血功能异常,肺出血患儿尤为明显[12]。本组肺出血病例中,从实验室检查结果看,凝血功能均有不同程度的异常,而积极补充凝血因子及24小时小剂量肝素钠静脉维持可有效调节机体凝血功能,控制肺出血。另外包括控制输液速度、多巴胺改善微循环等综合治疗均显著提高了早产儿肺出血的治愈率。综上所述,胎龄小、低出生体重、肺发育不成熟、生后窒息是围产期早产儿肺出血的主要高危因素,加强围产期保健工作,减少早产,产前合理应用抗生素及类固醇类激素,避免发生窒息,对原发疾病积极有效的治疗能有效减少肺出血的发生,而对肺出血患儿早期诊断,尽早机械通气、气管内应用止血药,包括输注凝血因子在内的综合治疗措施可可提高肺出血早产儿的存活率。
[1]Klukow M,Evans N.Ductal shunting,high pulmonary blood flow,and pulmonary hemorrhage[J].J Pediatr,2000,137:68-72.
[2]中华医学会儿科学分会新生儿学组,中华儿科杂志编辑委员会.新生儿肺出血的诊断与治疗方案[J].中华儿科杂志,2001,39(3):248.
[3]邵肖梅,叶鸿瑁,丘小汕.实用新生儿学[M].第4版.北京:人民卫生出版社,2010:408.
[4]吕媛 ,舒桂华,钱敏.早产儿肺出血相关因素的Logistic分析 [J].中华临床医师杂志:电子版,2014,8(23): 47-50.
[5]张桂香,曾春英,陈碧兰.早产儿肺出血的高危因素和预后影响因素分析[J].吉林医学,2014,35(17):3751-3752.
[6]Malik AB.Pulmonary microembolism and lung vascular injury[J].Eur Respir,1990,11:499s-506s.
[7]Braun KR,Davidson KM,Henry M,et al.Severe pulmonary hemorrhage in the premature newborn infant:analysis of presurfactant and surfactant eras[J].Biol Neonate,1999,75:18-30.
[8]Ying-Yao Chen,Hsiao-Ping Wang,Shu-Ming Lin.Pulmonary Hemorrhage in Very low birth weight infants:Risk factors and management[J].Pediatrics International,2012,54:743-747.
[9]吕媛 ,舒桂华,钱敏.早产儿肺出血相关因素的Logistic分析[J].中华临床医师杂志:电子版,2014,8(23): 47-50.
[11]蔡琳,李晓东,刘丽芳.机械通气、立止血治疗早产儿、低体重儿肺出血临床分析[J].中外医学研究,2013,11(7):132-133.
[12]Ting-An Yen,Ching-Chia Wang,Wu-Shiun Hsieh,et al.Short-term Outcome of Pulmonary Hemorrhage in Very-Low-Birth-Weight Preterm Infants[J].Pediatrics & Neonatology,2013,35:257-259.
The clinical study of pulmonary hemorrhage in premature infants of perinatal period
MI Qing SHI Bao-hai CHEN Li-ping LI Xia CHU Zhong-xia
(Dept.of Pediatrics,The Central Hospital of Taian,Taian 271000,China )
Objective: To investigate the possible risk factors and clinical features of pulmonary hemorrhage in premature infants of perinatal period.Methods: Fifty cases of prematures with pulmonary hemorrhage hospitalization were selected from January,2013 to December,2014.The risk factors,clinical manifestation,features of X-ray and sequelae of the cases were analyzed.Results: In all cases(50),low birth weight infants were 16,very low birth weight infants were 28,extremely low birth weight infants were 6,the infants with respiratory distress syndrome (NRDS)were 29,22 infants were given pulmonary surfactant,the infants with asphyxia were 34,the infants with scleredema were 3,and the infants with septicemia were 2.All cases were treated with homocoagulase both in tracheal cannula and intravenous injection,19 infants died and 31 infants were cured,and the mortality was 38%.conclusion: In this study,gestational age,birth weight,low Apgar scores and NRDS are the risk factors of pulmonary hemorrhage in premature infants of perinatal period; immediate use of mechanical ventilation and administration of Homocoagulase in tracheal cannula can stop bleeding,and the comprehensive treatment including controlling speed of infusion and improving circulation can decrease the mortality of pulmonary hemorrhage in premature infants.
pulmonary hemorrhage; premature infant; mechanical ventilation
米青(1981—),女,山东泰安人,硕士,主治医师,主要从事新生儿重症监护室工作。
史宝海。
R722.6
A
1004-7115(2016)05-0509-03
10.3969/j.issn.1004-7115.2016.05.011
2016-01-16)
