临床合理用血
2016-07-22杨隽王椿
杨隽+王椿
摘 要 现代医学提倡成分输血,在输血中其所占比例是反映一个国家或地区医学发展水平的重要指标之一。成分输血具有明显的优越性,但需临床医生掌握输血指证和熟悉输血反应。科学合理地应用成分输血可减少不必要的输血及输血反应的发生。
关键词 输血 成分 合理应用
中图分类号:R457 文献标志码:A 文章编号:1006-1533(2016)12-0009-05
Safe and rational clinical use of blood
YANG Juan, WANG Chun
( Department of Blood Transfusion, Shanghai First Peoples Hospital, Shanghai 200080, China)
ABSTRACT The blood component transfusion is recommended in modern medicine. The proportion of component transfusion, which reflects the medical development of a country or region, is one of the important indicators. The blood component transfusion has obvious advantages, but clinicians should be familiar with its indications and reactions. Scientific and reasonable application of component transfusion can reduce unnecessary blood transfusion and transfusion reaction.
KEY WORDS blood transfusion; component; rational use
近30年来,随着医学科学的不断发展,临床输血亦发展迅速。输血已不仅是传统意义上的替代概念,而作为一种治疗手段已被广泛使用,在临床治疗中占据了重要的地位。在传统输血中,无论患者需要什么成分,都输全血,而现代输血则更强调成分输血,因为全血中除红细胞外,还包括白细胞、血小板、血浆和凝血因子等,如果这些成分缺乏,输注全血很难起到作用。在发达国家,成分输血占输血总量的95%以上,目前成分输血在输血中所占比例是反映该国家或地区医学发展水平的重要指标之一。
1 成分输血的优越性
1.1 提高治疗效果
血液由血浆和各种血细胞组成,成分输血就是把血液中各种有效成分用物理或化学方法进行分离,分别制成高浓度和高纯度的制品,根据患者病情,需要什么成分就给什么成分的输血方法。例如对1例体重60 kg、血小板仅为10×109/L的严重出血患者,若要将血小板数值快速提升到50×109/L,则需输入全血3 000 ml,显然,患者一次无法耐受如此大剂量的输血量,而单采血小板仅需400 ml(每200 ml中约含血小板2.5×1011),一次输注就能满足患者需求,达到止血目的,提高临床疗效。
1.2 减少输血反应的发生
血液成份相当复杂,目前已知的血型有23种,抗原203种。人类白细胞抗原(HLA)已检出400多种,此外粒细胞、血小板、血浆蛋白均有各自的特异性抗原。因此,输全血产生的输血反应远高于输红细胞的输血反应,采用成分输血可以避免输入不需要的血液成分而导致输血反应。而且,输入总容量的降低,可减少因输血过度而导致的循环负荷过多或输入保存液过多导致的酸中毒等不良反应的发生[1]。
1.3 节约血液,经济方便
用全血细胞可以制成红细胞、白细胞、血小板制品,血浆蛋白可制成白蛋白、各种球蛋白和凝血因子等制品,供临床不同需求应用。一血多用,节约了血源,同时血浆和红细胞分离后可长期保存,而且分离后的血液体积小,便于储存和运输。
2 如何合理掌握输血指征
红细胞输注指征:在患者有急性失血超过血容量20%或有器官缺血表现时,在血红蛋白(Hb)<70 g/L者,通常应输注红细胞,而Hb>100 g/L时不必输入红细胞,但这一结论可以在预期有失血时加以改动。Hb在70~100 g/L者,应根据患者器官缺血的进行性表现(速度和程度)、血容量及在氧合不足时发生并发症等危险因素决定是否输注红细胞,危险因素包括低心肺储备和高氧耗。可先用晶体或胶体液保持足够的血管内容量和血压,按上述规定指标输注红细胞以保持器官灌注。在Hb<60 g/L、短期内无法去除病因的慢性贫血患者,有输血
指征[2]。
血小板输注指征:在血小板功能正常的外科或产科患者,若大量失血致血小板计数<50×109/L时应输注血小板。血小板计数在50×109/L~100×109/L时是否需要治疗(包括预防性治疗),应根据血小板功能是否有障碍、患者是否有进行性出血、自发性出血或伤口渗血的风险决定[3]。血小板减少症是由于血小板破坏增加,如肝素诱发的血小板减少症、免疫性血小板减少性紫癜以及血栓性血小板减少性紫癜,预防性输注血小板不仅无效也无指征。
血浆输注指征:由于新鲜冻存血浆中含有多种凝血因子,故血浆主要用于出、凝血疾病的治疗。①获得性凝血因子缺乏症、严重肝病、弥漫性血管内凝血等;②输入超过人体1个血容量的血液(大约70 ml/kg)时,为纠正患者继发的凝血因子缺乏;③用于拮抗华法林治疗;④先天性凝血因子缺乏;⑤必须使用肝素时患者发生肝素抵抗(抗凝血酶Ⅲ缺乏);⑥血栓性血小板减少性紫癜,溶血尿毒综合征等患者需进行治疗性血浆置换术者。
目前,国内外的输血指南均强调血浆不是维持血液胶体渗透压、扩充血容量的最佳途径,血浆已不用于单纯增加血容量或白蛋白浓度,应防止滥用血浆扩容。
3 临床常用血制品
3.1 红细胞制品
浓缩红细胞:全血通过自然沉降或离心可将红细胞浓集。移除血浆后所得的浓缩红细胞是治疗各种急性出血和慢性贫血的常用制品,尤其适于合并有心、肝、肾疾病的患者,同时具有增强机体血液运氧能力。
少白细胞的红细胞:由于反复输血,患者会产生白细胞抗体,引起发热等输血相关不良反应,去除了白细胞后的红细胞,可防止此类输血反应的发生。此外,去除白细胞后,可以防止巨细胞病毒感染(CMV)的发生,尤其适于一些免疫功能低下患者的输血,如器官移植患者等。
洗涤红细胞:将浓缩红细胞用生理盐水洗涤3~6次,使白细胞去除80%以上,血浆去除90%以上,红细胞回收率大于70%。主要用于对血浆蛋白过敏而导致的输血反应患者、自身免疫性溶血性贫血患者及阵发性睡眠性血红蛋白尿患者。
冰冻红细胞:浓缩红细胞中加入不同浓度的甘油,在低温下可保护红细胞不受损伤,在-80℃保存,最长可达10年,主要用于一些稀有血型患者的输血。
3.2 血浆蛋白制品
新鲜冻存血浆和普通血浆:从全血分离的血浆,在8 h内即刻置-18℃冻存或单采的枸橼酸血浆在6 h内冻存的称为新鲜冰冻血浆。含有新鲜血液中全部的凝血因子,故主要用于出、凝血疾病的治疗,以及大面积烧伤和创伤患者的治疗。新鲜冰冻血浆保存1年后即为普通冰冻血浆,而全血在保存期内经自然沉降或离心后分出的血浆,如立即置-30℃以下冰箱冰冻成块后在-20℃条件下保存,则有效期为5年。该制品含有全部稳定的凝血因子,但缺乏不稳定的凝血因子Ⅷ和Ⅴ,主要用于Ⅷ和Ⅴ因子以外的凝血因子缺乏症患者的治疗。此外,也可用于手术、外伤、烧伤、肠梗阻等大量失血或血浆大量丢失的患者。
白蛋白:主要用于补充体内白蛋白的丢失,如烧伤、出血、肝硬化、腹水等,是临床上最常用的扩张血容量的药物之一。
免疫球蛋白:有阻断单核-巨噬细胞系统作用,抑制抗体形成,对病毒有中和作用;能清除感染源及干扰血小板与循环免疫复合物的结合;可用于免疫性血小板减少性紫癜、难治性自身免疫溶血性贫血、纯红细胞再生障碍性贫血等的治疗。此外,还可用于治疗和预防先天性免疫缺陷综合征。在严重感染时与抗生素联用,可加强对感染的控制。
冷沉淀:将新鲜冰冻血浆置4℃条件下融化,待其融化至尚剩少量冰渣时取出,离心,移出上层血浆,剩下不易融解的白色沉淀物即为冷沉淀,内含丰富的Ⅷ因子、纤维蛋白原、血管性血友病因子(vWF)、纤维结合蛋白以及ⅩⅢ因子。
凝血酶原复合物:为含有维生素K依赖的凝血因子Ⅱ、Ⅶ、Ⅸ、Ⅹ的血浆蛋白冻干制剂,主要用于血友病乙患者、Ⅶ因子和Ⅹ因子缺乏患者、凝血因子Ⅱ、Ⅶ、Ⅸ、Ⅹ联合缺乏患者、4种凝血因子水平低下的肝病患者、口服广谱抗生素者或继发性维生素K缺乏新生儿以及双香豆素类药物使用过量引起的出血患者。
4 输血中的输血反应及处理
非溶血性发热反应:指在输血开始后15~20 min,患者突然出现发热、寒颤和体温上升(38~41℃),一般无血压变化。致热原是引起非溶血性发热反应的重要因素,包括任何可以引起发热的物质、蛋白质、细菌产物等,存在于输血用具、制剂及蒸馏水中,随血制品进入体内。在中国,免疫反应导致的非溶血性发热反应非常常见,主要由于受血者在多次输入全血、白细胞和血小板后,会产生同种白细胞或血小板抗体,当再次输血时,可产生抗原抗体反应而引起同种免疫反应,主要是HLA抗体引起,其次是血小板抗体。一旦发生,应立即暂停输血,密切观察病情,发热时可使用退热药物对症处理,寒颤时注意保暖,必要时可以使用糖皮质类药物或哌替啶。在临床上采、输血器具和制剂应无致热原,采血和输血应无菌操作,反复出现发热反应者应选用少白细胞的红细胞,输血前予以异丙嗪25 mg肌内注射,输血开始后15 min内应减慢滴速。
过敏反应:在缺乏IgA的患者,输血后在体内会产生抗IgA抗体,当再次输血时会发生过敏反应;而在IgA正常患者,则在多次输血后会产生同种异型抗IgA抗体,当再次输血时会发生抗原抗体反应,出现过敏反应症状。在过敏体质患者,输入血浆或含有变性蛋白的血液可引起过敏反应。当过敏体质供血者将抗体输给受血者,受血者接触相应抗原时可发生过敏反应,如对青霉素过敏的受血者在输入曾接受青霉素治疗的供血者的血液时,因内含青霉素抗体而产生过敏反应,轻者出现皮肤搔痒、红斑、荨麻疹、血管神经性水肿(面部居多),严重者会发生支气管痉挛、喉头水肿,甚至过敏性休克。在治疗方面,轻者可减慢输血速度或停止输血,口服抗组胺药物,重者需立即停止输血,静脉使用抗过敏药或糖皮质激素或皮下注射肾上腺素0.5~1 mg,必要时气管切开。对于有过敏史的患者,在输血制品前30 min应口服抗组胺药物或糖皮质激素。在反复过敏患者,可使用洗涤红细胞或洗涤浓缩血小板。禁用血浆或血浆制品[4]。
溶血性输血反应:输血后红细胞发生异常破坏引起的反应称为溶血性输血反应,是输血反应中最严重的一种,多见于异型血输入,或受血者是自身免疫性溶血性贫血患者。此外,血液保存期过长,室温下放置过久,血液中加入了高渗或低渗溶液均可使血细胞遭受破坏,主要是受血者输入的红细胞在体内异常破坏而产生溶血反应。轻者表现为一过性发热反应,可无明显黄疸;严重者输少量血后即可出现寒颤、高热、腰背痛、心悸、胸痛、恶性呕吐、呼吸困难;更严重者会出现休克、急性肾功能衰竭、血红蛋白尿等。一旦发生,即刻停止输血,保留静脉输液,观察生命体征,纠正水、电解质及酸碱平衡,积极抗休克治疗,保持肾脏血流量,以预防急性肾功能衰竭的发生。严重者可行血浆置换治疗。
细菌污染:主要是在采血、贮血、输血过程中未采用无菌操作。轻者以发热为主,重者可立即发生寒战、高热、烦躁、呼吸困难、恶心呕吐、大汗、发绀或内毒素血症性休克。一旦发生应立即停止输血,积极抗感染和抗休克治疗。对严重发热者,应将血袋剩血涂片染色找细菌并作培养。此类输血反应完全可以避免,医护人员在操作中应该严格执行无菌操作规程。
输血相关的移植物抗宿主病(TA-GVHD):是输血反应中比较严重及平时了解较少的一大类输血相关反应。由于目前造血干细胞移植开展增多,这类反应的发生也越来越多。其本质是一种免疫反应,与造血干细胞移植后移植物抗宿主病(GVHD)的原理类似,漏诊率高,疗效差,病死率可达90%以上,多见于免疫系统严重缺陷或严重抑制的受血者,如造血干细胞移植受血者。发病原理是供血者淋巴细胞在受血者体内植入并增殖,这是因为受血者的免疫功能低下,无力辨别植入的免疫活性细胞。输入的淋巴细胞越多,病情越重,死亡率越高。细胞一旦植入,与受血者组织发生反应,可以引起TAGVHD,即TA-GVHD时供血者血中淋巴细胞在受血者体内植活,视受血者为“异己”而排斥,这与供血者和受血者的HLA单倍性基因相关。父母与子女属HLA单倍体相合,淋巴细胞容易植入,他们之间输血会导致TAGVHD的危险性比非亲属间高11~21倍,特别是对于免疫功能低下的受血者,这也是不提倡亲属供血的重要原因。TA-GVHD的临床表现极不典型,以发热和皮疹多见,易与药物和放、化疗不良反应相混淆。TA-GVHD常出现在输血后4~30 d(平均21 d),皮肤出现红斑和细小斑丘疹,逐渐向周身蔓延,伴有发热、腹泻、肝酶升高、全血细胞减少,多死于严重感染。TA-GVHD的治疗效果差,故须注重预防。对于免疫功能低下,尤其是造血干细胞移植或反复输血患者,应使用血液辐照仪(器)发射出的g射线照射血液,通过控制射线剂量(25 Gy),选择性地杀灭血中有免疫活性的淋巴细胞,从而防止TA-GVHD的发生[5-6]。
大量输血后反应:如果1次或1 d输血1 500 ml以上会导致急性左心衰竭、肺水肿,多见于老年患者,有时输血速度过快也会发生,一旦发生应立刻停止输血,吸氧按心力衰竭处理。在大量输血患者,由于输入了大量抗凝剂枸橼酸钠可导致低钙血症,需使用葡萄糖酸钙纠正。另外,大量输库血可引起高钾血症,并因库血中血小板和凝血因子含量减少,大量枸橼酸钠进入体内干扰正常凝血功能而导致出血倾向[7]。
输血传播疾病:输血会通过血液传播疾病,最多见的为肝炎,并以丙型肝炎多见。对于HIV感染的预防应严格控制和检查血源,杜绝有偿献血;采血后复查并对病毒灭活;去除血中白细胞可以减少CMV的感染机会[8]。
长期输血反应-铁超负荷:慢性贫血如再生障碍性贫血、骨髓增生异常综合征、地中海贫血等患者需要长期输血。450 ml全血中红细胞含铁200~250 mg,输50个单位红细胞会引发含铁血黄素沉着症,甚至血色病,导致皮肤色素沉着、糖尿病、肝肿大、肝硬化、心脏扩大和心律失常等[9],所以对于需要长期输血的患者,应严格控制输血量。对于铁蛋白高的患者,需要定期使用去铁治疗[10]。
5 异基因造血干细胞移植中血型不合时的输血原则
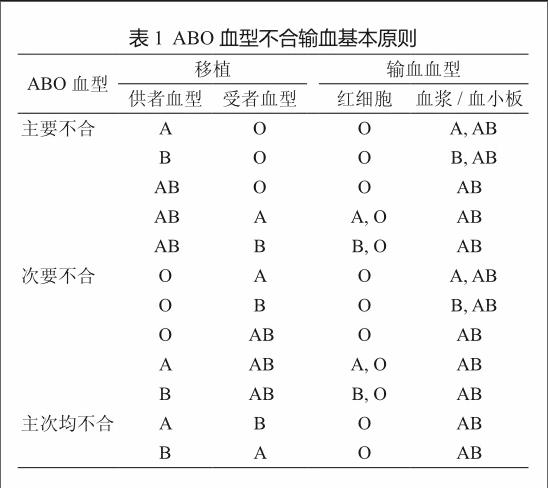
输血以同型输血为原则,只有在紧急情况下,AB血型的人可以接受任何血型,O型血可以输给任何血型的人,但在目前医疗环境下,一般不采用。临床有时会遇到特殊情况,会出现血型不合输血,如在异基因造血干细胞移植中,有15%~25%的亲缘供血者和受血者会出现ABO血型不同,在非血缘关系移植中则比例更高。ABO血型不合,虽然不影响干细胞植入、造血恢复及患者总的生存期,但会导致红细胞植入延迟、单纯红细胞再生障碍性贫血或急性溶血,对症处理时,需遵循血型不合输血的原则。根据供血者和受血者的血型可分为以下三种情况。①主要血型不合:指受血者体内存在抗供血者ABO血型抗原的凝集素,如供血者为A型,受血者为O型。②次要血型不合:指供血者体内存在抗受血者ABO血型抗原的凝集素,如供血者为O型,受血者为A型。③主、次血型均不合:指受血者体内存在抗供血者ABO血型抗原的凝集素,同时供血者体内也存在抗受血者ABO血型抗原的凝集素。
在患者血型还未向供血者血型转变之前,输注O型洗涤红细胞是最安全的选择。对于ABO主要不合干细胞移植患者的输血要慎重,红细胞应输注O型,血小板和血浆应输注供血者型或AB型;对于ABO次要不合的干细胞移植者,应避免输注全血,选择输注与供血者血型相同的红细胞,血小板和血浆应输注受血者型或AB型;对于ABO血型主、次均不合者,红细胞应输注O型,血小板和血浆应输注AB型(表1)[11-12]。
综上所述,血液和血液成分制品具有双面性,一方面,输血仍然是一类其他药物无法替代的治疗方法,是治疗的手段之一;另一方面,不合理的输血会导致输血反应,发生输血相关性疾病,因此在临床上必须强调合理应用血液制品,以减少患者因不合理输血而导致的不良反应。
参考文献
[1] Cohn CS, Stubbs J, Schwartz J, et al. A comparison of adverse reaction rates for PAS C versus plasma platelet units[J]. Transfusion, 2014, 54(8): 1927-1934.
[2] Hebert PC, Wells G, Blajchman MA, et al. A multicenter, randomized, controlled clinical trial of transfusion requirements in critical care. Transfusion Requirements in Critical Care Investigators, Canadian Critical Care Trials Group[J]. N Engl J Med, 1999, 340(6): 409-417.
[3] Villanueva C, Colomo A, Bosch A, et al. Transfusion strategies for acute upper gastrointestinal bleeding[J]. N Engl J Med, 2013, 368(1): 11-21.
[4] Savage WJ, Tobian AA, Savage JH, et al. Scratching the surface of allergic transfusion reactions[J]. Transfusion, 2013, 53(6): 1361-1371.
[5] Williamson LM, Stainsby D, Jones H, et al. The impact of universal leukodepletion of the blood supply on hemovigilance reports of posttransfusion purpura and transfusion-associated graft-versus-host disease[J]. Transfusion, 2007, 47(8): 1455-1467.
[6] Thiele T, Krüger W, Zimmermann K, et al. Transmission of cytomegalovirus (CMV) infection by leukoreduced blood products not tested for CMV antibodies: a single-center prospective study in high-risk patients undergoing allogeneic hematopoietic stem cell transplantation[J]. Transfusion, 2011, 51(12): 2620-2626.
[7] Narick C, Triulzi DJ, Yazer MH. Transfusion-associated circulatory overload after plasma transfusion[J]. Transfusion, 2012, 52(1): 160-165.
[8] Kontoghiorghe CN, Kontoghiorghes GJ. New developments and controversies in iron metabolism and iron chelation therapy[J]. World J Methodol, 2016, 6(1): 1-19.
[9] Moroff G, Luban NL. The irradiation of blood and blood components to prevent graft-versus-host disease: technical issues and guidelines[J]. Transfus Med Rev, 1997, 11(1): 15-26.
[10] Aubron C, Nichol A, Cooper DJ, et al. Age of red blood cells and transfusion incritically ill patients[J]. Ann Intensive Care, 2013, 3(1): 2.
[11] Blin N, Traineau R, Houssin S, et al. Impact of donorrecipient major ABO mismatch on allogeneic transplantation outcome according to stem cell source[J]. Biol Blood Marrow Transplant, 2010, 16(9): 1315-1323.
[12] Cohn CS. Transfusion support issues in hematopoietic stem cell transplantation[J]. Cancer Control, 2015, 22(1): 52-59.
