正常孕产妇剖宫产分娩前后全血细胞参数的变化分析
2016-06-08李星常颖陈叙
李星,常颖,陈叙
正常孕产妇剖宫产分娩前后全血细胞参数的变化分析
李星,常颖,陈叙
【摘要】目的:建立本院正常孕产妇剖宫产分娩前和分娩后24 h内全血细胞参数的参考值范围,并分析其变化。方法:选取2015年6—10月在天津市中心妇产科医院产科行剖宫产分娩的健康足月孕产妇为研究对象,回顾性分析产妇分娩前和分娩后24 h的血常规结果,对2组数据进行统计学分析。结果:纳入经剖宫产分娩的正常产妇506例,分娩前红细胞(RBC)参考值范围(3.27~4.49)×1012/L,血红蛋白(Hb)和红细胞压积(HCT)的参考值范围分别为93.4~135.3 g/L、0.286~0.399,白细胞(WBC)计数的参考值范围为(5.47~12.34)×109/L,血小板(PLT)计数的参考值范围为(113.7~307.0)×109/L;分娩后RBC显著下降(P=0.002),Hb和HCT无显著变化,平均红细胞体积(MCV)、平均红细胞血红蛋白量(MCH)和平均红细胞血红蛋白浓度(MCHC)轻度增加,WBC计数增加(P=0.000),中性粒细胞百分比和中间细胞百分比增加(P=0.000),淋巴细胞百分比下降(P=0.000),PLT计数下降(P=0.000)。结论:健康产妇的血红蛋白、血小板参考值范围与非孕女性的参考值范围存在一定差异,与分娩前相比,分娩后WBC计数升高,而RBC计数和PLT计数下降,因此有必要制定针对中国女性孕期和产后血细胞参数的正常参考值范围。
【关键词】妊娠;剖宫产术;分娩;全血细胞参数;参考值范围
作者单位:300070天津医科大学(李星):天津市中心妇产科医院(常颖,陈叙)
(J Int Obstet Gynecol,2016,43:32-35)
世界各地都通过测量血液系统参数来评估总体健康程度,因为这是简单、快速和有效的检测,而且是可靠的指标[1]。此外,血液系统参数也被认为是影响妊娠及其结局的一个因素[2-3]。妊娠期间血液指标如红细胞计数(RBC)、血红蛋白(Hb)浓度、血小板计数(PLT)和白细胞计数(WBC)会发生变化,且可被观察到。有些指标下降,如RBC计数和PLT计数,而有些指标上升,如WBC计数[4]。妊娠6~24周,血浆容量增加25%~80%[5],对于补充铁和叶酸的孕妇,妊娠12~36周RBC可增加30%[6]。妊娠期间血浆容量与RBC增加比例的差异导致了妊娠期生理性贫血。妊娠晚期,血浆容量增加速度减慢,使红细胞压积(HCT)水平轻度增加。伴随着妊娠和分娩,产后期女性机体发生巨大的生理性变化,几乎每个器官和系统都会受到影响。这些变化过程中红细胞生成及其相关参数发挥关键作用。
妊娠期间血液系统发生的生理性改变决定了很难定义正常孕产妇血液系统参数。此外,剖宫产分娩过程中血液丢失同样影响血液系统参数,因此分娩后血液系统参数的影响因素更加复杂。这些因素使得很难对正常妊娠期间血液学参数的参考值达成一致,也很难对贫血的截断值达成一致。本研究的目的是测定健康产妇经剖宫产分娩前后的血细胞参数的参考值范围及其变化。
1 对象与方法
1.1研究对象选择2015年6—10月于天津市中心妇产科医院行剖宫产分娩的506例孕足月健康产妇。纳入标准:①单胎妊娠;②孕周≥37周;③无基础疾病或妊娠期并发症;④产前和产后24 h均有全血细胞计数。排除标准:①慢性疾病:如高血压、糖尿病、癫痫、视疲劳、甲状腺功能减退、狼疮和血栓形成倾向;②妊娠期并发症或产后并发症:妊娠期高血压疾病、妊娠期糖尿病、可疑绒毛膜羊膜炎、羊水过多、羊水过少、胎盘早剥、分娩期发热、产后发热、子宫内膜炎和胎盘粘连以及产后出血。
1.2方法收集的数据包括产妇年龄、孕周、孕产次、产后24 h体温、新生儿出生体质量、Apgar评分、产时出血量。记录并比较产妇分娩前和分娩后24 h内红细胞参数,包括Hb、RBC、HCT、平均红细胞容积(MCV)、平均红细胞血红蛋白量(MCH)和平均红细胞血红蛋白浓度(MCHC);WBC、中性粒细胞百分比(NEUT)、淋巴细胞百分比(LYMPH)、中间细胞百分比(MID,包括单核细胞、嗜酸性粒细胞和嗜碱性粒细胞)及血小板计数(PLT)。
1.3统计学分析采用SPSS 21.0统计软件进行数据分析。正态分布资料以均数()和标准差(s)表示,偏态分布资料以中位数(M)和四分位数间距(Q)表示。使用非参数方法计算参考值范围,参考值范围为P2.5~P97.5。分娩前后血细胞参数参考值均数差异使用t检验进行分析,P<0.05为差异有统计学意义。
2 结果
2.1纳入研究对象的一般情况纳入足月健康产妇506例,均经剖宫产分娩,孕妇及新生儿Apgar评分1 min,3 min,5 min均为10分,具体情况见表1。
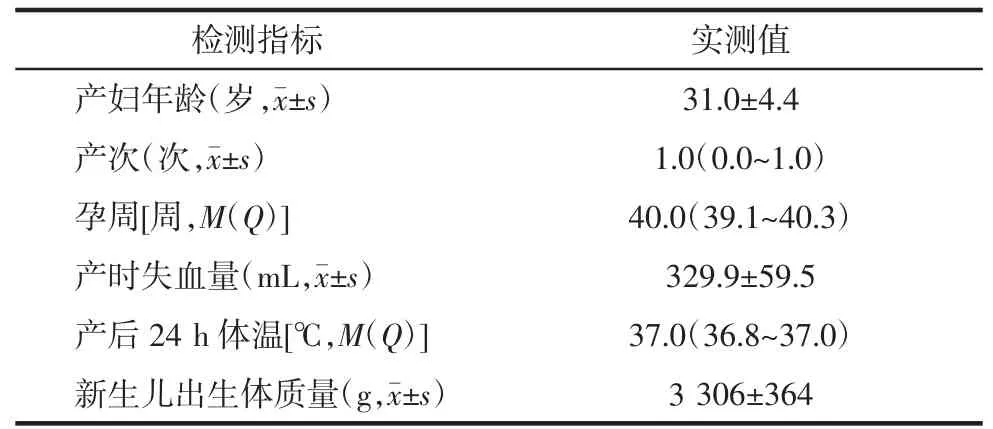
表1506 例研究对象一般资料
2.2红细胞参数经剖宫产分娩的正常产妇分娩后RBC计数与分娩前差异有统计学意义(P=0.002)。分娩后Hb和HCT与分娩前比较差异均无统计学意义(P>0.05)。分娩后MCV、MCH和MCHC均较分娩前轻度增加,差异有统计学意义(P<0.05)见表2。

表2 产妇分娩前后红细胞参数
2.3WBC计数和PLT计数经剖宫产分娩的正常产妇分娩后WBC计数较分娩前增加(P=0.000)。分娩后中性粒细胞百分比和中间细胞百分比增加(P=0.000),淋巴细胞百分比下降(P=0.000)。分娩后PLT计数较分娩前差异有统计学意义(P=0.000),平均下降5.74×109/L,见表3。
3 讨论
妊娠期间血液系统发生的生理性改变使得很难定义正常孕产妇血液系统参数范围。除了妊娠期间发生的复杂变化,分娩过程中血液丢失同样影响血液系统参数,因此分娩后血液系统参数的影响因素更加复杂。
贫血是妊娠期间最常见的血液系统问题[7]。在血清铁充足的孕妇,贫血定义为Hb<110 g/L[8],或低于相应年龄及相应孕周的第50百分位数数值[9]。本研究中正常产妇分娩前的Hb参考值范围下限为93 g/L,低于世界卫生组织(WHO)建议的110 g/L,分娩前HCT的界值下限也低于贫血的诊断标准0.33[10],而均值仍在标准范围内,但近于下限。目前我国使用的妊娠期贫血的诊断标准大多依赖于国外的研究数据,因此未来需要多中心调查研究出适合中国孕产妇的正常参考值范围。剖宫产分娩后产妇RBC计数显著下降,而Hb和HCT虽有轻度下降,但与产前相比差异无统计学意义,表明由于妊娠期间血容量增加,不仅可保证孕妇有足够的胎盘灌注,更可以代偿性补偿健康产妇产时1 000 mL的急性失血[11]。
对于非孕女性,小细胞低色素定义为MCV<80fL,也是用来诊断缺铁性贫血的诊断标准。本研究中健康女性产前和产后MCV<80 fL的发生率分别为5.7%和4.3%。本研究中孕妇分娩前后MCH基本保持不变。由于妊娠期血液稀释,MCHC指标意义不大。
先前研究表明妊娠期白细胞计数增加主要是由于粒细胞数量增加[12]。在本研究中,分娩前白细胞计数参考值上限为13.07×109/L,明显高于非妊娠妇女。剖宫产分娩后WBC计数显著增加,但患者体温均在正常范围,与其他研究结果一致[13-15],认为白细胞增加是分娩过程和分娩后的生理性反应。白细胞计数在产后早期达高峰,可达正常白细胞计数均值的3倍以上。本研究也证实了这一峰值,且与母婴产时和产后的不良结局无关。产后白细胞增多症的病因和机制尚不明确,应激和疼痛,如剖宫产分娩和全身麻醉可能引起儿茶酚胺释放增加,进而白细胞计数增加[16]。总之,产后白细胞增多与多种因素有关,并不是不良预后的危险因素,不应将其作为存在感染的单独指标,如果未同时存在其他临床症状或指标,不应提示需要进一步的处理。
妊娠期PLT计数下降的机制可能是生理性血液稀释以及PLT通过受损并形成瘢痕组织的胎盘滋养细胞表面时的加速损伤[17]。双胎妊娠孕妇的PLT计数低于单胎妊娠,可能是由于双胎妊娠凝血酶生成比单胎妊娠多[18]。本研究中产前PLT计数参考范围下限为111.0×109/L,与国外关于白人女性的数据不同,根据白人女性制定的血小板减少标准为<150×109/L,可能对中国女性并不适合[19]。
总之,本研究描述了健康产妇经简单剖宫产分娩前后的血液学参数及其变化,发现健康产妇的血红蛋白、血小板参考值范围与现行非孕女性的参考范围存在一定差异,分娩后WBC计数升高,而RBC 和PLT计数下降,因此有必要制定针对中国女性孕期和产后血细胞参数的正常参考范围,本研究中的参考值范围有助于评估相似社会经济和种族背景孕产妇的健康状态。本研究对象均为单胎经剖宫产分娩产妇,未纳入双胎妊娠及阴道分娩病例,而这些因素也可能导致血细胞参数参考值范围的改变,因此未来需要更全面的研究以探索适合不同胎儿数、不同分娩方式的产妇血细胞参数的正常参考值范围。

表3 产妇分娩前后血小板和白细胞参数
参考文献
[1]Shen C,Jiang YM,Shi H,et al.A prospective,sequential and longitudinal study of haematological profile during normal pregnancy in Chinese women[J].J Obstet Gynaecol,2010,30(4):357-361.
[2]Klebanoff MA,Shiono PH,Selby JV,et al.Anemia and spontaneous preterm birth[J].Am J Obstet Gynecol,1991,164(1 Pt 1):59-63.
[3]Allen LH.Anemia and iron deficiency:effects on pregnancy outcome [J].Am J Clin Nutr,2000,7(Suppl 5):1280S-1284S.
[4]Pitkin RM,Witte DL.Platelet and leukocyte counts in pregnancy[J]. JAMA,1979,242(24):2696-2698.
[5]Lund CJ,Donovan JC.Blood volume during pregnancy.Significance ofplasmaandredcellvolumes[J].Am J Obstet Gynecol,1967,98(3):394-403.
[6]Taylor DJ,Lind T.Red cell mass during and after normal pregnancy [J].Br J Obstet Gynaecol,1979,86(5):364-370.
[7]WilliamsMD,WhebyMS.Anemiainpregnancy[J].MedClinNorthAm,1992,76(3):631-647.
[8]Svanberg B.Absorption of iron in pregnancy[J].Acta Obstet Gynecol Scand Suppl,1975,48:1-108.
[9]James TR,Reid HL,Mullings AM.Are published standards for haematologicalindicesin pregnancy applicable across populations:an evaluation in healthy pregnant Jamaican women[J].BMC Pregnancy Childbirth,2008,8:8.
[10]WHO/UNICEF/UNO.Iron deficiency anemia:assessment,prevention, and control.A guide for programme managers[C].Geneva:World Health Organization,2001.
[11]Bose P,Regan F,Paterson-Brown S.Improving the accuracy of estimated blood loss at obstetrichaemorrhageusingclinical reconstructions[J].BJOG,2006,113(8):919-924.
[12]Kühnert M,Schmidt S.Changes in lymphocyte subsets during pregnancy and post-partum in cases of beginning eclampsia[J].J Perinat Med,2000,28(5):389-398.
[13]Lurie S,Rahamim E,Piper I,et al.Total and differential leukocyte counts percentiles in normal pregnancy[J].Eur J Obstet Gynecol Reprod Biol,2008,136(1):16-19.
[14]Lurie S,Weiner E,Golan A,et al.Total and differential leukocyte count percentiles in healthy singleton term women during the first stage of labor[J].Gynecol Obstet Invest,2014,78(4):251-254.
[15]Yoon BH,Yang SH,Jun JK,et al.Maternal blood C-reactive protein, white blood cell count,and temperature in preterm labor:a comparison with amniotic fluid white blood cell count[J].Obstet Gynecol,1996,87(2):231-237.
[16]Kühlwein EC,Irwin MR,Ziegler MG,et al.Propranolol affects stress-inducedleukocytosisandcellularadhesionmolecule expression[J].Eur J Appl Physiol,2001,86(2):135-141.
[17]Fay RA,Hughes AO,Farron NT.Platelets in pregnancy:hyperdestruction in pregnancy[J].Obstet Gynecol,1983,61(2):238-240.
[18]Tsunoda T,Ohkuchi A,Izumi A,et al.Antithrombin III activity and platelet count are more likely to decrease in twin pregnancies than in singleton pregnancies[J].Acta Obstet Gynecol Scand,2002,81(9):840-845.
[19]Shen C,Jiang YM,Shi H,et al.A prospective,sequential and longitudinal study of haematological profile during normal pregnancy in Chinese women[J].J Obstet Gynaecol,2010,30(4):357-361.
[本文编辑李淑杰]
Physiological Changes in Hematological Parameters of Normal Pregnant Women before and after Cesarean Delivery
LI Xing,CHANG Ying,CHEN Xu.Tianjin Medical University,Tianjin 300070,China(LI Xing);Tianjin Central Hospital of Obstetrics and Gynecology,Tianjin 300100,China(CHANG Ying,CHEN Xu)
【Abstract】Objective:To establish the reference intervals for hematologic parameters in antepartum and 24 hours after postpartum in healthy pregnant women,and analyze physiological changes occurring in hematologic parameters.Methods:The samples comprised of healthy pregnant women who had cesarean section at term in Tianjin Central Hospital of Gynecology Obstetrics from Jun.2015 to Oct.2015.The blood test results before and after delivery were retrospectively analyzed.Results: The reference intervals obtained before delivery were:RBC,(3.27~4.49)×1012/L;Hb,93.4~135.3 g/L;HCT,0.286~0.399;WBC, (5.47~12.34)×109/L;PLT,(113.7~307.0)×109/L.After delivery,RBC count and PLT dropped significantly(P=0.002,P=0.000, respectively),and WBC count increased significantly(P=0.000),Hb and HCT levels remained unchanged,and the value of MCV, MCH,MCHC slightly increased,the percentage of neutrophils and intermediate cells increased significantly(P=0.000),while the percentage of lymphocytes dropped significantly(P=0.000).Conclusions:The reference intervals for Hb concentration and PLT in healthy prgnant women showed some differences with non-pregnant women.Compared with antepartum,the WBC count increased after delivery,while the RBC count and PLT count dropped.The differences observed underscore the need to establish reference values for Chinese women before and after delivery.
【Keywords】Pregnancy;Cesarean Section;Delivery;Hematologic parameter;Reference interval
收稿日期:(2016-01-12)
