2型糖尿病患者负担研究及替代治疗的医保成本—效益分析
2016-05-25史晋海刘庆婧吴建高
史晋海刘庆婧吴建高
(1天津市国际生物医药联合研究院 天津 300457;2北京北方医药经济健康研究中心 北京 100021)
2型糖尿病患者负担研究及替代治疗的医保成本—效益分析
史晋海1刘庆婧2吴建高2
(1天津市国际生物医药联合研究院 天津 300457;2北京北方医药经济健康研究中心 北京 100021)
目的:探索中国2型糖尿病住院患者中目标患者(胰岛素与二甲双胍联用,胰岛素与磺脲类药物联用,胰岛素、二甲双胍、磺脲类三者联用)的疾病负担情况及替代治疗后的直接医疗费用变化。方法:对中国医疗保险研究会CHIRA数据库中2011-2012年目标患者进行描述性统计分析,并提取相关数据进行替代治疗影响分析。结果:5313例患者被纳入研究,次均住院费用8281.39±5836.87元,药品费用占49.72%。对于伴有冠心病、脑卒中、反复低血糖、反复低血糖且心脑血管疾病患者,艾塞那肽替代治疗后每位患者年均净基金支付增幅分别为¥331.61、¥2,519.69、¥-89.84、¥-4,037.29。结论:目标患者经济负担应引起注意。艾塞那肽替代治疗后未明显增加疾病治疗成本,对于反复低血糖人群改用艾塞那肽,可节约直接医疗支付成本。
糖尿病;艾塞那肽;低血糖;胰岛素
1 背景
糖尿病是一种常见慢性疾病。据2010年全国糖尿病调查显示,成年人发病率由上世纪80年代0.67%[1]发展到目前的11.6%[2],每年新增约120万患者[3],其中90%以上为2型糖尿病(T2DM)。
心脑血管疾病、低血糖事件以及体重增加对糖尿病患者会造成不可估量的危害。心脑血管疾病是糖尿病患者全因死亡的首要原因[4,5]。低血糖住院风险是心血管事件的独立危险因素[6],显著增加心血管事件和死亡风险。胰岛素与促胰岛素分泌剂作为T2DM的主要治疗方案之一,使用后低血糖的发生率较高[7],同时会引起体重增加。胰岛素治疗12年内体重增加可达8kg[8]。我国超重和肥胖导致的糖尿病的直接经济负担占到疾病总经济负担的34.2%[9]。
2013年,美国临床内分泌医师学会首次将GLP-1受体激动剂作为T2DM一线治疗推荐用药[10]。研究表明,艾塞那肽单药治疗以及与口服降糖药联合治疗中均可有效控制血糖[11,12]。在联合使用口服降糖药时,艾塞那肽的疗效与作用和胰岛素相当,同时有显著降低体重的作用[10]。美国一项对21万余个降糖治疗的研究表明,在使用艾塞那肽六个月的人群中,医院总花费9699美元,而使用胰岛素患者的总花费为21712美元[13]。
鉴于中国T2DM患者中单用降糖药血糖控制不佳人群比例较高,而GLP-1受体激动剂在降低低血糖事件发生率、降低体重等方面存在优势。因此对目标患者(胰岛素与二甲双胍联用,胰岛素与磺脲类药物联用,胰岛素、二甲双胍、磺脲类三者联用)进行疾病负担分析,并进行替代影响研究,以期为合理控制T2DM患者的个人经济负担和医保基金支出提供决策依据。

表1 2型糖尿病目标患者筛选标准
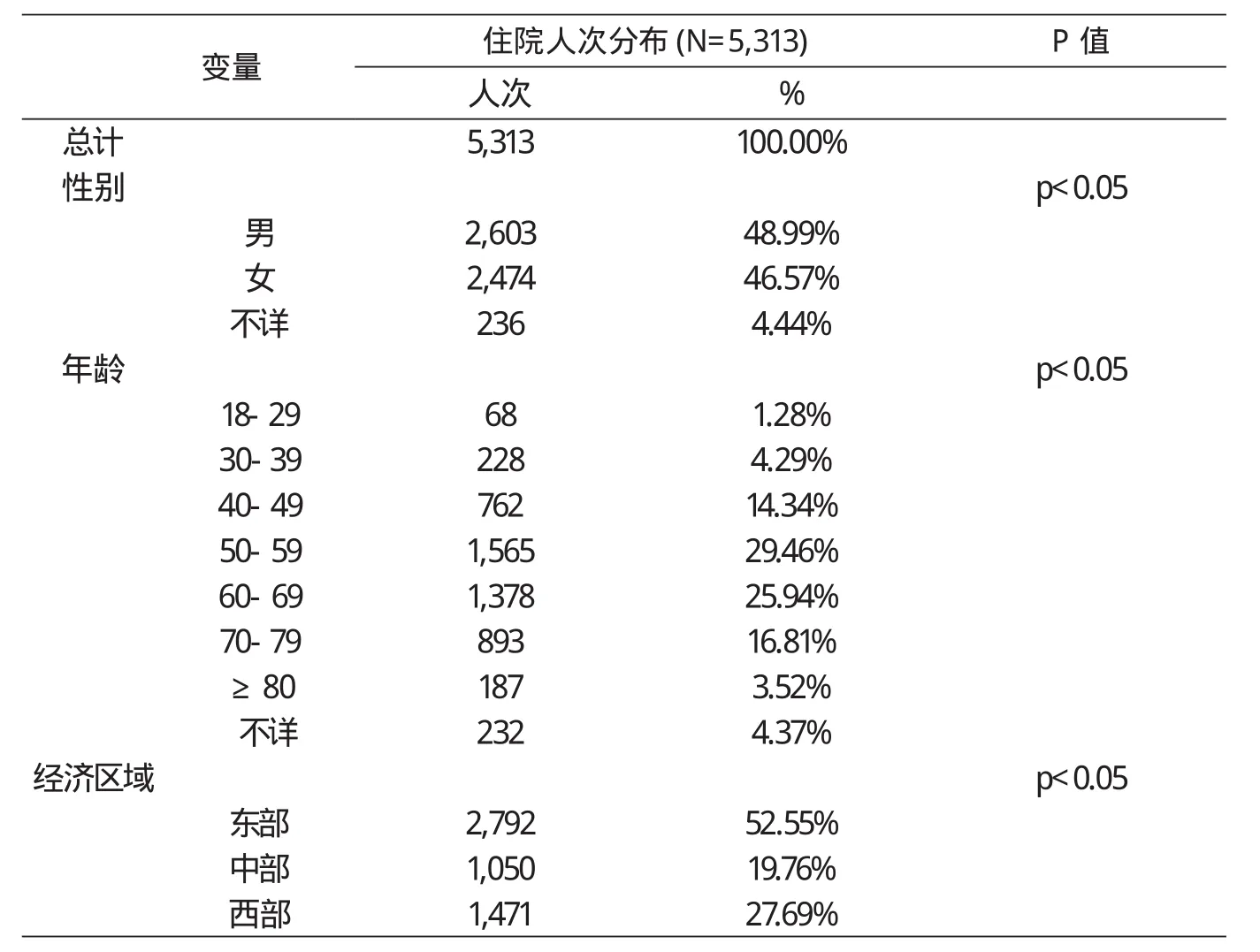
表2 目标患者人口学特征
2 目标患者的疾病负担分析
2.1 资料来源
本研究的数据来源于中国医疗保险研究会CHIRA数据库。其他数据均来自于公开发表的文献资料。
2.2 研究对象
根据年龄、用药情况等标准,从CHIRA库T2DM的19063患者中,筛选出目标患者5313例。(详见表1)
2.3 研究方法
本研究对分类变量采用描述性统计分析(如性别等),采用的指标有频次、百分比。对连续性数值变量(如费用)主要采用均值、标准差和中位数。对分类变量采用卡方检验,对数值型变量采用t检验(均值)。统计软件为SPSS,显著性水平选择p<0.05(双侧)。
3 研究结果
3.1 目标患者费用研究
3.1.1 目标患者人口学特征
表2从人口学特征角度对患者的住院人次分布进行分析。总目标住院患者为5313人次。住院人次中,男性患者略高(48.99%);患者主要集中在50-80岁(72.21%);东部地区占52.55%。
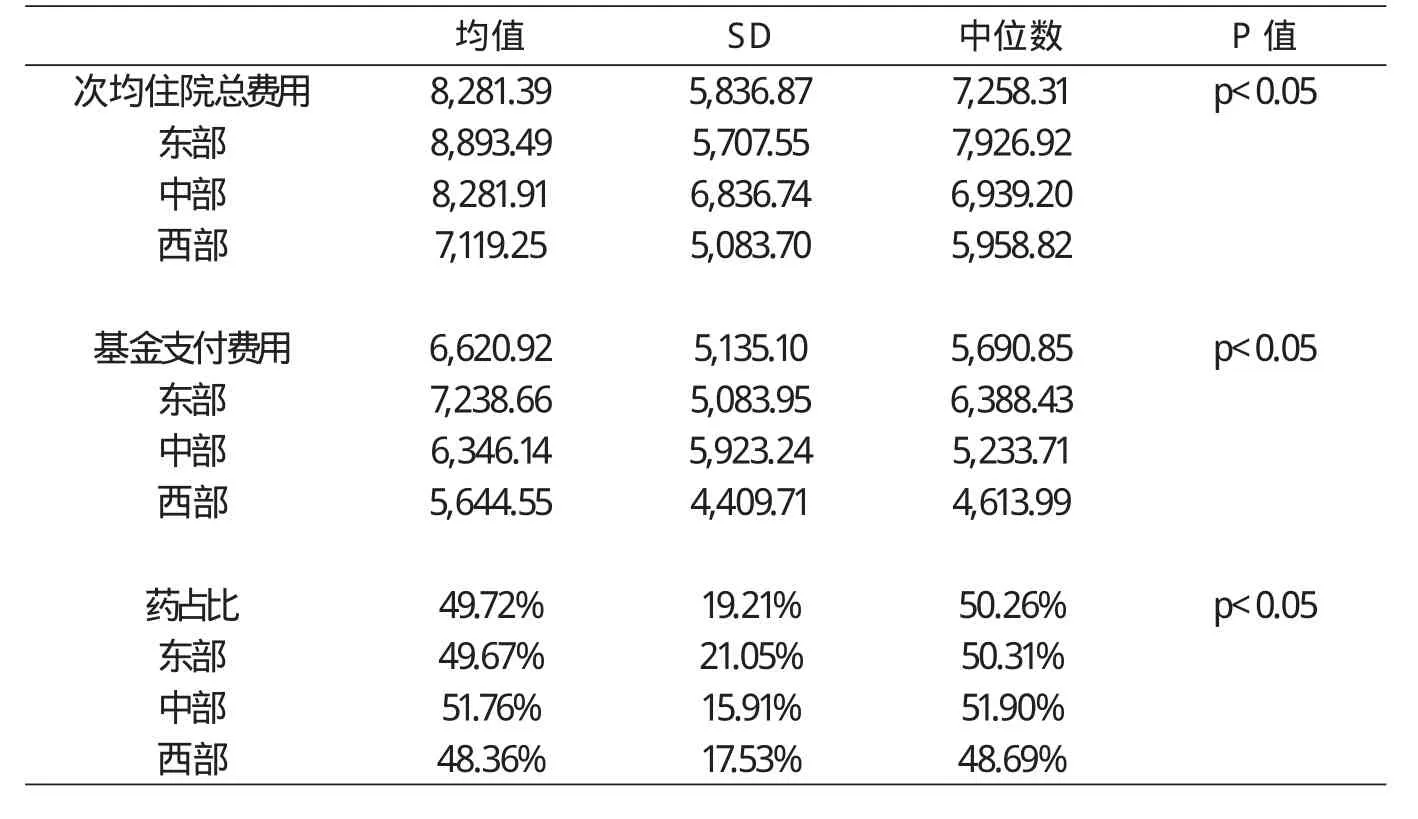
表3 不同区域患者住院费用及药占比
3.1.2 目标患者的住院总费用、基金支付及药占比
从表3可知:患者的总体次均住院费用为8281.39±5836.87元(中位数为7258.31元);基金支付部分为6620.92±5135.10元(中位数为5690.85元);药占比49.72%±19.21%(中位数为50.26%)。东部次均住院费用明显高于中西部。西部药占比最低。
3.2 艾塞那肽替代研究
选择艾塞那肽对甘精胰岛素进行模拟替代研究,数据依据来自公开发表的文献资料,比较艾塞那肽替代治疗后净基金支付成本的值来进行成本—效益分析。计算净成本时主要考虑了药品成本、低血糖处理成本、体重降低对心脑血管疾病发生率降低产生的成本。
本研究中药费以数据库中平均价格为依据,艾塞那肽起始剂量每次5μg,bid,在治疗1个月后剂量增加至每次10μg,bid。甘精胰岛素起始剂量10 IU,目标血糖范围72.1-99.1 mg/dL,依据Ballesta M研究[14]第一年平均剂量31.1IU。患者用药依从性45.80%[15]。从表4的药品成本模型可以看出:替代后药品成本的增幅为正向,增加的成本为¥5730.90/年/人。按照数据库中2012年糖尿病城镇职工患者基金支付比例75.75%计算,药品基金支付为¥3472.92/年/人。(详见表4)

表4 艾塞那肽替代治疗后患者的药费成本变化
2012年CHIRA数据查询相关疾病住院成本显示:缺血性心脏病次均住院成本15091元,基金支付11116元;脑梗死次均住院成本11997元,基金支付9244元。郑亚明等2012年调查[16]显示严重低血糖次均医疗成本3473元。(详见表5)
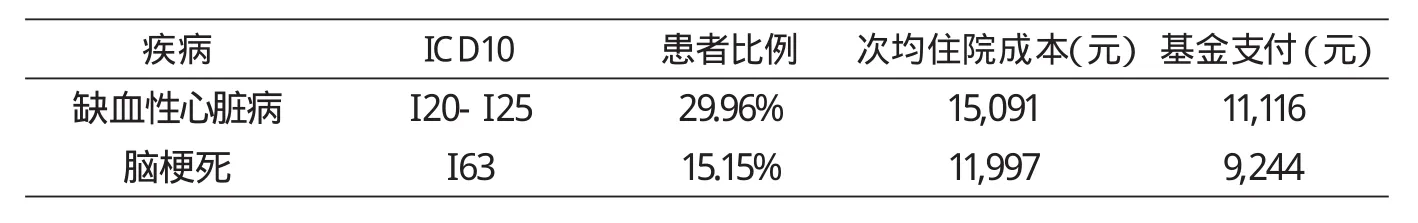
表5 缺血性心脏病/脑梗死并伴有糖尿病的患者的住院成本
对于整体目标患者,表6结果显示:艾塞那肽替代后低血糖处置、降低体重带来的冠心病和脑梗死风险降低成本分别为¥-47.58/年/人、¥-105.57年/人、¥-15.16/年/人,基金支付降低成本分别为¥-28.84/年/人、¥-77.76/年/人、¥-11.68/年/人。
经模型计算发现,对于伴有冠心病、脑卒中的患者,替代后患者成本大幅降低,净基金支付成本增幅仅为¥331.61、¥2,519.69年/人。对于伴有反复低血糖患者、伴有反复低血糖且心脑血管疾病的患者,替代后患者净基金支付成本甚至出现下降,分别为¥-89.84、¥-4,037.29年/人。(详见表7)
4 结论与讨论
目前对2型糖尿病尚无法彻底根治,需要长期服用药物来控制病情的发展,由于发病的隐匿性,患者首诊时可能已经伴有并发症。2型糖尿病及其并发症对人类健康和生命构成极大威胁,给个人、家庭、社会带来巨大的经济负担。
GLP-1受体激动剂作为一种针对2型糖尿病的新机制药物,其促胰岛素分泌作用呈葡萄糖浓度依赖性;同时通过多种途径产生降低体重的作用,包括抑制胃肠道蠕动和胃液分泌,抑制食欲及摄食,延缓胃内容物排空,使人体产生饱胀感和食欲下降等。能够满足临床需求,填补目前临床治疗中低血糖发生率高、体重控制不佳的空白。
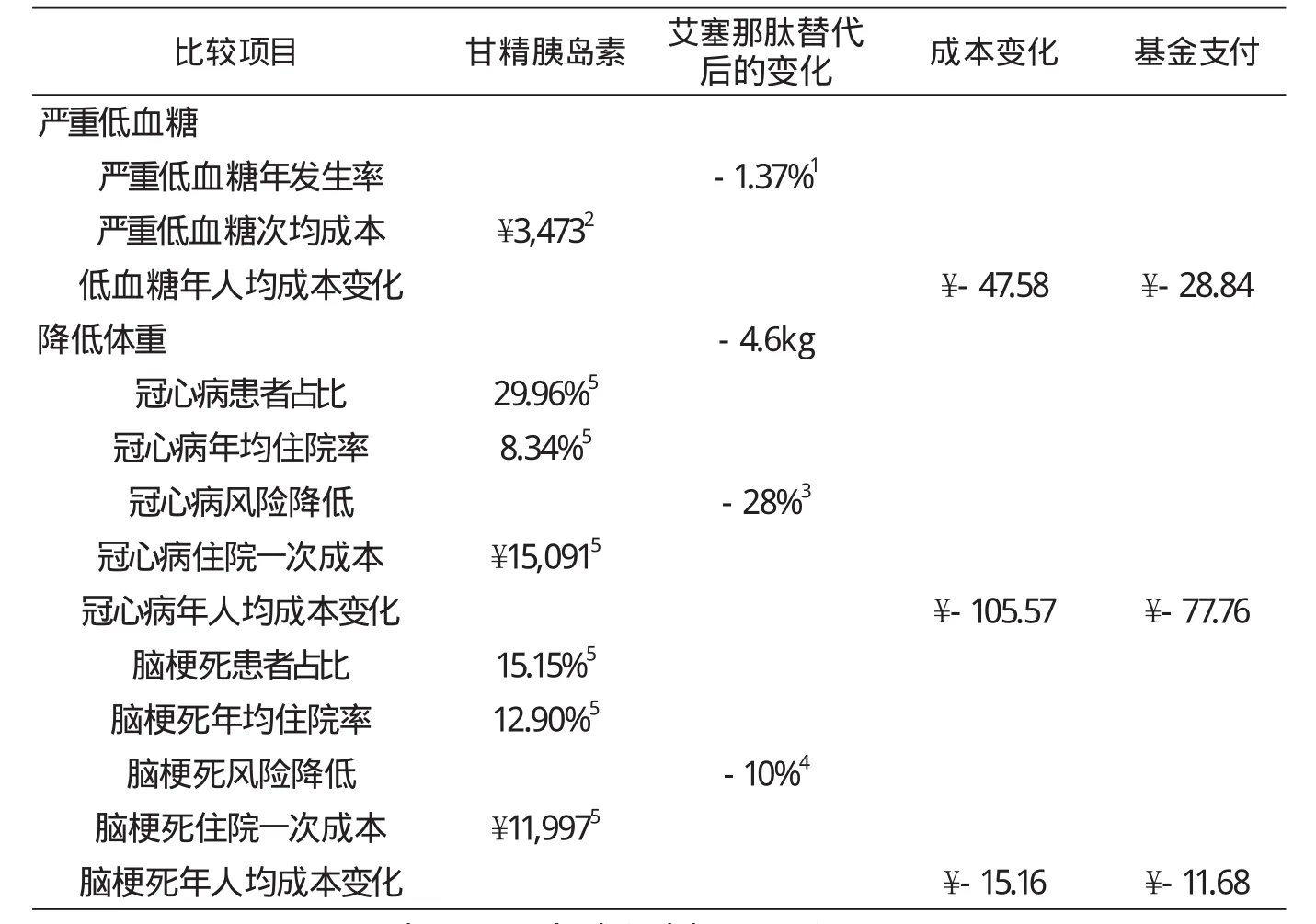
表6 艾塞那肽替代治疗后低血糖、体重变化的获益模型分析
对于反复低血糖、心脑血管疾病的部分特殊目标人群改用艾塞那肽,能降低相关不良事件的发生率,减轻患者的痛苦。同时,改用艾塞那肽未明显增加疾病治疗成本,对于反复低血糖人群改用艾塞那肽,在直接医疗成本上甚至是节约的。若在相关患者的病情进展期前尽早介入GLP-1受体激动剂的使用,从长期来看将大大减轻患者负担以及基金支出。
[1] 全国糖尿病研究协作组调查研究组. 全国14省市30万人口中糖尿病调查报告. 中华内科杂志. 1981,20: 678-83
[2] Shaw J.E. Global estimates of prevalence of diabetes for 2010 and 2030[J]. Diabetes Res Clin Pract. 2010,87:4-14
[3] Xu Y,Wang L,He J,et al. Prevalence and control of diabetes in Chinese adults[J].JAMA. 2013,310:948-958
[4] 中华医学会糖尿病学分会糖尿病慢性并发症调查组.全国住院糖尿病患者慢性并发症及其相关危险因素10年回顾性调查分析[J].中国糖尿病杂志. 2003,11:232-237
[5] Campbell PT, Jacobs EJ, Newton CC, Gapstur SM, Patel AV. Diabetes and cause-specific mortality in a prospective cohort of one million U.S. adults[J]. Diabetes Care. 2012,35:1835-44.
[6] Duckworth W,AIbraira C,Moritz T,et al.Glucose control and vascular complications in veterans with type 2 diabetes[J].N Engl J Med. 2009,360:129—139
[7] Control Group,Tumbull FM,Abraira C,et al.Intensive glucose control and maerovascular outcomes in type 2 diabetes[J]. Diabetologia. 2009,52:2288-2298
[8] Kahn S E, Haffner S M, Heise M A, et al. Glycemic durability of rosiglitazone, metformin, or glyburide monotherapy[J]. New England Journal of Medicine, 2006, 355(23): 2427-2443.
[9] Bahia L R, Araujo D V, Schaan B D, et al. The costs of type 2 diabetes mellitus outpatient care in the Brazilian public health system[J]. Value in Health, 2011, 14(5): S137-S140.
[10] Garber A J, Abrahamson M J, Barzilay J I, et al. AACE comprehensive diabetes management algorithm 2013[J]. Endocrine Practice, 2013, 19(2): 327-336.
[11] Moretto T J, Milton D R, Ridge T D, et al. Efficacy and tolerability of exenatide monotherapy over 24 weeks in antidiabetic drug—naive patients with type 2 diabetes: A randomized, doubleblind, placebo-controlled, parallel-group study[J]. Clinical therapeutics, 2008, 30(8): 1448-1460.
[12] Boyd C M, Darer J, Boult C, et al. Clinical practice guidelines and quality of care for older patients with multiple comorbid diseases: implications for pay for performance[J]. Jama, 2005, 294(6): 716-724.
[13] Rashid N, McCombs J S, Schwartz E. Effect of Exenatide, Pen Insulin, and Vial Insulin on Patient Outcomes: A Retrospective Database Analysis of Persistence and First-Year Costs in a Commercially Insured Population[J]. Clinical therapeutics, 2012, 34(5): 1145-1158.
[14] Ballesta M, Carral F, Olveira G, et al. Economic cost associated with type II diabetes in Spanish patients. Eur J Health Econ 2006;7:270-5.
[15] Li Chen, Wenyi Zeng, Baoyao Huang, et al. Diabetes medication compliance survey and analysis- Straits of Pharmacy. 2011 Vol23(9);182-186.
[16] 郑亚明, 吴晶.2 型糖尿病患者低血糖事件发生率及费用研究[J].中国农村卫生事业管理, 2012,11(32):1195-1198.
(本栏目责任编辑:刘允海)
Economic Burden of Type 2 Diabetes Mellitus Patients and Medical Insurance Costeffectiveness Analysis on the Replacement Treatment in the Insured Urban Population of China
Shi Jinhai1, Liu Qingjing2, Wu Jiangao2
(1Tianjin International Joint Academy of Biomedicine,Tianjin,300 457;2Beijing North Medical & Economic Health Research Center, Beijing,100021)
Objective: To study the direct medical cost in target T2DM patients treated by combined therapy ( insulin with metformin, insulin with sulfonylurea, insulin with metformin and sulfonylurea) in China and to explore the medical insurance cost changes when the treatment replaced by Ex enatide. Methods: CHIRA database was used to do descriptive analysis on the target T2DM patients, and related data from the database were used to analyze the cost changes with replacement treatment. Results: 5,313 inpatients were selected and their average hospitalization costs were ¥8,281.39±5,836.87 with drug costs accounting for 49.72%. For T2DM patients with coronary heart disease, stroke, recurrent hypoglycemia, and recurrent hypoglycemia with cardio- and cerebro-vascular diseases, the average annually changed medical insurance cost per person was ¥331.61, ¥2519.69, ¥-89.84, and ¥-4037.29, respectively. Conclusion: Economic burden in target T2DM inpatients should be concerned. Medical insurance cost could be reduced by Exenatide replacement for T2DM patients with recurrent hypoglycemia.
T2DM,exenatide,hypoglycemia,insulin
F840.684 C913.7
A
1674-3830(2016)7-56-4
10.369/j.issn.1674-3830.2016.7.013
2016-6-13
史晋海,天津市国际生物医药联合研究院副院长,研究方向:药物经济学及政策学。
