乳腺癌临床病理特征对预后判断的价值
2016-03-13沈晓东潘高峰刘维燕丁军彬
沈晓东,潘高峰,刘维燕,丁军彬
·临床医学·
乳腺癌临床病理特征对预后判断的价值
沈晓东,潘高峰,刘维燕,丁军彬
目的:分析乳腺癌患者术后临床病理学特征、治疗以及预后,探讨其预后的影响因素。方法:收集338例可手术的经病理证实的乳腺癌患者的临床及病理学资料,回顾性分析其临床及病理学特征、复发转移及生存情况,通过生存分析研究预后相关因素。结果:患者的随访时间为4~115个月,中位随访时间42个月,患者术后5年无病生存(DFS)率为77.46%,5年总生存(OS)率为81.69%。单因素分析结果显示,影响患者DFS及OS的因素包括:肿瘤大小、淋巴结转移数目以及放疗(P<0.01),多因素分析结果显示肿瘤大小以及淋巴结转移数目是乳腺癌患DFS和OS的独立影响因素(P<0.01)。结论:肿瘤大小和淋巴结转移数目是影响乳腺癌患者预后的独立危险因素。
乳腺肿瘤;预后;临床病理特征;生存分析
乳腺癌已成为女性最常见的恶性肿瘤,且每年发病率呈逐渐上升趋势,严重危害女性健康。提高乳腺癌的治愈率,改善乳腺癌患者的生存质量成为了乳腺肿瘤专家们研究的重点。随着乳腺癌的治疗方法不断增加和改进,患者生存时间不断延长。近年来,全球学者致力于乳腺癌预后因素的研究,为乳腺癌患者个体化的治疗提示依据。乳腺癌患者术后的预后因素既与乳腺癌患者的临床病理因素有关,亦与合理的术后辅助治疗方法等相关。本文回顾性分析了我院2006-2014年338例乳腺癌患者的临床特征、病理类型、治疗方案与预后的关系,探索影响乳腺癌预后的相关因素。现作报道。
1 资料与方法
1.1 研究对象 收集我院外科于2006-2014年收治的、经手术及病理确诊为乳腺癌的患者338例,其中男4例,女334例;发病年龄27~93岁,中位发病年龄60岁。这些患者中不包括接受手术时已证实存在远处转移或者根治性手术前已使用过包括化疗在内的针对乳腺癌的系统性治疗患者。
1.2 临床特征 肿瘤直径≤2 cm 165例,直径>2~5 cm 166例,直径> 5 cm 7例。手术后病理证实无腋窝淋巴结转移235例,1~3枚淋巴结转移59例,4~9枚淋巴结转移24例,≥10枚淋巴结转移20例。术后转移淋巴结个数按国际抗癌联盟分期:0枚,N0;1~3枚,N1;4~9枚,N2;≥10枚,N3。
1.3 病理组织学类型以及分子分型 浸润性导管癌255例,浸润性小叶癌27例,导管内癌29例,小叶原位癌6例,黏液样腺癌5例,其他病理类型16例。雌激素受体(ER)阳性者211例,ER阴性者127例;孕激素受体(PR)阳性者188例,PR阴性者150例;人表皮生长因子受体-2(Her-2)阳性者226例,阴性者112例;p53阳性者139例,p53阴性199例;Ki67<14%者113例,Ki67≥14%者225例。
1.4 治疗情况 本组患者均接受手术治疗,其中行乳腺癌根治术3例,行乳腺癌改良根治术282例,行保乳根治术29例,单纯乳房切除术13例,乳房象限切除术10例,乳房小叶切除术1例。患者术后恢复良好,其中行术后辅助化疗252例,占74.56%,其中使用蒽环类药物化疗者有125例,使用紫杉类药物化疗者有32例,使用蒽环联合紫杉类药物化疗者有88例,使用CMF方案化疗4例,培美曲塞化疗者有2例,使用希罗达化疗者有1例,未行化疗86例。术后给予辅助放疗者75例,占22.19%。其中,淋巴结转移3个以上者(N2或者N3)、肿瘤体积较大、保乳手术者以及部分淋巴结转移N1的高危患者推荐予以放疗。
1.5 随访 采用门诊定期复查随访、电话随访,将首次手术确诊日期作为随访起始时间,随访截止日期为2015年8月30日。预后评价指标为5年无病生存(disease free survival,DFS)以及总生存(overall survival,OS)情况。DFS事件包括:局部或者区域复发,远处转移,对侧乳腺癌复发或者病死;OS事件包括任何原因引起的病死。
1.6 统计学方法 采用χ2检验和秩和检验,采用Kaplan-Meier法绘制生存曲线,多因素分析采用Cox回归模型分析。
2 结果
2.1 患者生存情况 本组患者的随访时间为4~115个月,中位随访时间为42个月。在随访过程中,出现复发转移57例,病死45例,其中9例患者出现局部或者区域复发,3例患者出现对侧乳腺癌,45例患者出现远处转移,最常见的首发转移部位为骨,共25例,其次为肺转移,共14例,另外肝转移3例,脑转移2例,卵巢转移1例。乳腺癌患者术后5年DFS率为77.46%,5年OS率为81.69%。
2.2 乳腺癌患者不同临床病理特征间预后比较 结果显示影响DFS的因素为:肿瘤大小、淋巴结转移数目和是否放疗(P<0.01)。影响OS的因素为:肿瘤大小、淋巴结转移数目和是否放疗(P<0.01)(见表1)。肿瘤大小、淋巴结转移数目以及放疗的生存曲线见图1~6。
2.3 乳腺癌患者预后多因素分析 结果显示肿瘤大小以及淋巴结转移数目是影响乳腺癌患者5年DFS和OS的独立危险因素(P<0.01)(见表2~3)。
3 讨论
根据乳腺癌患者术后病理分期,包括T分期、N分期,以及激素受体的免疫组织化学表型等因素,选择术后化疗、放疗、靶向治疗以及内分泌治疗等辅助治疗,制定合理的综合治疗方案变得愈来愈重要。为了更好地选择治疗方法,我们需要准确地判断预后。
3.1 复发和转移情况 本研究收集338例乳腺癌患者,回顾性分析患者的临床特征、病理类型、治疗方案与预后的关系,其5年DFS率为77.46%,OS率为81.69%,术后出现复发转移的有57例,复发率16.864%,其中25例为骨转移,最为常见,与相关文献报道[1-2]基本一致。该组患者出现复发或者转移的中位时间为术后23个月,符合相关文献报道[2]指出术后1~3年是乳腺癌患者出现复发、转移的高峰期。
3.2 年龄因素 本组患者发病年龄为27~93岁,中位发病年龄60岁。相关报道[3]指出,发病年龄是乳腺癌的独立预后因素,分析其原因可能是青年乳腺癌肿瘤分级较高、淋巴血管受侵较多、导管内癌成分较多以及ER阴性较多等。但是本研究显示青年乳腺癌患者与中年、老年患者相比,其DSF和OS事件差异无统计学意义,可能与本组病例中≤35岁只有11例,且失访4例,样本量太小有关。这也要求我们在今后的工作中加强随访观察≤35岁的青年乳腺癌病例。
3.3 肿瘤体积 邵志敏等[4]研究证实,乳腺癌患者的生存时间因肿瘤体积的不同而呈台阶式改变,肿瘤越大,生存时间越短。CARTER等[5]在研究了24 740例乳腺癌患者资料后发现,肿瘤直径≤2 cm患者,不论有无淋巴结转移,其5年OS率为91.3%,2~5 cm者为79.8%,>5 cm者则为62.7%。本研究显示,肿瘤大小是影响乳腺癌预后的危险因素(P<0.01),Cox模型多因素分析也进一步证实了肿瘤大小是影响乳腺癌预后的独立危险因素(P<0.01),因此对于肿瘤较大的患者,应给予足够重视,加强综合治疗。
3.4 淋巴结转移 很多研究[6-8]指出,淋巴结转移是乳腺癌最重要的独立预后因素,淋巴结转移数目越多,局部复发或者远处转移的可能性越大,DFS和OS时间就越短。曹华等[9]选择乳腺癌患者术后年龄、月经情况、术后T分期、N分期、受体、化疗等因素进行DFS和OS的预后分析,显示患者的DFS和OS仅与淋巴结有无转移有关。本研究中Cox回归多因素分析亦显示,淋巴结分期是影响患者DFS和OS的独立危险因素。
3.5 化疗与预后 研究[10]表明,化疗能明显延长乳腺癌患者的生存时间,含蒽环类药方案(AC,CAF)优于CMF方案。对于乳腺癌患者,将蒽环类和紫杉类药物纳入辅助化疗方案已经基本达成共识,其他化疗药物的循证医学的证据尚不足[11]。尽管本研究结果显示,不同化疗方案并不是影响乳腺癌患者术后DFS和OS的危险因素,但是化疗作为术后治疗的一种辅助治疗,旨在消灭亚临床微小转移灶,对于延长生存时间也是十分重要的[12]。

表1 乳腺癌患者不同临床病理特征间预后比较(n)
△示Hc值
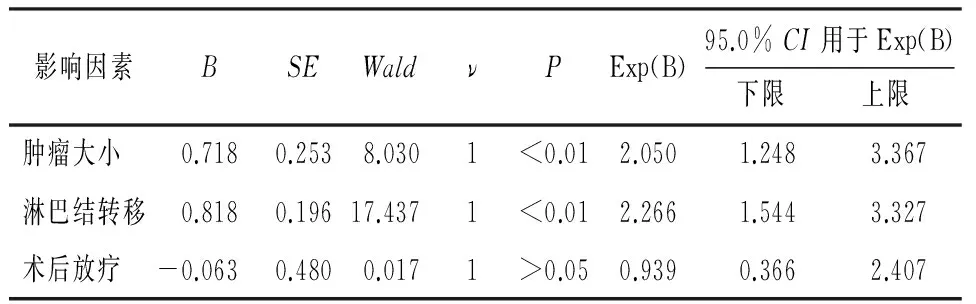
表2 乳腺癌患者OS的多因素生存分析(Cox模型)
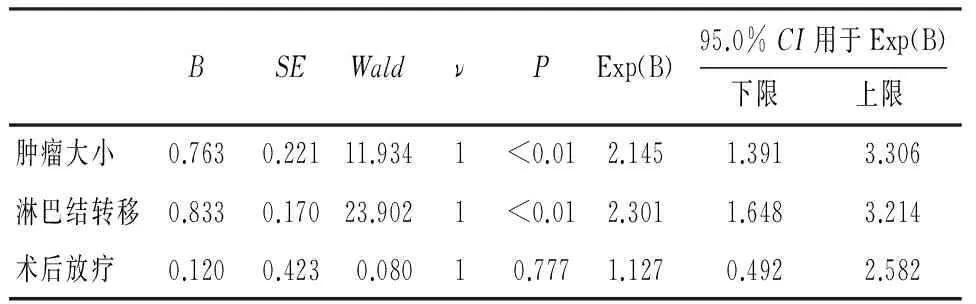
表3 乳腺癌患者DFS的多因素生存分析(Cox模型)
3.6 放疗与预后 本组患者中,淋巴结转移3枚以上者、肿瘤体积较大者、保乳手术者以及部分N1高危患者推荐接受放疗。目前认为对于T1~T2期乳腺癌改良根治术后腋淋巴结转移≥4枚的患者,术后应行预防性放疗,但是对于伴有1~3枚腋淋巴结阳性的乳腺癌患者,术后是否行放疗存在一定的争议。RANGAN等[13]曾报道,1~3个淋巴结转移乳腺癌患者术后经过化疗和/或内分泌治疗后,局部复发率可控制在10%左右,然而也有报道[14-16]倾向于放疗可以改善这些患者的局部控制。本研究通过单因素分析显示,是否放疗乳腺癌患者术后DFS和OS的差异有统计学意义(P<0.01),但是经Cox回归多因素分析显示,放疗与否并非乳腺癌术后DFS和OS的影响因素(P>0.05),与国内外相关报道不一致,可能受样本量限制,并且对各组患者的放疗选择不能控制有关。
3.7 ER、PR、Her-2与预后 联合检查ER、PR以及Her-2可以提高评估乳腺癌患者预后的准确度。然而,本组研究结果未发现ER、PR、Her-2不同表达状况间DFS和OS的不同(P>0.05)。考虑原因有以下几点:(1)部分乳腺癌患者缺乏ER、PR或Her-2的免疫组织化学结果,并且部分病例失访;(2)免疫组织化学方法影响因素较多,须有严格经过质量认证的实验室控制体系,文献[17-18]报道Her-2的阳性表达率为10%~30%,这个广泛的范围反映了不同地域临床病理学特征及检测方法的不同。而该组病例Her-2的检测结果阳性表达率高达66.27%,可能与我们病理科的阳性检测标准不够严格或者准确有关。
综上所述,本研究显示原发肿瘤大小、淋巴结转移数目以及放疗对乳腺癌患者术后DFS和OS均有影响,而Cox回归多因素分析显示原发肿瘤大小和淋巴结转移数目是影响乳腺癌患者预后的独立危险因素,因此这部分患者需要更大强度的治疗和更加密切的随访监测。
[1] MAHMOOD H,FAHEEM M,MAHMOOD S,etal.Impact of age,tumor size,lymph node metastasis,stage,receptor status and menopausal status on overall survival of breast cancer patients in Pakistan[J].Asian Pae J Cancer Prev,2015,16(3):1019.
[2] FOULKES WD,SMITH IE,REIS-FILHO JS.Triple-negative breast cancer[J].N Engl J Med,2010,363:1938.
[3] HAN W,KIM SW.Young age:an independent risk factor for disease-free survival in women with operable breast cancer[J].BMC Cancer,2004(4):82.
[4] 邵志敏,沈镇宙.乳腺癌的预后因素研究进展[J].中国癌症杂志,2001,11(5):96.
[5] CARTER CL,ALLEN C,HENSON DE.Relation of tumor size,lymph node status,and survival in 24 740 breast cancer cases[J].Cancer,1989,63(1):181.
[6] 沈松杰,孙强,周易冬,等.三阴性乳腺癌预后相关因素分析[J].中华外科杂志,2013,51(11):1000.
[7] YAO-LUNG K,CHEN DR,CHANG TW.Clinicopathological features of triple-negative breast cancer in Taiwanese women[J].Int J Clin Oncol,2011,16(5):500.
[8] TURKER I,ARSLAN UY,YAZICI O,etal.Prognostic Factors in Operated Stage ⅢC,Pathological N3a Breast Cancer Patients[J].Breast Care,2014,9(6):421.
[9] 曹华,闫茂生,郑涛,等.132例三阴性乳腺癌患者的临床特征与预后分析[J].实用肿瘤学杂志,2009,23(2):101.
[10] Early Breast Cancer Trialists′ Collaborative Group.Effects of chemotherapy and hormonal therapy for early breast cancer on recurrence and 15-year survival:an overview of the randomized trials[J].Lancet,2005,365(9472):1687.
[11] 倪晨,李婷,吴振华,等.三阴性乳腺癌化疗进展[J].中国癌症杂志,2014,24(4):316.
[12] JONES RL,WALSH G,ASHLEY S,etal.A randomised pilot Phase Ⅱ study of doxorubicin and cyclophosphamide(AC)or epirubicin and cyclophosphamide(EC) given 2 weekly with pegfilgrastim(accelerated) vs 3 weekly(standard) for women with early breast cancer[J].Br J Cancer,2009,100(2):305.
[13] RANGAN AM,AHERN V,YIP D,etal.Local recurrence after mastectomy and adjuvant CMF:implications for adjuvant radiation therapy[J].Aust N Z Surg,2000,70(9):649.
[14] HUANG CJ,HOU MF,CHUANG HY,etal.Comparison of clinical outcome of breast cancer patients with T1-2 tumor and one to three positive nodes with or without postmastectomy radiation therapy[J].Jpn J Clin Oncol,2012,42(8):711.
[15] DURAKER N,DEMIR D,BATI B,etal.Survival benefit of post-mastectomy radiotherapy in breast carcinoma patients with T1-2 tumor and 1-3 axillary lymph node(s) metastasis[J].Jpn J Clin Oncol,2012,42(7):601.
[16] COSAR R,UZAL C,TOKATLI F,etal.Postmastectomy irradiation in breast cancer patients with T1-2 and 1-3 positive axillary lymph nodes:is there a role for radiation therapy?[J].Radiat Oncol,2011,6(1):28.
[17] SU Y,ZHENG Y,ZHENG W,etal.Distinct distribution and prognostic significance of molecular subtypes of breast cancer in Chinesewomen:a population-based cohort study[J].BMC Cancer,2011,11(1):292.
[18] YIN W,JIANG Y,SHEN Z,etal.Trastuzumab in the adjuvant treatment of HER2-positive early breast cancer patients:a meta-analysis of published randomized controlled trials[J].PLoS One,2011,6(6):e21030.
(本文编辑 刘梦楠)
The value of the clinicopathological features of breast cancer in the judgement of the prognosis of patients
SHEN Xiao-dong,PAN Gao-feng,LIU Wei-yan,DING Jun-bin
(DepartmentofGeneralSurgery,MinhangHospital,FudanUniversity,Shanghai201199,China)
Objective:To analyze the clinicopathological features,treatment and prognosis of patients with breast cancer,and investigate the influencing factors of prognosis.Methods:The clinical data of the clinicopathological characteristics,recurrence,metastasis and survival in 338 breast cancer patients diagnosed by pathology were retrospectively analyzed,and the influencing prognosis factor was investigated by survival analysis.Results:All patients were followed up for 4 to 115 months,and the median follow-up time was 42 months.The 5-year disease-free survival(DFS) and 5-year overall survival(OS) rates were 77.46% and 81.69%,respectively.The univariate analysis indicated that the tumor size,number of lymph node metastasis and radiotherapy were the influencing factors of DFS and OS(P<0.01).The multivariate Cox regression analysis indicated that the tumor size and number of lymph node metastasis were the independent influencing factor of DFS and OS in breast cancer pateints.Conclusions:The tumor size and number of lymph node metastasis are the independent influencing factor of prognosis in patients with breast cancer.
breast neoplasms;prognosis;clinicopathologic features;survival analysis
2015-11-10
复旦大学附属闵行医院(上海市闵行区中心医院) 普外科,上海 201199
沈晓东(1982-),男,硕士,主治医师.
刘维燕,主任医师.E-mail:18918169045@189.cn
1000-2200(2016)12-1642-05
R 737.9
A
10.13898/j.cnki.issn.1000-2200.2016.12.033
