早期血性脑脊液引流在颅内动脉瘤破裂介入治疗后的应用
2016-02-06殷晓明王栋磊惠鲁生
殷晓明,王栋磊,惠鲁生
江苏大学附属澳洋医院神经外科,江苏 张家港 215600
早期血性脑脊液引流在颅内动脉瘤破裂介入治疗后的应用
殷晓明,王栋磊,惠鲁生
江苏大学附属澳洋医院神经外科,江苏 张家港 215600
目的:探讨颅内破裂动脉瘤血管内介入栓塞术后行早期血性脑脊液引流的临床效果。方法:本研究对2007年1月—2016年7月江苏大学附属澳洋医院神经外科收治的40例颅内动脉瘤性蛛网膜下腔出血(aneurysmal subarachnoid hemorrhage,aSAH)患者在血管内介入栓塞术后早期接受腰椎穿刺引流和脑室持续外引流以引流血性脑脊液的治疗结果进行回顾性分析。结果:40例患者中,颅内动脉瘤破裂后2~7 d并发脑血管痉挛12例(30.0%),经对症治疗后病情缓解;出院后1~2个月,3例(7.5%)患者出现脑积水;术后1个月时,改良Rankin量表分级结果显示,37例(1级)为恢复良好,2例(2级)为轻度残疾,1例(6级)为预后不良(家属放弃治疗后,因肺部感染而死亡)。至随访结束,39例患者中,37例(94.9%)患者治愈或好转;2例(5.1%)患者智力下降,但未发生偏瘫、失语和肢体功能障碍等严重的后遗症。结论:颅内动脉瘤破裂出血后早期血管内介入栓塞治疗后行腰椎穿刺引流和脑室持续外引流以释放血性脑脊液,可以显著降低患者的并发症发生率,缩短恢复时间,是一种操作简便、安全而廉价的有效治疗方法。
动脉瘤,破裂;蛛网膜下腔出血;脑脊液引流;介入栓塞
颅内动脉瘤破裂是出血性脑卒中的重要病因之一,可引起脑血管痉挛、脑水肿、颅内压增高、脑积水等并发症,严重影响患者的生活质量,具有较高的致残率和死亡率[1]。颅内动脉瘤破裂患者在接受血管内介入栓塞治疗术后,早期进行血性脑脊液引流,有助于减轻头痛以及减少脑血管痉挛和交通性脑积水的发生。本研究对2007年1月—2016年7月江苏大学附属澳洋医院神经外科收治的40例颅内动脉瘤性蛛网膜下腔出血(aneurysmal subarachnoid hemorrhage,aSAH)患者在血管内介入栓塞术后早期接受腰椎穿刺引流和脑室持续外引流以引流血性脑脊液的治疗结果进行回顾性分析。
1 资料与方法
1.1 病例资料
研究对象为2007年1月—2016年7月江苏大学附属澳洋医院神经外科收治的40例aSAH患者,均经头颅计算机体层摄影术血管造影(computerized tomography angiography,CTA)或数字减影血管造影(digital subtraction angiography,DSA)确诊为颅内动脉瘤破裂,且血管条件较好、动脉瘤所处部位和载瘤血管适合行血管内介入栓塞术,在确诊后3 d内接受颅内动脉瘤血管内介入栓塞术,随后再行血性脑脊液引流术。
40例患者的平均年龄为56岁(范围:36~73岁);男性18例,女性22例;Hunt-Hess Ⅰ级6例,Ⅱ级19例,Ⅲ级12例,Ⅳ级3例;前交通动脉瘤14例,颈内动脉段后交通动脉瘤20例,基底动脉瘤3例,大脑中动脉瘤3例。剔除Hunt-Hess Ⅴ级、未进行腰椎穿刺引流以及确诊后>3 d接受颅内动脉瘤血管内介入栓塞术的患者。
1.2 治疗方法
1.2.1 颅内动脉瘤血管内介入栓塞术
40例患者在确诊为颅内动脉瘤破裂3 d内,于全麻下行动脉瘤血管内介入栓塞术。全身麻醉后,经右侧股动脉穿刺置入6F动脉鞘,将6F导引导管插入患侧颈内动脉远端;通过DSA选择工作位,根据动脉瘤形态,选择不同型号的可解脱弹簧圈进行动脉瘤栓塞术(对于宽颈动脉瘤,采用支架或球囊辅助技术);造影证实载瘤动脉通畅,无狭窄、痉挛、闭塞和出血等征象。对于接受支架辅助栓塞的患者,于全身麻醉前给予阿司匹林300 mg和氯吡格雷300 mg纳肛。
动脉瘤血管内介入栓塞术后次日,使用经颅多 普 勒(transcranial cerebral Doppler,TCD)测量大脑中动脉平均血流速度,评估治疗后脑血管痉挛的程度[2]。
通过计算动脉瘤血管内介入栓塞术后的栓塞体积比(volume embolization ratio,VER)来评价动脉瘤血管内介入栓塞的疗效[3]。
根据蛛网膜下腔出血Fisher分级[4],本组患者中Ⅰ级13例、Ⅱ级17例、Ⅲ级7例、Ⅳ级3例。其中,3例Fisher Ⅳ级患者和1例Fisher Ⅱ级患者在动脉瘤血管内介入栓塞术中发生动脉瘤破裂出血,经填入弹簧圈后出血停止。无患者发生动脉瘤血管内介入栓塞术后血管瘤再破裂。
1.2.2 早期血性脑脊液引流
在颅内动脉瘤血管内介入栓塞术后,行腰椎穿刺引流和脑室持续外引流以引流血性脑脊液。
对于头痛剧烈的患者,在穿刺前30 min快速静脉滴注20%甘露醇溶液以降低颅内压后,再行腰椎穿刺引流。腰椎穿刺取枕侧卧位,让患者的头部尽量向胸前俯曲,使脊柱呈现弓形,腰椎间隙扩大至最大程度,取腰椎第3~4间隙或第4~5间隙作为穿刺部位;皮肤消毒后,于穿刺点注入2%利多卡因溶液,使用7或9号腰椎穿刺针进行穿刺;穿刺成功后,测量脑脊液压力,根据脑脊液压力控制脑脊液流出量,一般为30 min引流出血性脑脊液20~30 mL;留取中段脑脊液进行常规和生化检查;操作完成后,让患者去枕平卧6 h,密切观察患者的神志意识及相关临床体征的变化。根据临床实际情况,引流1~2次/d。如遇如下情况,可停止腰椎穿刺引流:(1)头痛明显缓解,血性脑脊液转变为清亮或淡黄色,细菌培养阴性;(2)头颅计算机体层摄影术(computerized tomography,CT)检查显示颅内结构正常,蛛网膜下腔无积血残留;(3)测量椎管内压力为80~100 mmHg(1 mmHg=0.133 kPa),脑脊液常规和生化指标均位于正常范围内。Hunt-Hess Ⅰ~Ⅲ级患者在接受3~5次腰椎穿刺引流后,头痛等脑膜刺激征症状基本缓解。
本组患者中,3例Fisher Ⅳ级患者和1例Fisher Ⅱ级患者在动脉瘤血管内介入栓塞术中发生动脉瘤破裂出血,经填入弹簧圈后出血停止;但复查头颅CT发现侧脑室内积血增加且脑积水加重,立即行侧脑室穿刺外引流。在侧脑室前角穿刺成功后,连接美国Medtronic公司的脑室外引流和监测系统,外接脑室引流器,控制引流器高度于外耳道上方10 cm处,并根据颅内压和引流量调整引流器的高度,控制脑脊液流速为0.1~0.2 mL/min,引流量为150~200 mL/d。引流期间,随访脑脊液常规和生化检查结果。撤除脑室外引流的条件:(1)脑脊液颜色清亮,红细胞计数<100×106/L;(2)脑脊液蛋白含量<0.4 g/L;(3)脑脊液常规检查结果正常;(4)试夹管24 h,患者无头痛;(5)头颅CT检查未发现脑积水。脑室持续外引流时间通常≤7 d。
1.3 出院标准
治疗结束后,患者不适症状完全消失或病情稳定,即可出院。
1.4 随访及观察指标
对40例患者进行随访。术后1个月时,进行改良Rankin量表[5-6]分级,分为预后良好(0~3级)和预后不良(4~6级);出院后3~12个月,随访头颅DSA或CTA以观察颅内动脉瘤血管内介入栓塞术后的血管形态变化;出院后电话随访1~24个月,了解患者的治疗结果。
1.5 统计学方法
采用描述性统计方法。
2 结 果
40例患者接受动脉瘤血管内介入栓塞术后,25例(62.5%)为100%栓塞,10例(25.0%)为95%栓塞,4例(10.0%)为90%栓塞,1例(2.5%)为80%栓塞。
40例患者中,颅内动脉瘤破裂后2~7 d并发脑血管痉挛12例(30.0%),经微量泵持续静脉输注尼莫地平后,病情缓解。出院后1~2个月,3例(7.5%)患者出现脑积水,给予脑室腹腔分流后好转,未发生颅内感染。术后1个月时,改良Rankin量表分级结果显示,37例(1级)为恢复良好,2例(2级)为轻度残疾,1例(6级)为预后不良(家属放弃治疗后,因肺部感染而死亡)。
对剩余39例患者,于出院后3~12个月随访头颅DSA或CTA以观察颅内动脉瘤血管内介入栓塞术后的血管形态变化,结果显示3例患者的动脉瘤颈残余略有增加,继续进行随访而未行特殊处理;其余患者无动脉瘤复发及新发脑梗死,无新发神经功能缺失。截至随访结束,39例患者中,37例(94.9%)患者治愈或好转;2例(5.1%)患者智力下降,但未发生偏瘫、失语和肢体功能障碍等严重的后遗症。
1例典型的前交通动脉瘤破裂男性患者接受动脉瘤血管内介入栓塞及腰椎穿刺引流前后的头颅CT图像见图1。
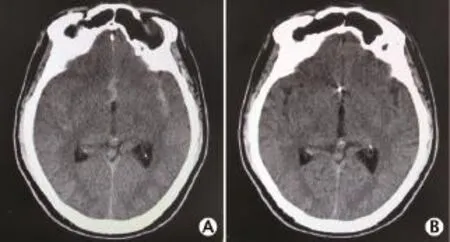
图1 1例56岁的前交通动脉瘤破裂男性患者的头颅计算机体层摄影术检查结果。A:因突发剧烈头痛1.5 h入院,头颅计算机体层摄影术平扫显示蛛网膜下腔出血;B:入院后48 h行前交通动脉瘤弹簧圈介入栓塞术以及3次腰椎穿刺引流血性脑脊液,复查头颅计算机体层摄影术平扫显示蛛网膜下腔积血已消失,患者头痛明显减轻,可下床独自行走,住院7 d后出院
3 讨 论
颅内动脉瘤破裂常引发弥漫性蛛网膜下腔出血,其致死率和致残率较高,再次破裂出血的死亡率可高达70%。对于Hunt-Hess Ⅰ~Ⅲ级患者,治疗目的主要是预防再出血和脑血管痉挛。针对aSAH病因,进行早期夹闭或血管内介入栓塞术以及清除血性脑脊液,可以避免脑水肿的进一步恶化[7],显著降低破裂动脉瘤的2次出血概率。目前认为,急性脑血管痉挛多发生于aSAH后0.5 h~3 d,通常于4 d内缓解;迟发性脑血管痉挛多发生于aSAH后4~15 d,7~10 d为高峰期,2~4周逐渐减轻[8]。据统计,aSAH患者的血管痉挛发生率为50%~70%,而发生血管痉挛后的死亡率达25%[9]。THOMAS等[10]发现,血管痉挛的发生及其严重程度受出血量和血液存留时间的影响。研究证实,通过引流血性脑脊液能够有效地廓清脑脊液、缓解头痛和脑膜刺激征[11]。在aSAH发生早期即清除血性脑脊液,是预防和减轻脑水肿、脑积水和脑血管痉挛等严重并发症的重要措施。本组40例患者均在aSAH发生后3 d内接受颅内破裂动脉瘤血管内介入栓塞治疗,迅速控制了病情的进展。
颅内动脉瘤血管内介入栓塞术后的血性脑脊液早期引流方法包括腰大池引流、脑室外引流和腰椎穿刺引流。相较于前2种引流方式,腰椎穿刺引流具有如下优点:(1)腰椎穿刺引流损伤小、操作简单,必要时可重复操作,而无需在腰大池内长时间放置引流管,降低了医源性感染的风险,也降低了治疗费用;(2)腰椎穿刺引流可加快蛛网膜下腔积血的清除速度,还能较快地降低脑脊液中红细胞计数和蛋白含量;(3)脑积水的发生与脑脊液循环通路的梗阻和血细胞碎片清除过程中引起的脑脊液循环缓慢有关[12],腰椎穿刺引流能够在短时间内清除蛛网膜下腔积血中的血细胞碎片,有效降低脑积水发生率;(4)行腰椎穿刺引流术时,不仅可以测量颅内压,还可以引流血性脑脊液以直接降低颅内压,减轻颅内高压对脑细胞的继发性损害,同时根据颅内压测定结果可以指导脱水剂的使用剂量以保护肾功能;(5)腰椎穿刺点可选择腰椎第3~4间隙或第4~5间隙交替进行,有助于减少穿刺通道软组织的感染机会;(6)在释放脑脊液的过程中,可根据颅内压调节引流速度,防止短时间内脑脊液急速涌出而诱发脑疝;(7)腰椎穿刺引流术后平卧6 h,如患者一般情况较好,即可下床活动,减少了卧床机会,降低了肢体深静脉血栓形成的可能性,缩短了康复时间;(8)可以根据脑脊液实验室检查结果和患者体征,决定是否继续进行引流。部分Hunt-Hess Ⅰ~Ⅱ级患者的动脉瘤破裂出血量不多,在CT图像上可见少量蛛网膜下腔出血;这类患者在接受动脉瘤血管内介入栓塞术后,再进行数次腰椎穿刺引流后,脑膜刺激征即可得到缓解,无需行腰大池置管持续引流,减少了患者的卧床机会,降低了感染风险,缩短了住院时间。
颅内动脉瘤血管内介入栓塞术后腰椎穿刺引流尚存在一些不足:(1)反复的腰椎穿刺引流增加了患者的痛苦;(2)每次引流出的脑脊液量为20~60 mL,不利于红细胞残片和血液中其他化学物质的充分引流,因此对于蛛网膜下腔积血较多、Fisher分级较高的患者,可行腰大池置管持续引流,而对于有脑室积血或颅内压较高的患者行脑室持续外引流则较为安全;(3)腰椎穿刺通道因受到反复的刺激和损伤,有发生软组织感染的可能,因此应提高首次穿刺成功率,以减少软组织的损伤,同时严格进行无菌操作,交替选择腰椎穿刺点以减少感染机会;(4)基于VER判定为动脉瘤部分栓塞或动脉瘤颈残留较多的患者,腰椎穿刺引流过程中应尽量做到缓慢和平稳,以避免短时间内引起颅内压波动过大,诱发动脉瘤的再次破裂出血。
综上所述,颅内动脉瘤破裂出血后早期血管内介入栓塞治疗后行腰椎穿刺引流和脑室持续外引流以释放血性脑脊液,可以显著降低患者的并发症发生率,缩短恢复时间[13],是一种操作简便、安全而廉价的有效治疗方法。
[1]YANG T C, CHANG C H, LlU Y T,et al. Predictors of shunt-dependent chronic hydrocephalus after aneurysmal subarachnoid haemorrhage[J].Eur Neurol, 2013, 69(5):296-303.
[2]李 峰, 吴珍珍, 陈 平, 等. 经颅多普勒对颅脑外伤后脑血管痉挛的治疗评估[J]. 实用医技杂志, 2005, 12(11):3209-3210.
[3]王 俊, 张 焱, 宗惠花, 等. 评价动脉瘤栓塞程度的新指标[J]. 中国医师进修杂志, 2012, 35(20):19-20.
[4]周良辅. 现代神经外科学[M]. 上海: 复旦大学出版社, 2001:821.
[5]RANKlN J. Cerebral vascular accidents in patients over the age of 60. lll. Diagnosis and treatment[J].Scott Med J, 1957, 2(5):200-215.
[6]黄 庆, 胡艳龙, 杨 俊, 等. 血性脑脊液早期引流对重症动脉瘤蛛网膜下腔出血患者预后的影响[J]. 浙江临床医学, 2016, 18(7):1227-1228.
[7]欧阳一彬, 莫业和, 胡德献, 等. 探讨持续腰大池脑脊液引流并在早期动脉瘤夹闭术治疗蛛网膜下腔出血(SAH)的临床价值[J]. 中国实用神经疾病杂志, 2016, 19(9):99-101.
[8]周志中, 赵丛海, 陈 武, 等. 动脉瘤破裂夹闭术后腰大池引流对蛛网膜下腔出血的治疗[J]. 中华神经外科疾病研究杂志, 2014, 13(4):305-308.
[9]KARATAS A, CAKlR V, SElN E,et al. Angiographic assessment of variants of basal vein of Rosenthal in idiopathic subarachnoid hemorrhage[J].Neurol Neurochir Pol, 2015, 49(4):207-211.
[10]THOMAS L E, CZUCCMAN A D, BOULANGER A B,et al. Low risk for subsequent subarachnoid hemorrhage for emergency department patients with headache, bloody cerebrospinal fluid,and negative findings on cerebrovascular imaging[J].J Neurosurg, 2014, 121(1):24-31.
[11]张 玲, 莫 烨, 李应宏. 早期腰大池引流与腰椎穿刺脑脊液置换对蛛网膜下腔出血患者血管痉挛的影响[J]. 海南医学, 2016, 27(14):2289-2291.
[12]高 嵘,徐 平,赵 旦,等. 早期脑脊液引流对蛛网膜下腔出血脑动脉瘤夹闭术患者预后的影响[J]. 浙江临床医学, 2014, 16(10):1581-1582.
[13]余 翔, 彭 熠, 曾凯敏, 等. 腰大池引流在动脉瘤性蛛网膜下腔出血后的临床应用[J]. 海南医学, 2016, 27(9):1454-1456.
Early hemorrhagic cerebrospinal fluid drainage after interventional embolization for ruptured intracranial aneurysm
YIN Xiaoming, WANG Donglei, HUI Lusheng
Department of Neurosurgery, Aoyang Hospital Affliated to Jiangsu University, Zhangjiagang 215600, Jiangsu Province, China
Objective: To evaluate the efectiveness of early hemorrhagic cerebrospinal fluid drainage after interventional embolization for ruptured intracranial aneurysm.Methods: From January 2007 to July 2016, a total of 40 patients with aneurysmal subarachnoid hemorrhage (aSAH) were admitted in Department of Neurosurgery, Aoyang Hospital Affiliated to Jiangsu University, and treated with intervention therapy includinglumbar puncture and drainage and/or external ventricular drainage. The treatment outcomes were retrospectively evaluated.Results: Of 40 patients, 12 patients (30.0%) developed cerebral vasospasm during 2-7 days after onset of aneurysm rupture, and were relieved after symptomatic treatment. Three patients (7.5%) developed hydrocephalus 1-2 months after discharge. The modified Rankin scale evaluation showed that 37 patients (grade 1) recovered well, 2 patients (grade 2) had mild disability, and 1 patient (grade 6) had poor outcome (the family abandoned the treatment, and the patient died of lung infection). At the end of follow-up, 37 patients (94.9%) were cured or improved, and the intelligence of 2 patients (5.1%) was decreased, and no patients developed severe sequelaes such as hemiplegia, aphasia and limb dysfunction.Conclusion: Early hemorrhagic cerebrospinal fluid drainage after interventional embolization for ruptured intracranial aneurysm can release the hemorrhagic cerebrospinal fluid to obviously reduce the incidence of complications and shorten the recovery time, so it is a simple, safe, inexpensive and efective treatment therapy.
: Aneurysm, ruptured; Subarachnoid hemorrhage; Cerebrospinal fluid drainage; Interventional embolizationTo cite: YlN X M, WANG D L, HUl L S. Early hemorrhagic cerebrospinal fuid drainage after interventional embolization for ruptured intracranial aneurysm.J Neurol and Neurorehabil, 2016, 12(4):197-201.
WANG Donglei
10.12022/jnnr.2016-0061
殷晓明,王栋磊,惠鲁生. 早期血性脑脊液引流在颅内动脉瘤破裂介入治疗后的应用[J]. 神经病学与神经康复学杂志, 2016, 12(4):197-201.
王栋磊
E-MAIL495634485@qq.com
E-MAIL ADDRESS495634485@qq.com
CONFLlCT OF lNTEREST: The authors have no conficts of interest to disclose. Received Oct. 13, 2016; accepted for publication Nov. 20, 2016
Copyright © 2016 byJournal of Neurology and Neurorehabilitation
