急性视网膜坏死综合征3例报告
2016-01-25贾秋菊邹天骥寇敏娜
陈 燕,贾秋菊,邹天骥,寇敏娜
(吉林市中心医院眼科,吉林 吉林 132011)
急性视网膜坏死综合征3例报告
陈燕,贾秋菊,邹天骥,寇敏娜
(吉林市中心医院眼科,吉林吉林132011)
[关键词]急性视网膜坏死综合征
[收稿日期:2015-07-10编校:李晓飞]
摘要1病例
例一、张xx,男,35岁,因右眼视力下降6天,2014年11月18日门诊以“右眼葡萄膜炎”收入院治疗。患者既往高血压病史。入院查:右眼视力0.2,睫状充血,角膜后大量灰白色、中等大小KP,位于瞳孔区偏下方,瞳孔常大,对光反射正常,玻璃体浑浊,视盘境界不清,动脉细,血管迂曲,未见出血及渗出。入院后给予抗炎、改善循环、营养视网膜等对症治疗,因血压高无法行眼底荧光造影。患者住院3 d后视力急剧下降至0.02,同时伴有玻璃体炎,视盘水肿加重,小动脉呈白线状改变,颞下视网膜可见斑片状出血,眼底荧光造影检查:视网膜静脉充盈时间延长,颞下枝静脉充盈时间明显延长,静脉可见逆充盈,静脉管壁着染,晚期可见荧光渗漏。见图1。故考虑为“急性视网膜坏死”转上级医院继续治疗。
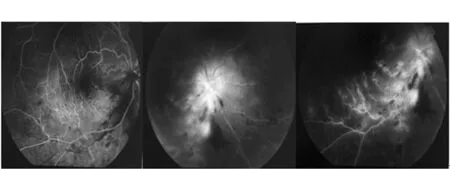
图1 眼底荧光造影检查
离院后追踪到患者确诊为“急性视网膜坏死”,给予抗病毒、激素等药物治疗,现视力无光感,眼压18 mm Hg,球结膜充血阴性,角膜光滑,前房正常,瞳孔略大,直接对光反射消失,晶体透明,玻璃体浑浊,视盘境界不清,血管白线状改变,下方周边部视网膜可见出血。见眼部B超检查,见图2。
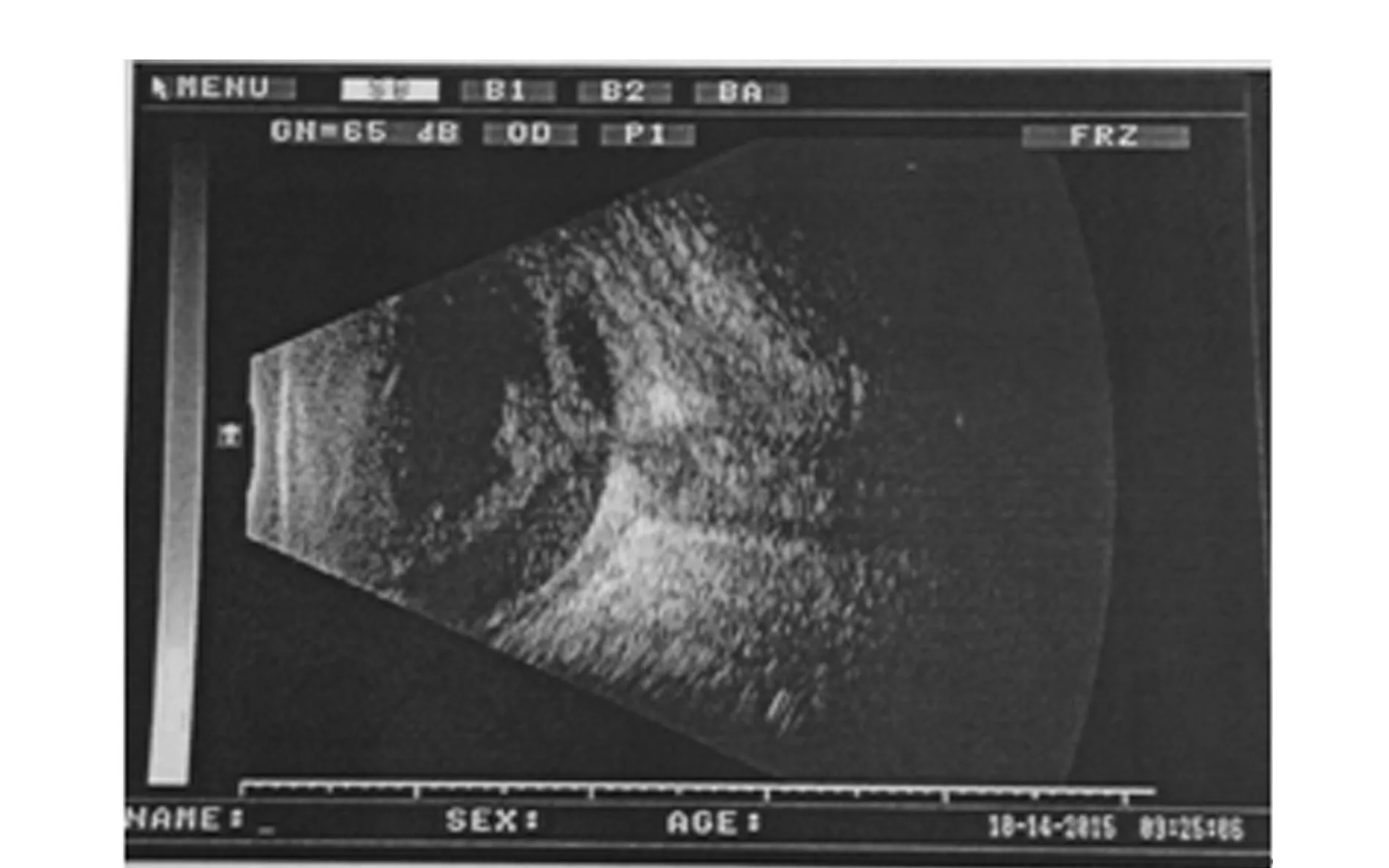
图2 眼部B超检查
例二、李xx,女,82岁,因左眼视力下降、眼红、眼疼10天,门诊以“左眼急性渗出性虹膜炎、老年性白内障”于2015年1月4日收入院治疗。住院后查:左眼视力光感,球结膜混合性充血,角膜光滑,角膜后可见KP(+++),前房闪辉(+++),瞳孔小,虹膜环状后粘连,晶体混浊,眼底朦胧不清,眼压:17 mm Hg。B超检查:左眼玻璃体内可见絮状低回声与眼球壁见连接点,视网膜回声粗糙并见条索状回声粘连,眶内各组织回声均可。见图3。入院后给予局部散瞳、糖皮质激素药物治疗,炎症减轻,疼痛缓解,于1月12日出院。3月14日因左眼视力障碍,视力光感不确切,诊断为左眼白内障、玻璃体积血进行联合手术治疗,术中见视网膜呈漏斗状脱离,整个视网膜菲薄,网膜血管肉眼可见均闭塞,呈白线状,视盘被大片增殖膜覆盖,明确诊断为急性视网膜坏死,给予硅油充填。
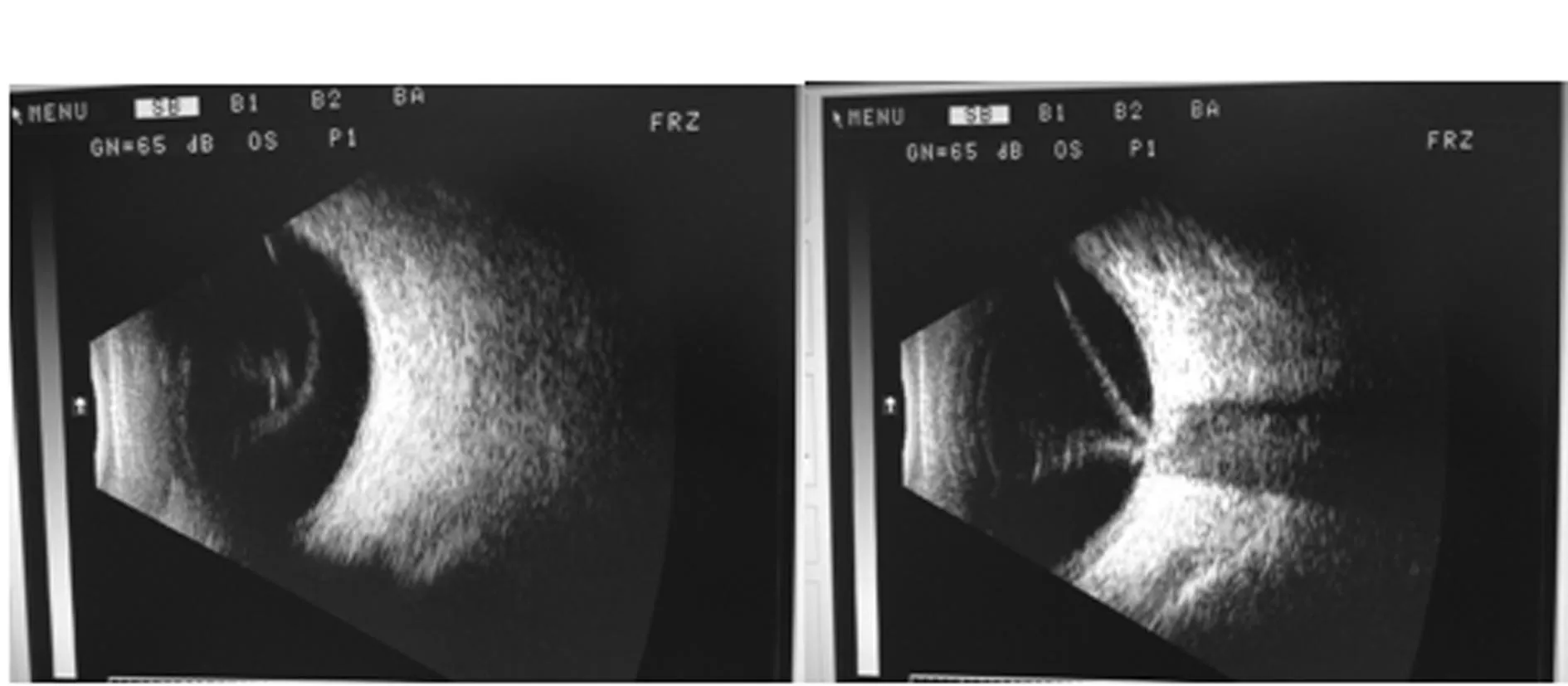
图3 眼部B超检查
例三、张xx,男,22岁,因右眼视力下降半个月,在外院诊断为“葡萄膜炎”,药物治疗未见好转来我院。查:右眼视力0.1,眼压34 mm Hg,球结膜轻度充血,角膜后KP(+),前房闪辉(+++),瞳孔药物性散大,玻璃体混浊,眼底朦胧。诊断为“右眼葡萄膜炎,继发青光眼”于2015年9月11日收入院。入院后给予局部散瞳,糖皮质激素、降眼压等对症治疗。用药后前节炎症控制、眼压控制,但视力进一步下降,1周后散瞳眼底检查:玻璃体浑浊,视盘境界不清,视网膜血管闭塞,周边部视网膜可见黄色坏死病灶。见图4。明确诊断为“急性视网膜坏死”,给予全身阿昔洛韦10 mg/kg静脉点滴每日两次,抗血小板聚集药物治疗,双眼阿托品散瞳。用药3天后给予更昔洛韦200 μg玻璃体腔注药,甲强龙20 mg隔日一次球旁注射。抗病毒治疗一周后,给予大量强的松口服,一周后减量。治疗后眼部视网膜坏死灶明显吸收,鼻侧坏死病灶吸收不好,治疗12 d后发现鼻上方视网膜破空形成视网膜脱离。经房水标本检查确诊为水痘带状疱疹病毒感染,经玻璃体切割手术硅油填充治疗。
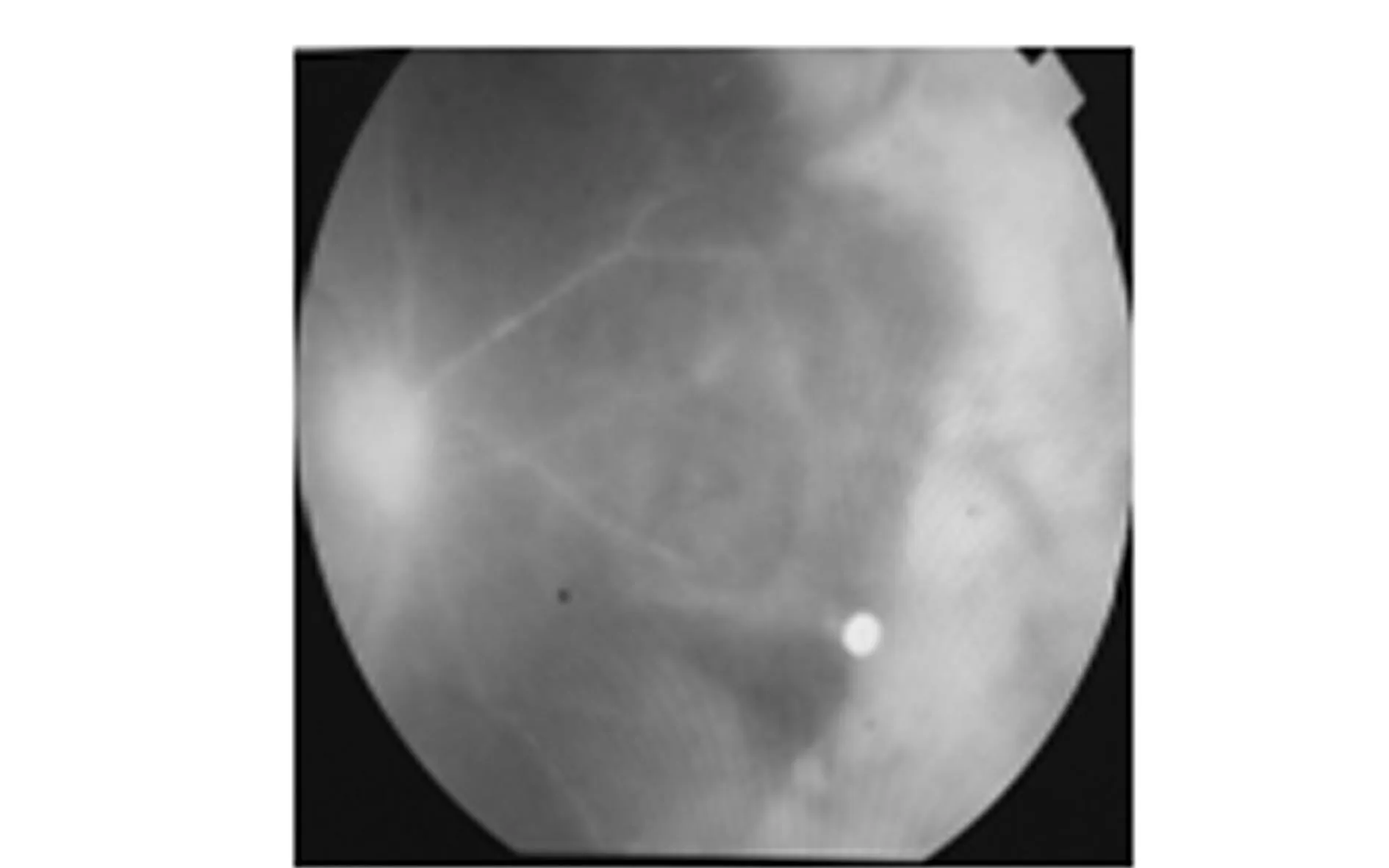
图4 散瞳后眼底检查
2讨论
急性视网膜坏死(acute retinal necrosis,ARN)是由水痘带状疱疹病毒或单纯疱疹病毒引起,主要以弥漫性葡萄膜炎,玻璃体炎,闭塞性视网膜血管炎及坏死为特征的严重致盲性眼病。本病多为单眼发病,双眼发病约占37% ,好发于健康成年人,20~50岁为发病的高峰年龄段。疾病初期症状不典型,少数有病毒感染病史,常表现为色素膜炎,早期诊断存在困难。但是急性视网膜坏死综合征发病急,进展快,短时间损害视力,预后极差,故早期诊断,及时有效的治疗对预后起非常重要的作用。
患者可能还有:巩膜炎、视神经病变、疼痛等。针对不典型病症,或者是常规治疗反应不好的病例,应该实施进一步的检查,应该与结核、梅毒、弓形体、眼内淋巴瘤、虹膜炎、巨细胞病毒性视网膜炎、原田氏病、胶原血管病、原发性眼内恶性淋巴瘤、结节病等相互鉴别,方法为:抽取患者玻璃体液或者是房水进行抗体检查,针对极为特殊病例需要进行视网膜活检加以诊断。
临床上有一部分患者的早期症状表现为眼前节炎症,而被误诊为葡萄膜炎,甚至是病毒性角膜炎或眼部带状疱疹感染者,也可能发生急性视网膜坏死。误诊的原因多是由于未能及时观察眼底视网膜情况。建议所有对葡萄膜炎的患者尤其是单眼、年轻患者应及时散瞳检查眼底并进行眼底荧光造影检查。
辅助检查:① 病原学检查;②眼底荧光血管造影检查;③B超检查,一般用于玻璃体混浊严重、无法查及眼底的患者,通过此方法来掌握患者玻璃体和视网膜的状况。
急性视网膜坏死是由疱疹类病毒感染引起的,一旦确诊后应大剂量应用抗病毒药物及皮质类固醇,应用抗凝药物及神经营养药物。如果患眼玻璃体浑浊较轻,无视网膜脱离者,在应用上述药物治疗的基础上,给予视网膜光凝治疗。但是经临床确诊的患者往往已到中晚期,单纯药物治疗不能控制疾病的发展。约50%~70%的病例在起病1~2个月后发生多孔性视网膜脱离[1-2]。目前玻璃体切除手术是治疗其视网膜脱离唯一有效的方法。玻璃体切除术可切除浑浊的玻璃体,减轻炎性反应,从眼球内部解除玻璃体对视网膜表面的牵引 ,同时切除炎性浑浊可减轻对视网膜的毒性作用[3]。
急性视网膜坏死综合征晚期主要并发症为视网膜脱离、低眼压、缺血性视神经血管发生病变,这些都将造成患者视力障碍。
总之,急性视网膜坏死综合征属于一类严重威胁患者视力的眼内炎症,应该依照患者的临床表现作出及时并且准确的诊断,早期实施抗病毒联合预防性光凝、激素治疗和适当的玻璃体手术是降低出现急性视网膜坏死综合征并发症的主要方法。
参考文献3
[1]吴倩影,胡玉章.急性视网膜坏死综合征的临床治疗观察[J].中华眼底病杂志,2008,24(6):452.
[2]郭立斌,孙鼎,叶俊杰,等.更昔洛韦玻璃体腔注药术治疗急性视网膜坏死[J].中华眼科杂志,2007,43(7):631.
[3]李盛国,邝国平,陈书杨.预防性玻璃体切割手术治疗急性视网膜坏死综合征[J].国际眼科杂志,2013,13:2051.
