单鼻孔经蝶入路垂体腺瘤术-蝶窦前壁处理的新方法▲
2015-12-25詹辉
詹 辉
(广东省高州市人民医院神经外科二区,高州市 525200)
垂体腺瘤占原发脑肿瘤的10%~15%,为垂体前叶良性肿瘤,临床症状为内分泌紊乱导致的溢乳、闭经、肢端肥大症、巨人症及偏盲等[1]。经典的手术切除方法有两种,分别为经蝶入路和经颅入路切除术。随着微创科技的不断发展,经蝶入路手术已成为最主要的垂体腺瘤治疗方法。单鼻孔经蝶入路垂体腺瘤切除术具有并发症少、安全、微创及康复快速等优势,使得该法逐渐成熟。我院2012年1月至2014年1月对40例患者实施单鼻孔经蝶入路垂体腺瘤切除术,经术前充分准备、术中精准定位、术后密切观察,取得很好的疗效,现报告如下。
1 资料与方法
1.1 临床资料 选取垂体腺瘤患者40例,男18例,女22例;年龄21~68岁,平均(44.0±0.5)岁。临床表现包括:大腺瘤30例、微腺瘤10例;无功能腺瘤6例、功能性腺瘤34例;头疼30例;闭经、泌乳22例;视力减退伴有视野缺陷23例;肢端肥大3例。头颅MRI检查:蝶鞍内肿瘤直径 3~38 mm,其中 <10 mm 10例,10~30 mm 26例,>30 mm 4例;突破鞍隔向第三脑室生长7例,鞍旁侵袭并且包绕颈内动脉3例;40例均采取单鼻孔经蝶入路垂体腺瘤切除术。
1.2 方法 患者进行全麻后,采用平卧头后仰20°~30°体位,经2%碘伏消毒液对双侧鼻腔消毒后,选择右鼻孔将小号鼻窥器沿下鼻道-鼻中隔进入,由后鼻孔向上,找到路线设计标志,双极电凝标记,退出鼻窥器,脑压板牵开鼻中隔,找到硬骨-软骨分界,切开、剥离鼻中隔黏膜,置入鼻窥器,折断骨性鼻中隔,将鼻中隔推向另一侧,分离黏膜打开蝶窦前壁,确认鞍底及开窗,以“十”形切开鞍底硬膜,穿刺确认肿瘤类型后,逐层刮除肿瘤。手术过程中需要严密观察鞍隔蛛网膜塌陷以及脑脊液溢漏情况。手术结束后退出牵引器,将鼻中隔黏膜及骨性鼻中隔进行复位,并用凡士林纱填塞鼻腔,辅以抗生素进行抗感染治疗,术后3~7 d取出鼻塞物。
2 结果
肿瘤全部切除28例,大部切除12例。术前23例视力下降患者术后明显改善的18例,缓解的3例,无显著变化的2例;术中海绵窦壁损伤出血1例,暂时性尿崩26例,低钠血症10例,脑脊液鼻漏5例,其他症状整体改善率在74.2%,并发症均治愈,无死亡病例。
3 讨论
蝶窦前壁的处理主要包括:寻找蝶窦开口和蝶前壁开窗。这是单鼻孔经蝶入路手术成功开展的最重要步骤,结合我院手术经验,探讨蝶窦前壁处理细节如下。
3.1 蝶窦开口 蝶窦开口位于上鼻甲后方的蝶筛隐窝内,左右对称,八字形位于蝶骨体前嵴两旁的窦前壁上,内外黏膜在骨孔处相遇吻合,常使骨性窦口缩小成为一个直径仅有2~3 mm的黏膜孔[2],据此特点,将它分为膜性蝶窦口及骨性蝶窦口,前者为常说的蝶窦开口。它是蝶窦前壁的重要标志[3]。
蝶窦前壁确认是手术开始的第一步,主要是指引鼻窥器方向,避免分离鼻中隔黏膜后误入蝶窦下壁,尤其术者在头侧操作,容易发生方向迷路,传统手术一般先寻找蝶窦开口[3~6],确认蝶窦前壁,再进行下一步手术,但是蝶窦开口变异较大。刘环海等[7]对15例头颅标本的研究表明,蝶筛隐窝位于上鼻甲后方的为53.3%,位于上鼻道后方的为40.0%,位于最上鼻甲后方的为6.7%。靳洪波等[8]对20例头颅标本解剖,发现蝶窦口纵径(3.5 ±1.5)mm,蝶窦口横径(1.5 ±0.5)mm,双侧蝶窦口均有者约占80.0%,一侧蝶窦开口者占20.0%。可见,蝶窦开口位置不定,孔径细小,合并中、上鼻甲肥厚,蝶筛隐窝狭窄或其他病变,术中可能难以显露蝶窦开口[2]。骨性蝶窦口较大,窦口内侧靠近中线,我们的做法是,利用蝶窦前壁弓状隆起、上或中鼻甲(需要结合磁共振矢状位观察)、鼻咽弓等其他参照物确认蝶窦前壁,分离鼻中隔黏膜时,向筛骨垂直板两侧寻找,可快速找到骨性蝶窦开口,探查时不可过高,避免误入前颅窝。
蝶窦开口不仅确定蝶窦前壁,它更深层的意义,应该是蝶窦气房标志。陆书昌等[9]将蝶窦气化分六型:未发育型、甲介型、鞍前型、半鞍型、全鞍型和鞍枕型,前两种类型没有蝶窦开口,鞍前型及半鞍型蝶窦,由于前壁气化不良,术中找到蝶窦开口,才能安全进入蝶窦气房,其他标志确认前壁,容易被厚实的骨质影响,导致迷路,全鞍型和鞍枕型蝶窦,气化良好,在蝶嵴任何一点处咬除骨质,均能进入蝶窦气房,但是开窗范围超过蝶窦前壁,容易误入前颅窝及斜坡。
3.2 蝶前壁开窗 骨性蝶窦口,男性的窦口为(13±0.6)mm,女性的窦口为(10.0 ±1.2)mm,两侧窦口高低也不一致,大部分相差1~4 mm,相差1 mm以内者占37.5%[10]。以骨性蝶窦口作为参照物,进行前壁开窗,开窗范围比较模糊,也未能引导鼻窥器指向鞍底,所以应该进行路径设计,避免迷路。
3.2.1 路线设计 ①设计思路:根据磁共振矢状位,确定一条直线(见图1,A-B连线),指引鼻窥器放置及测量,找到预期鞍底内的一个点,定位整个鞍底;②理论基础:孙炜等[6]总结1 500例经蝶窦垂体腺瘤切除术,认为在蝶鞍侧位片上以前鼻棘为基点,向蝶鞍前壁引一直线,其大致为手术进路。
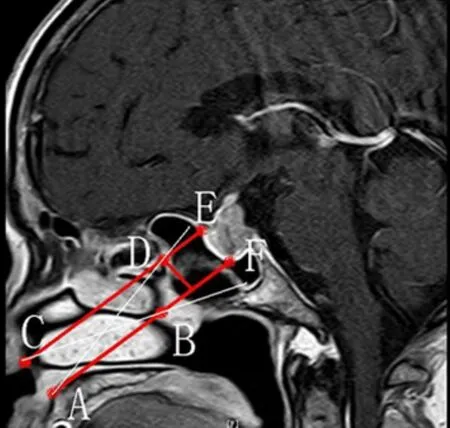
图1 路线设计(磁共振旁正中矢状位,层厚2 mm,层距0.2 mm)
使用中号鼻窥器内口长径13 mm,短径9 mm,A点代表:前鼻棘或上颌嵴;B点代表:开窗最低点,即鼻窥器内口下界,一般选择蝶窦前壁最容易辨认的点,或选蝶窦前壁出现水平或接近水平走向的点,意味继续向下扩大骨窗,未必能扩大视野;D点代表开窗最高点,即鼻窥器内口上界,在磁共振片上,由A-B做长为13 mm(鼻窥器长径)垂直线与蝶窦前壁相交,确定D点;
3.2.2 显微镜术野和视野 显微镜的光源是圆柱样的平行光。见图1。鞍底处的术野为E-F处,要同时观察到E点和F点,那么显微镜光源必须平行鼻窥镜进入;A-D及C-B对角连线代表鼻窥器最大视野,显微镜逐渐调向对角线位置,可以观察到更多鞍旁周围的组织结构,到对角线处视野最远,但仅能显示一个点状视野。一般来说术野<视野。
3.2.3 术中蝶窦前壁确认 术中鼻窥镜由下鼻道进入(直接从中鼻道进入,容易导致参照物移位),向上观察中线旁的中鼻甲下缘B点,就可以判断出该处是预期前壁开窗的最低点了,也可以通过中线旁的鼻咽弓向前,到转弯点,就可以确认。见图1。
3.2.4 术中辨认标志点 (1)A点。A点位置表浅,可以通过鼻窥器下缘或直接触摸确定;(2)B点。①根据形态辨别(见图1)B点位于鼻咽弓水平方向的最前点,也是蝶窦前壁弓状隆起的最前端;②观察与中鼻甲的关系,本图B点位于中鼻甲下端;(3)D点。将鼻窥器下端放到预期A-B连线处(可能需要外力固定),显微镜调整到与鼻窥器平行方向,此时鼻窥镜的上下端未必能同时接触蝶窦前壁,可以顺着显微镜从鼻窥器上端的光线与蝶窦前壁接触处,定位出D点;如果发现骨性蝶窦开口上缘高于D点,以蝶窦口上缘为开窗高点,如果蝶窦口上缘低于D点,应在开窗充分,视野良好,必要时向D点扩展,因为蝶窦口开窗才能保证安全进入蝶窦气房。
3.2.5 开窗范围 一般情况下,蝶窦前壁开窗基本可以看清整个蝶窦,不需要扩大窗口,而且蝶窦下壁咬除过多,不利术后蝶窦重建,填塞物容易跌落口腔。巨大垂体腺瘤,充满蝶窦(见图2),或鼻窥器滑动,需要伸入开窗口固定,开窗范围能不能向蝶窦下壁延伸?蝶窦前壁与下壁处理的关键点是鼻中隔后动脉,它行走在前壁与下壁交界处的黏骨膜内,在黏骨膜外操作的,不会对鼻中隔后动脉造成损伤,也有报道鼻中隔后动脉上支发出滋养动脉,在蝶窦口下方3~7 mm水平沿黏骨膜下向内侧走行数毫米,进入蝶嵴旁的骨孔内[4]。笔者认为蝶窦前壁已咬除,保留滋养动脉没有意义,如果为扩大术野,导致鼻中隔后动脉分支撕裂出血,处理更加被动,应根据不同情况,制定不同策略;需要注意,如图2中的患者,若鼻窥器左右张开固定,蝶窦下壁咬除越多,鼻窥器上界离鞍结节越远,需要将鼻窥器上下或斜线样张开才能扩大术野;如单纯讨论开窗最大范围,则蝶窦前壁+下壁均可。
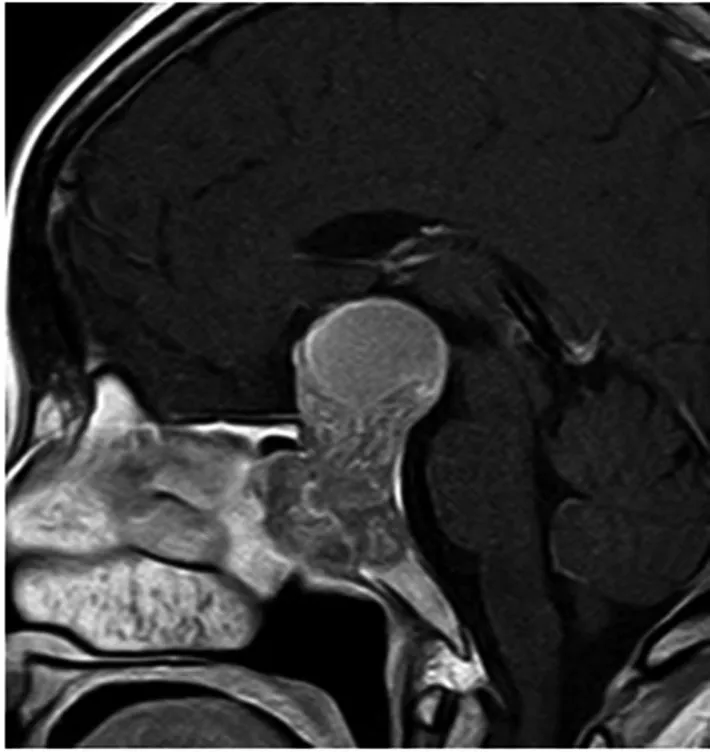
图2 垂体巨大腺瘤(肿瘤充满蝶鞍,蝶窦前壁及下壁被破坏,鼻咽弓形态仍正常)。
3.2.6 鼻窥器的放置 图1的A、B点是设计鼻窥器的着力点,鼻窥器在开窗口外,视野(A-D和C-B对角连线)最大,越往鞍区方向,视野越小;如果骨窗范围小,蝶窦内结构复杂,鼻窥器应该放置在开窗口外,可以获得最大视野,从图中还可以看出,鼻窥镜的上下端不能同时接触蝶窦前壁,左右张开鼻窥器受鼻中隔软组织挤压,有时内口容易滑动,定位好鞍底后,可以斜形(对角线)摆放或者借助外力固定;如果骨窗范围足够大,蝶窦内结构清晰,蝶窦中隔无遮挡,也可以把鼻窥器伸入,最好不要超过1 mm。
3.2.7 鞍底定位 凌红阳等[11]根据前颅底鞍底夹角和鞍底斜坡夹角定位鞍底。林俊明等[12]认为鼻牵开器纵轴与OA线的最佳角度为39°,有助鞍底定位,这都是比较实用的方法。鞍底定位的主要思路是:通过一个点确认整个鞍底,根据磁共振旁正中矢状面:①定出个标志点A、B,术中寻找相应骨性标志点,确认A-B连线;②片上测量鞍底中心与A-B线的距离,术中这个距离点刚好落在鞍底上,那么就可以确认整个鞍底了。
单鼻孔经蝶手术的影响因素有很多,影像学的测量,结合适当的骨性标志作为参照物,设计好手术线路,有利手术顺利进行,更适合在基层医院推行。
[1] Ortiz H,Marzo J,Ciga MA,et al.Randomized clinical trial of anal fistula plug versus endorectal advancement flap for the treatment of high cryptoglandular fistula in ano[J].Br J Surg,2009,96(6):608 -612.
[2] 漆松涛,罗洪海,彭玉平.内镜下经单鼻孔蝶窦入路鞍区手术的解剖研究[J].中华神经医学杂志,2009,8(4):372 -375,379.
[3] 黄冠敏,牛朝诗,傅先明.经单鼻孔-蝶窦入路手术准确定位的解剖学研究[J].中华神经医学杂志,2007,6(8):794-797.
[4] 王守森,张进朝,魏梁锋,等.单鼻孔经蝶入路手术的切口选择及其解剖学依据[J].福州总医院学报,2007,7(1):50 -53,142.
[5] 彭玉平,漆松涛,张喜安,等.神经内镜下经单鼻孔-蝶窦入路垂体瘤手术鼻腔结构保护方法探讨[J].中国微侵袭神经外科杂志,2007,12(2):85 -86.
[6] 孙 炜,王汉斌.垂体瘤的诊断、鉴别诊断与治疗:经蝶窦切除垂体腺瘤术中蝶窦和蝶鞍定位的技巧[J].山东医药,2004,44(3):52.
[7] 刘环海,廖建春,党瑞山,等.鼻内镜下经蝶窦蝶鞍区手术中蝶窦前壁的应用解剖[J].第二军医大学学报,2006,27(5):514 -516.
[8] 靳洪波,徐海峰,马 法,等.单鼻孔经蝶入路垂体腺瘤切除术中蝶窦前壁的解剖学研究[J].临床神经外科杂志,2014,11(1):9 -11.
[9] 陆书昌,范静平,廖建春,等.蝶窦气化类型解剖学研究[J].耳鼻咽喉头颈外科,1996,3(4):243 -246.
[10]胡军民,徐国政.蝶鞍区的解剖及其变异[J].中国临床神经外科杂志,2008,13(8):507 -510.
[11]凌红阳,李向东,惠国桢,等.单鼻孔直达蝶窦入路垂体瘤切除术鞍底的精确定位[J].中华神经外科杂志,2009,25(7):650 -652.
[12]林俊明,秦尚振,龚 杰,等.蝶窦的解剖及其在经单鼻孔蝶窦入路的应用[J].第一军医大学学报,2005,25(7):903-905.
