197例新生儿骨折临床分析
2015-12-19陈文昊杨长仪张宝泉
陈文昊,杨长仪,张宝泉
2.福建医科大学教学医院,福建省妇幼保健院 新生儿科,福州 350001
新生儿骨折是新生儿创伤中极常见的一种,其原因包括产伤性骨折、代谢性骨病骨折等。本文回顾性分析197例新生儿骨折的临床资料,探讨新生儿骨折的常见原因、诊疗及预防。
1 对象与方法
1.1 对象 2012年1月1日-2014年12月31日笔者医院按照《小儿骨科学》[1]连续性诊断收治新生儿骨折197例纳入研究对象。
1.2 方法 采用回顾性调查方法,自行制定新生儿骨折调查表,调查内容包括:(1)孕母情况:包括年龄、分娩史、妊娠期并发症(如妊娠期高血压和妊娠期糖尿病)、内分泌性疾病(如代谢性骨病和甲状腺功能异常);(2)分娩情况:包括分娩方式、助产情况;(3)患儿一般情况:包括胎龄、性别、出生体质量;(4)骨折诊断情况:包括骨折诊断日龄、异常体征、影像学检查、发病时血生化结果、发生骨折部位、骨折合并症;(5)骨折治疗预后情况:包括制动、外固定、理疗、手术、药物等治疗、住院时间、预后情况。
1.3 诊断标准 早产儿代谢性骨病(metabolic bone disease,MBD)诊断标准[2-4]:(1)早产儿出现佝偻病样临床表现;(2)血磷<1.8mmol/L和(或)血清 碱 性 磷 酸 酶 (alkaline phosphatase,ALP)>900mmol/L;(3)X线表现:骨质软化、骨质疏松或骨折等。
先天性成骨不全(osteogenesis imperfecta,OI)诊断标准[5]:(1)临床表现:出现多发性骨折和骨畸形、身材矮小、呼吸系统并发症、蓝巩膜、听力受损、及其他含胶原骨外组织受累表现;(2)X线表现:普遍骨质密度减低和多发骨折。
1.4 统计学处理 采用SPSS 16.0统计软件进行数据分析。正态分布计量数据以±s表示,计数资料组间比较采用χ2检验,P<0.05为差别有统计学意义。
2 结 果
2.1 一般资料 足月儿174例,早产儿23例,男婴122例,女婴75例,胎龄28~42.1周,平均(38.87±2.48)周,新生儿出生体质量(3 350±680)g(875~5 000g);产妇年龄(28.25±4.67)岁(17~45岁),初产妇100例,经产妇97例,阴道分娩185例(顺产169例,难产16例),剖宫产12例,妊娠期糖尿病产妇11例,甲状腺功能减低产妇3例。
2.2 骨折构成情况 产伤性骨折193例,占98.0%;非产伤性骨折4例,占2.0%,其中MBD骨折3例,占1.5%,OI骨折1例,占0.5%;锁骨骨折178例,占90.4%;颅骨骨折10例,占5.0%;股骨骨折5例,占2.5%;肱骨骨折2例,占1.0%;桡骨骨折1例,占0.5%;多发性骨折1例,占0.5%,不同骨折原因下新生儿骨折部位构成存在差异性(χ2=57.87,P<0.001,表1)。骨折合并臂丛神经损伤6例,占3.1%。

表1 骨折原因与骨折部位分布Tab 1 Fracture reasons and fracture sites
2.3 骨折患儿临床资料
2.3.1 产伤性骨折与分娩方式 产伤性新生儿骨折人群中,不同分娩方式下产伤性骨折部位构成存在差异(χ2=75.02,P<0.001,表2)。
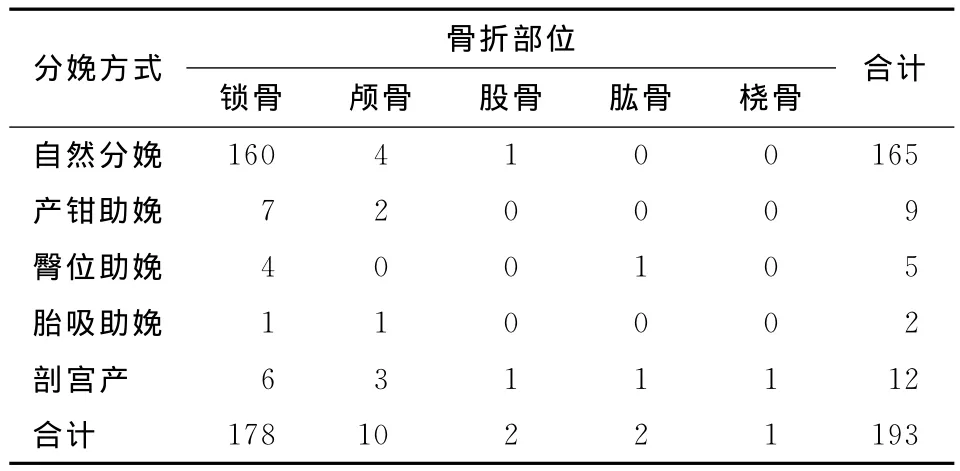
表2 分娩方式与产伤性骨折部位分布Tab 2 Delivery mode and birth trauma fracture sites
2.3.2 产伤性骨折与新生儿出生体质量 产伤性新生儿骨折人群中,不同出生体质量下产伤性骨折部位构成存在差异(χ2=36.48,P<0.001,表3)。

表3 出生体质量与产伤性骨折部位分布Tab 3 Birth weight and birth trauma fracture sites
2.3.3 非产伤性骨折 3例MBD骨折患儿胎龄均<31周,2例出生体质量<1 000g,1例<1 500g,骨折时日龄均≥35d,3例肠外营养时间均≥33d,开始补充维生素D日龄≥24d,开始补充钙、磷日龄≤7d,2例呼吸机撤离困难,3例均曾使用镇静剂,1例使用类固醇激素,2例使用利尿剂,2例使用氨茶碱,骨折发生时血生化检查,2例血钙<2.1mmol/L,3例血磷<1.8mmol/L,1例 ALP>900IU/L,X线检查1例提示骨质佝偻病改变(表4)。1例OI骨折患儿,出生即发现左股骨骨折,双上肢及胸廓多发骨骼畸形,阅读X线片可见多发骨质密度减低。
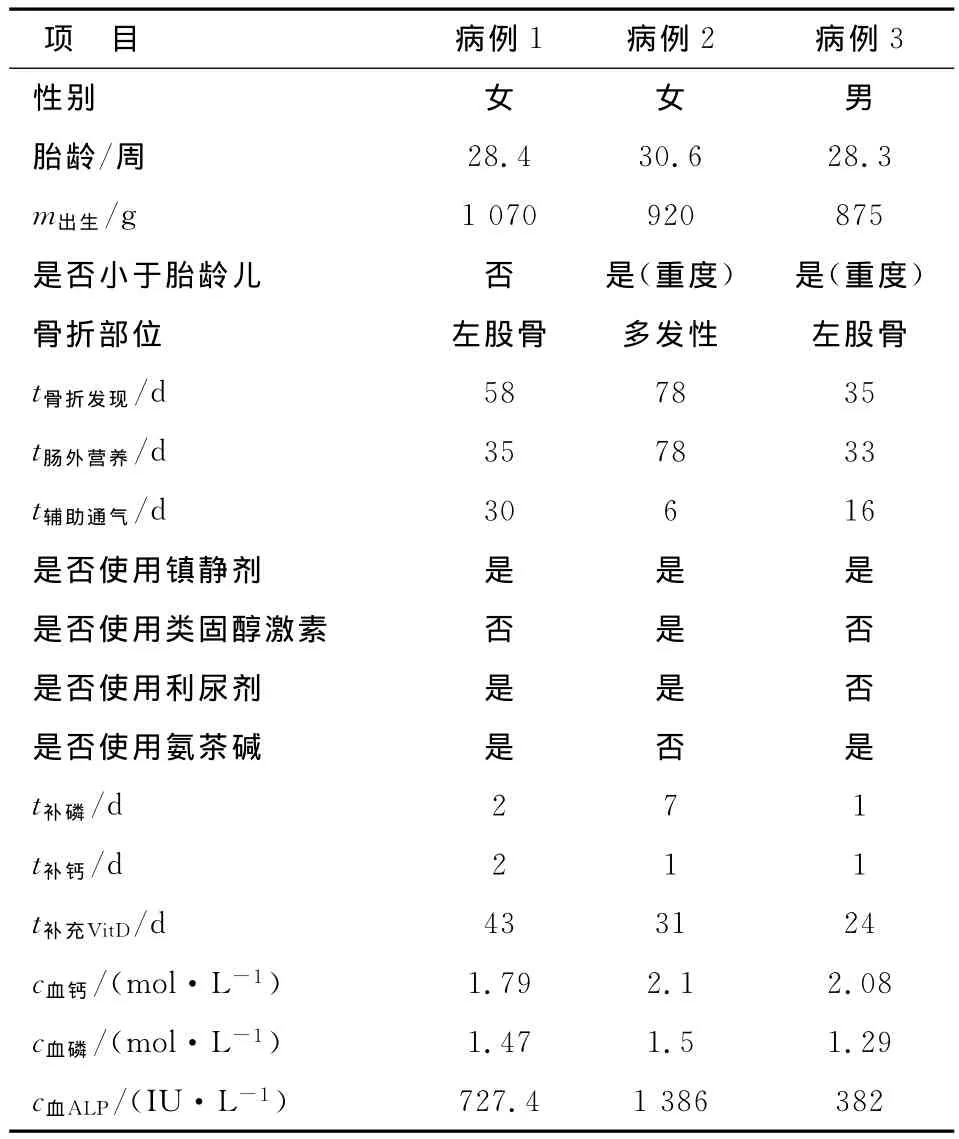
表4 MBD骨折患儿临床资料Tab 4 MBD fracture newborn clinical characteristics
2.3.4 诊疗及预后 所有骨折均采用保守治疗。锁骨骨折予患肢制动,颅骨骨折未予特殊处理,股骨骨折均行双下肢垂直悬吊牵引,肱骨骨折予小夹板固定,桡骨骨折行制动处理,所有骨折临床愈合满意。MBD及OI患儿除骨科治疗外,均补充维生素AD、葡萄糖酸钙、甘油磷酸钠治疗。单纯产伤性骨折患儿随访预后良好,其中6例合并臂丛神经损伤患儿,出院后继续给予药物营养神经,加强理疗,5例患肢功能逐步恢复,1例因家属未积极配合,患肢功能弱于健侧。3例MBD骨折患儿均随访超过1岁,患肢外观、功能均正常,但身长、体质量落后于正常儿。1例OI骨折患儿在骨折临床愈合后出院并失访。
3 讨 论
3.1 新生儿骨折原因分析
3.1.1 产伤性骨折 产伤性骨折以锁骨骨折最为常见。本研究中锁骨骨折占产伤性骨折比例为92.2%,其次为颅骨骨折(5.2%)、股骨骨折(1.0%)与肱骨骨折(1.0%),而肘、膝关节远端等部位的骨折非常罕见。产伤性骨折的发生及其骨折部位的分布,与多种围产因素存在密切联系。
本研究中,锁骨骨折主要集中于自然分娩,占比为89.9%,自然分娩过程中若产妇耻骨弓低,或产程中发生宫缩乏力,助产人员常需进行腹部加压,若施压力度不当或不合理拉拽则易发生锁骨骨折。发生难产需行胎头吸引或产钳助娩时,常可引起颅骨骨折,而剖宫产导致颅骨骨折多因术中抓取颅部过猛所引起。剖宫产还是导致长骨骨折的重要原因,Basha等研究认为,急诊剖宫产引起长骨骨折的可能性高于阴道分娩[6]。本研究中5例长骨骨折,有3例在剖宫产时发生,符合上述报道。剖宫产导致长骨骨折的原因,主要是由于助产人员对先露部位估计不足,操作时出现着力点错误、牵引力过大所致,同时当胎位为横位需行内倒转术时,操作过程中也容易引起股骨、肱骨骨折[7]。此外,臀位阴道助产时如果分娩时机把握不当,未按照分娩机转合理实施臀牵引术,可能引起多种骨折,本研究中1例臀位助产所引起的肱骨骨折就是因为臀部娩出后,过分急于娩出胎体导致牵引过程中双臂上举进而发生骨折。
出生体质量与产伤性骨折也存在联系。曹宏研究认为,出生体质量>3 500g时新生儿锁骨骨折发生率明显增加[8]。本研究的178例锁骨骨折患儿中,出生体质量超过2.5kg为170例,其中巨大儿29例。由于社会因素的影响,高体质量儿和巨大儿出生比例有所增加,为分娩时难产及新生儿锁骨骨折等产伤性骨折的发生埋下了隐患。巨大儿经阴道分娩者易发生肩难产,导致锁骨骨折、臂丛神经损伤,需在分娩过程中妥善处置。
3.1.2 非产伤性骨折 非产伤性骨折多因 MBD或OI所引起,其中MBD为主要原因。MBD好发于早产儿,该病是由于钙、磷代谢紊乱所致骨矿物质含量异常,骨小梁减少、骨皮质变薄等骨骼改变,重者可出现佝偻病样表现,甚至骨折[9]。早产儿出生时钙、磷储备不足,出生胎龄越小、出生体质量越低,则钙、磷储备越少,MBD发生率也越高、程度越重。据文献报道,在55%~60%出生体质量<1 000g以及23%出生体质量<1 500g的早产儿中可出现骨矿化不足,其中约10%在纠正胎龄36~40周时发生骨折[10]。本研究中3例早产儿 MBD骨折,胎龄最小仅28.3周,2例出生体质量<1 000g,1例<1 500g,骨折发生在纠正胎龄33~42周,与文献报道基本一致。早产儿生后追赶性生长,对矿物质需求高,由于长期使用肠外营养,若钙、磷添加不及时或维生素D摄入不足时,将引起体内钙、磷代谢紊乱,导致 MBD发生[4]。本研究中3例患儿生后早期即开始补充钙、磷,但因病情限制,开始补充维生素D日龄均≥24d,维生素D缺乏可能性大。药物对于早产儿MBD的发生也存在影响,类固醇激素、利尿剂、氨茶碱等药物可增加钙、磷排泄,导致骨钙减少;同时本研究中患儿因病情需要,存在长时间镇静和呼吸机治疗的情形,导致患儿四肢主动活动减少,骨负荷不足,从而影响骨骼生长。
3.2 新生儿骨折的诊断及治疗 锁骨骨折患儿体检时常可发现一侧肢体活动受限,拥抱反射不对称,进一步触诊若发现锁骨欠光滑,或患儿触痛明显时应摄X线确诊。颅骨骨折时局部常伴血肿,故线性骨折、轻微凹陷性骨折难以体检发现,常需结合分娩情况,或观察是否存颅内出血、颅高压表现,并进一步CT检查确诊。而肱骨、股骨等四肢长骨骨折,因常表现出典型骨折体征,如局部肿胀、瘀斑,患肢畸形,主动活动减少等,如能仔细查体一般不易漏诊。
新生儿骨膜成骨能力旺盛,骨折愈合时间短,且由于塑形能力强,骨折部位经生长修复后,形态往往可接近正常,因此通常以保守治疗为主。但骨折若合并神经、血管损伤则应引起警惕。Mavrogenis认为,9%的产伤性锁骨骨折患儿合并臂丛神经损伤[11]。该类骨折合并症往往治疗周期长、预后欠佳,极易引起医疗纠纷。本研究中6例锁骨骨折合并臂丛神经损伤患儿,经长周期综合治疗后,病情恢复缓慢,且1例因家属未积极配合而留下后遗症。因此,对于严重骨折合并症的早期诊断及治疗十分重要。
3.3 新生儿骨折的预防 新生儿骨折以产伤性骨折为主,重在预防,这要求产科医务工作者在工作中正确掌握分娩机制,及时发现难产因素,灵活选择分娩方式,同时需针对产伤性骨折特点加强培训,提升助产技术和风险意识,以减少产伤性骨折的发生。除此之外,早产儿MBD也是导致新生儿骨折不容忽视的一类发病因素,这需要新生儿医师在早产儿营养管理中,注意早期合理补充钙、磷及维生素D,定期监测血磷和ALP水平,早期发现并干预早产儿MBD,预防骨折发生。
[1]贾卫斗,程开明,宋洁富.小儿骨科学[M].上海:第二军医大学出版社,2009:285-299.
[2]邵肖梅,叶鸿瑁,邱小汕.实用新生儿学[M].4版.北京:人民卫生出版社,2011:789-792.
[3]杨 慧,高喜容,刘新晖,等.合并骨折的早产儿代谢性骨病临床分析及随访[J].中国新生儿科杂志,2014,29(5):325-328.
[4]樊维琦.早产儿骨质发育不良新进展[J].中国新生儿科杂志,2010,25(2):122-126.
[5]邵肖梅,叶鸿瑁,邱小汕.实用新生儿学[M].4版.北京:人民卫生出版社,2011:738-740.
[6]Basha A,Amarin Z,Abu-Hassan F.Birth-associated long-bone fractures[J].IntJGynaecolObstet,2013,123(2):127-130.
[7]高云飞,陈 滨,张 晟,等.新生儿产伤性骨折病因分析及治疗[J].中华创伤骨科杂志,2007,9(8):790-791.
[8]曹 宏.新生儿锁骨骨折发生因素的研究进展[J].中国妇幼保健,2013,28(15):2478-2480.
[9]吴明祥,马 捷,凌人男,等.早产儿代谢性骨病4例及文献复习[J].临床放射学杂志,2014,12:1945-1947.
[10]Nehra D,Carlson S J,Fallon E M,etal.A.S.P.E.N.Clinical guidelines:nutrition support of neonatal patients at risk for metabolic bone disease[J].JPENJParenterEnteral Nutr,2013,37:570-598.
[11]Mavrogenis A F,Mitsiokapa E A,Kanellopoulos A D,etal.Birth fracture of the clavicle[J].AdvNeonatalCare,2011,11(5):328-331.
