早期无创通气在重型颅脑损伤救治中的应用
2015-09-12夏熙双郑州大学第二附属医院河南郑州450014
夏熙双 (郑州大学第二附属医院,河南 郑州 450014)
重型颅脑损伤患者呼吸功能障碍的发生率较高〔1〕,主要由于该类患者容易存在呼吸中枢受损、胸部外伤、呛咳反射减弱、肺部感染、神经源性水肿等多种因素,有约半数的患者伤后出现低氧血症。由于脑组织对低氧的耐受非常差,低氧血症可加重脑组织的损害程度,严重影响预后。目前,出现低氧血症时,鼻导管吸氧是有效的常规治疗措施,但最终呼吸衰竭发生率和插管率较高〔2〕。若此时给予无创正压通气,能够更好地纠正低氧血症,降低呼吸衰竭的发生率及插管率。
1 资料与方法
1.1 临床资料 本研究选择近2年在我院诊治的86例重症预脑损伤合并呼吸功能障碍患者,男50例,女36例;年龄12~71岁,平均46.3岁。颅脑损伤原因:交通事故伤52例,高空坠落伤24例,暴力(打击和砍伤)伤10例。损伤类型:硬膜外血肿28例,硬膜下血肿31例,多发性血肿19例,脑挫裂伤8例。诊断均由头颅CT或核磁共振影像学资料证实。入选本研究病例资料均符合下列条件:术前或治疗前格拉斯哥昏迷评分(GCS)3~8分(GCS 3~5分41例,6~8分44例);受伤前无严重的心、肺、肾等脏器功能不全,无严重合并伤(如胸外伤、腹部脏器损伤等)。
1.2 研究方法 所有患者均给予脱水降颅压、防治感染、积极对症处理等常规治疗及相应手术治疗。根据入院后呼吸支持方法的不同分为两组:入院后即刻给予无创正压通气呼吸支持的患者51例(研究组),入院后给予鼻导管吸氧呼吸支持的患者35例(对照组),两组各研究指标在治疗前无统计学差异,具有可比性。无创正压通气方法:戴面(鼻)罩,呼吸模式为S/T(自主/时间),吸入氧的浓度为40% ~60%,刚开始时刻设置吸气相气道正压(IPAP/PSV)为8 cmH2O,呼气相气道正压(EPAP/PEEP)为4 cmH2O,在治疗过程中根据人机的协调性逐渐调整相关参数,至血氧饱和度在理想水平〔3〕。湿化装置用无菌注射用水,为了防止呼吸道感染定期更换。在通气治疗期间,患者进食、咳嗽、排痰正常进行。如果无创通气效果不佳,改为有创通气的指征:在通气治疗2 h后,患者的血液pH值进行性降低(<7.2),并出现血(PaCO2)升高;难以改善的低氧血症,氧分压(PaO2)进行性降低;意识障碍加深,肺部感染严重,需要插管加强引流排痰的矛盾突出;呼吸心跳停止,或是出现消化道出血等严重的并发症〔4〕。常规治疗组机械通气应用指征:呼吸频率>30次/min或<10次/min;PaO2<8 kPa和(或)PaCO2>6.6 kPa,且不易纠正;氧合指数(PaO2/FiO2)<200〔5〕。
1.3 分析指标 分别于治疗前、通气1 h记录各组患者的动脉血气结果,包括PaO2、PaCO2以及治疗后2 d的GCS和疗效。
1.4 统计学分析 使用SPSS13.0软件行t或χ2检验。
2 结果
研究组和对照组在成功通气1 h后,均有明显的PaO2、SaO2升高,PaCO2下降,但这种趋势在研究组更加明显(P<0.05),见表1。研究组在治疗过程中,有27例(52.9%)效果不佳,最后呼吸衰竭,使用有创呼吸机支持;对照组有28例(80%)出现呼吸衰竭,组间比较有统计学差异(χ2=6.59,P<0.05)。两组GCS评分在治疗后均有所增加,研究组与对照组对比改善更明显(P<0.05),见表2。
表1 治疗前后两组PaO2、PaCO2、SaO2水平比较(±s)
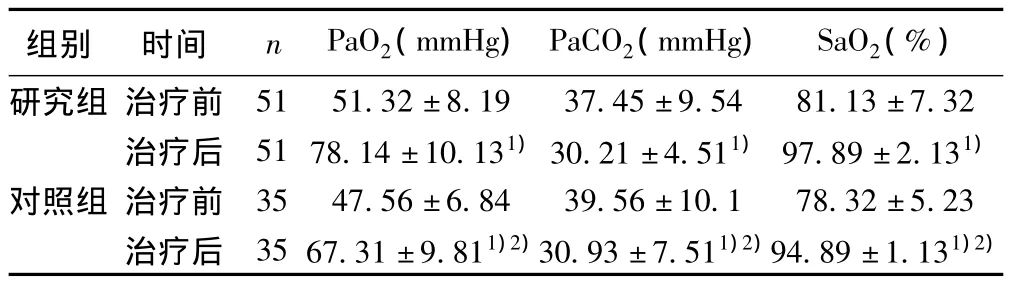
表1 治疗前后两组PaO2、PaCO2、SaO2水平比较(±s)
与治疗前比较:1)P<0.05;与研究组比较:2)P<0.05;下表同
组别 时间 n PaO2(mmHg)PaCO2(mmHg) SaO2(%)5151.32±8.1937.45±9.5481.13±7.32治疗后 5178.14±10.131)30.21±4.511)97.89±2.131)对照组 治疗前 3547.56±6.8439.56±10.178.32±5.23治疗后 3567.31±9.811)2)30.93±7.511)2)94.89±1.131)2)研究组 治疗前
表2 两组治疗2 d后GCS变化(±s,分)

表2 两组治疗2 d后GCS变化(±s,分)
2 d研究组 514.32±1.195.64±2.131)组别 n 治疗前 治疗后对照组 354.56±1.847.01±2.811)2)
3 讨论
重型颅脑损伤合并呼吸功能障碍是神经外科的难题之一,其原因为脑损伤本身容易导致呼吸中枢抑制和(或)合并肺外伤,导致低氧血症,而脑组织对缺氧耐受性差,低氧血症-脑细胞继发性损伤之间形成恶性循环。因此在治疗过程中,除必要的手术、脱水降颅压、抗感染、促进神经恢复等措施外,如何纠正低氧血症、阻断恶性循环,成为治疗的关键。目前,采用创通气的方法治疗呼吸衰竭比较肯定,但对于出现呼吸功能障碍、低氧血症,尚未达到呼吸衰竭的患者,应该采用何种方法纠正低氧血症未达成共识〔6〕。早期给予有创通气,可明显纠正低氧血症,减少机械通气时间,改善预后。但是有创通气(经鼻或口、气管切口插管)将大大增加肺部感染率。呼吸机相关性肺炎及多重耐药菌感染,不仅不利于呼吸功能的恢复,其炎性因子更是阻碍神经功能的恢复。这也是很多学者不同意早期使用有创通气方法的原因。
本研究发现使用无创通气后,患者的PaO2、GCS均有明显改善,且比常规的通气方法更有效。同时发现,使用无创通气治疗的患者,最终呼吸衰竭发生率明显减少,大大降低了插管率。其原因可能为无创呼吸机在改善通气功能的同时,可以保持一个低水平的PEEP,有利于肺泡保持膨胀的状态,减缓甚至消除呼吸衰竭的发生发展。
无创通气是通过相对密闭的鼻面罩、面罩及头盔实施辅助通气功能,因此,患者的舒适度是影响无创通气治疗方案实施的关键。在保证气道通畅的基础上,调整参数,尽量达到人机协调。另外,若无创通气不能提供更有效的呼吸支持,则由无创转为有创通气的时机也非常关键,除本研究采用的相关指标外,另有研究〔7〕显示出现下列情况之一者均应即刻改为有创通气:无创通气无法维持PaO2/FiO2≥150;癫痫发作;无创通气耐受性极差且分泌物量较多,引流不便成为主要矛盾之一;血流动力学不稳定(收缩压低于正常值5个百分点或心电图提示心肌缺血或心律失常);呼吸暂停。无创通气后1 h,急性生理与慢性健康评分(APACHEⅡ)>17分或呼吸频率>25次/min,应改无创通气为插管有创通气。
综上,无创通气在重型颅脑损伤合并呼吸功能障碍患者的治疗中,可更加有效地纠正损伤后低氧血症,防止脑组织的继发损害,降低呼吸衰竭发生率,减少最终插管或器官切口率,值得进一步研究。
1 Bressack M.Comments about the revised guidelines for the acute medical management of severe traumatic brain injury in infants,children,and adolescents〔J〕.Pediatr Crit Care Med,2012;13(4):496-7.
2 彭东海.早期机械通气在重型颅脑损伤中的临床应用价值〔J〕.湖南师范大学学报(医学版),2008;5(4):40-3.
3 张文平,马利军.无创正压通气治疗急性肺损伤/急性呼吸窘迫综合征研究进展〔J〕.内科急危重症杂志,2011;17(1):39-40.
4 梁伟权,林润培,伦演荭.无创通气在急性肺损伤/呼吸窘迫综合征中的应用〔J〕.中国医药指南,2010;(36):8-9.
5 郑国寿,白祥军,雷 霆,等.早期机械通气与常规机械通气对重型颅脑损伤救治效果的比较〔J〕.中国临床神经外科杂志,2008;13(8):471-3.
6 Kochanek PM,Carney N,Adelson PD,et al.Guidelines for the acute medical management of severe traumatic brain injury in infants,children,and adolescents-second edition〔J〕.Pediatr Crit Care Med,2012;13(Suppl 1):S1-82.
7 Trzeciak S,Dellinger RP,Parrillo JE,et al.Early microcirculatory perfusion derangements in patients with severe sepsis and septic shock:relationship to hemodynamics,oxygen transport,and survival〔J〕.Ann Emerg Med,2007;49(1):88-8,91-8.
