腔镜甲状腺切除术的临床应用▲
2015-05-22许景洪张涌泉黄文文李立志侯海玲
许景洪 张涌泉 黄文文 李立志 甘 雨 侯海玲
(广西壮族自治区民族医院普通外科,南宁市 530001)
自腔镜甲状腺手术(endoscopic thyroidectomy,ET)出现便迅速得到医生和年轻患者的喜爱,与传统开放手术(open thyroidectomy,OT)相比较,ET由于没有颈部伤口,深受年轻女性青睐[1]。ET需要先进设备及较高技术要求,且费用比OT高[2]。本院处于经济文化欠发达地区,ET起步较晚。2013年9月至2015年2月,我们完成了60例ET手术,并与同期的60例OT术对比,探讨ET在经济文化欠发达地区的应用前景,报告如下。
1 资料与方法
1.1 一般资料 病例入选标准:①我院普通外科收治的双叶(单叶)甲状腺肿瘤患者,术前经彩色多普勒超声检查显示甲状腺肿瘤长径0.8~7cm;②术前诊断为甲状腺良性疾病,术后病理检查为低度恶性甲状腺癌(局灶性微小乳头状癌),且术中未发现侵犯周围组织,无淋巴结转移;③同期的开放甲状腺手术患者。排除标准:①Grave's病;②胸骨后甲状腺肿;③ET中转开放手术者;④甲状腺癌并颈部淋巴结转移。术前向患者讲解ET及OT的特点,由患者决定手术方式。ET 60例为实验组,OT 60例为对照组。两组一般情况比较,实验组患者较对照组年轻,肿瘤长径较对照组小。见表1。
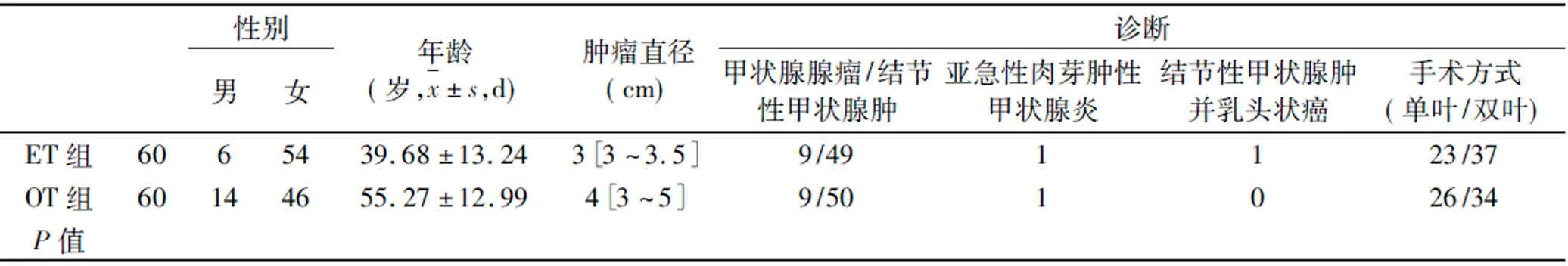
表1 两组患者临床资料对比
1.2 手术方法
1.2.1 ET组采用腔镜甲状腺手术法 取胸乳路径法。气管插管全麻,病人取仰卧分腿位,于两乳头连线中点切一约10 mm的皮肤切口至深筋膜层,用分离棒在颈部与两乳头构成的三角形区域内多次穿刺、分离皮下,建立置管通道及部分空间。置入10 mm trocar和30°10 mm腔镜,注入CO2压力至8mmHg(1mmHg=0.133 kPa),在左右乳晕上缘各作一10 mm、5 mm的切口并向颈部方向置入相应大小的trocar作为操作孔,用电凝钩向甲状腺方向分离皮下疏松结缔组织。沿颈阔肌深面继续分离至甲状软骨上缘平面。超声刀纵行切开颈白线和甲状腺外科被膜,推开颈前肌群即可见到甲状腺。根据术前诊断行包括肿瘤在内的双叶甲状腺大部分切除术或腺叶切除术:先行肿瘤较大一侧手术,用吸引器或无损伤抓钳游离甲状腺并向前向内推抬甲状腺,暴露甲状腺下动静脉及甲状腺中静脉,紧贴甲状腺被膜,用超声刀凝固切断血管。将甲状腺向上向内侧翻转,在甲状腺的后面切断腺体及上极血管。离断甲状腺悬韧带,用超声刀切断甲状腺峡部,切除甲状腺大部分腺体,保留背侧的少量腺体组织或切除整个甲状腺叶。同法再行另一侧叶甲状腺手术。如肿瘤较大,切开颈白线显露甲状腺后需先离断甲状腺峡部才便于后面的操作。切除的标本装入标本袋从中间10 mm切口取出。即刻送冰冻病理检查,如为无局部侵犯的低度恶性甲状腺癌,术中未发现淋巴结转移则切除病变侧全部甲状腺及峡部和对侧大部分甲状腺。从左乳10 mm trocar放负压引流管,丝线缝合切口,手术结束。
1.2.2 OT组采用开放甲状腺手术 颈丛麻醉或气管插管全麻,按传统开放手术方式手术,常规放置引流管。
1.3 观察内容 对两组病例肿瘤大小、围手术期指标(手术时间、失血量、术后引流量、住院时间、住院费用)及并发症等进行统计分析。随访1~17个月。
1.4 统计学方法 采用SPSS16.0统计学软件处理,计数资料比较采用χ2检验,计量资料比较采用t检验,以P<0.05为差异有统计学意义。
2 结 果
2.1 手术情况 实验组(ET组)手术时间较对照组(OT组)长,术中出血量较多,见表2。
2.2 并发症 ET组中1例建立颈部皮下空间时皮瓣烧灼伤,术后换药治愈;2例喉返神经损伤导致术后声音嘶哑(喉镜检查提示损伤在腺叶次全切除侧,声音半年后恢复);部分患者颈胸前手术域感觉不适,均在术后1~3个月消失。OT组1例术后出血再手术止血,1例甲状旁腺损伤需用钙剂治疗。
2.3 其他 ET组中1例甲状腺右叶实质性肿瘤,长径7cm,术前体格检查表现为甲状腺弥漫性肿大,肿瘤质地软且边界不清,术中见甲状腺与周围肌肉粘连,手术空间有限,先切除部分肿瘤扩大空间后完成甲状腺次全切除术,但肿瘤出血(200mL)难以控制。另有1例19岁女性患者,术后病理为局灶微小乳头状癌,未接受追加手术,口服左旋甲状腺素片,随访17个月未见复发及颈淋巴结肿大。
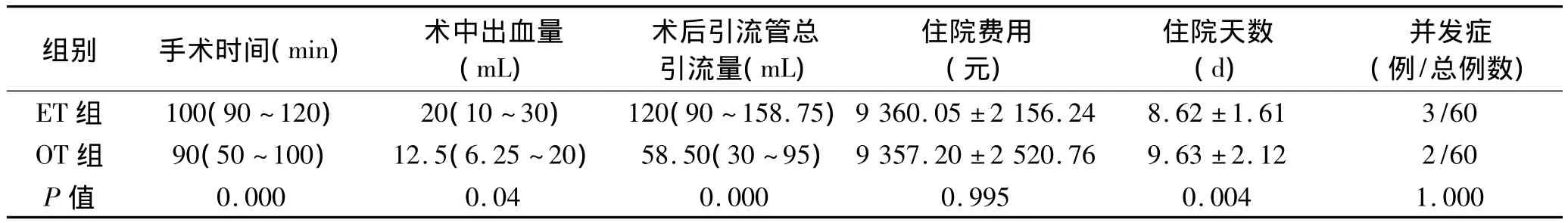
表2 两组患者围手术期资料对比
3 讨 论
女性甲状腺疾病的发病率明显多于男性[3],本研究中女性100例,男性仅20例。OT手术创伤不大,但是颈部切口与皮下组织间会产生粘连,形成的瘢痕,对病人心理造成不良影响。尽管ET创伤较大,但避免了颈部切口。本组选择ET患者的年龄比选择OT患者年龄轻,尽管两组中性别比较未显示统计学差异,但绝对数上女性患者倾向选择ET。说明ET受年轻患者的青睐。
ET的适应证仍未完全统一,根据医务人员的技术水平及经验选择合适的病例是手术成功的关键。早期ET只限于直径小于3cm的甲状腺肿瘤,而随着腔镜技术的提高,能完成手术的肿瘤直径迅速提高到6cm[4]。本研究结果提示:术前超声检查甲状腺肿瘤为实质性且直径>5cm、体格检查甲状腺弥漫性肿大、肿瘤质地软且边界不清者,术中将遭遇显露困难及甲状腺周围粘连,肿瘤容易破碎导致难以控制的出血;对于直径达7~8cm的良性实质性肿瘤,虽然可以先切除部分肿瘤,扩大手术空间后再完成手术,但肿瘤切面渗血难以控制;对于混有囊性肿瘤但边界清楚且质地较硬者,即使肿瘤直径>5cm,术中吸除囊性肿瘤内液体甚至切除部分囊壁后,可以获得足够的空间,顺利完成腔镜下手术。目前,公认的适应证是良性甲状腺疾病、甲状腺肿大在Ⅲ度以下、单个结节直径在6cm以下;分化型甲状腺癌肿瘤直径≤2cm,术前影像学检查(B超、CT或MRI)提示颈侧区未见明确淋巴结转移证据,或者虽有转移性淋巴结,但转移性淋巴结没有融合和固定[5]。
全腔镜下甲状腺切除术主要入路包括胸乳入路、腋窝入路、锁骨下入路、口腔入路。腋窝入路美容效果好,但不能同时处理双侧甲状腺手术,锁骨下入路显露及操作无优势,口腔入路开展较晚,适应证较窄,尚未被广泛接受。胸乳入路提供良好的手术空间及视野,能较好地显露双侧甲状腺,适用于双侧甲状腺手术。CO2压力6~8mmHg可满足手术操作要求。手术技巧:甲状腺游离显露可以采用外侧入路或气管前入路。对于双叶甲状腺肿瘤,采用外侧入路时向对侧抬推甲状腺受限,而采用气管前入路先离断甲状腺峡部及悬韧带将有利于甲状腺的游离及显露;先行肿瘤较大一侧的手术可为肿瘤较小侧的手术腾出空间;囊性肿瘤较大的可先吸除肿瘤内液体使肿瘤缩小、空间扩大操作后再行切除手术。
本组资料显示,选择合适的病例,单侧或双侧甲状腺良性疾病的ET是可行的,没有术后死亡及严重并发症。ET组肿瘤长径较OT组小,与术者ET经验、讲解手术方式时的倾向性及患者选择有关。ET是本地区新开展手术,手术技巧及经验有待提高,因此手术时间比OT组长,ET出血量较多与手术创面大及记录的出血量中包含部分注入皮下的膨胀液有关。ET中转开放手术原因有:术中冰冻切片病理提示癌分化差、肿瘤长径>5cm、甲状腺炎、出血不能控制、喉返神经损伤等。有学者认为[2,6],对于直径小于2cm的乳头状癌,单纯行甲状腺切除术也是安全的,而随着经验的积累,适应证可以放宽。
原则上,术后病理诊断甲状腺癌的患者要追加手术行患侧腺叶及峡部切除并对侧腺叶次全切除,并行颈部淋巴结清扫。文献[7]报道单纯甲状腺全切除与甲状腺切除加中央区淋巴结清扫相比,前者术后并发症少而局部复发率与后者没有差别。ET组1例19岁女性患者,术前诊断良性甲状腺肿瘤,术后病理为乳头状癌,未接受追加手术,口服左旋甲状腺素片,随访17个月未见复发。由于胸壁手术创面大,术中使用电凝钩分离胸壁皮瓣。因此,腔镜手术组术后引流量比开放手术组多,与文献[8]报道一致。我们的体会是随着经验积累及手术区域皮下注射肾上腺素生理盐水、使用超声刀分离皮瓣可减少术后引流量。既往认为,腔镜手术使用特殊设备且要采用全身麻醉(开放手术多采用颈丛麻醉),因此费用比开放组要高。然而,随着患者对舒适度要求的提高,OT越来越多采用全身麻醉,术中亦使用超声刀,因此两组间住院费用无差别。从住院天数上看,ET组要比OT组短,但考虑到两组间年龄上的差别及本地区患者出院时间并非完全由医生决定,尚不能说明腔镜手术组术后恢复较开放手术组快。
与OT一样,神经损伤、甲状旁腺损伤、术后出血也是ET常见并发症,同时由于分离皮瓣面积大,ET还容易出现皮瓣瘀斑、皮瓣烧灼伤及术后胸前皮瓣牵拉感。本组资料ET组与OT组总并发症发生率比较,差异无统计学意义。ET皮下瘀斑多在术后1周左右消失,胸前皮瓣牵拉感多在术后3个月消失;皮瓣烧灼伤是由于皮瓣分离过浅所致,胸部皮瓣分离层面应在胸大肌筋膜与皮下深筋膜之间,颈部空间的深度尽可能做到“天白地也白”,遵循“宁深勿浅”的原则,分离达肌筋膜时,保留完整的肌筋膜,达到“上黄(皮下脂肪)下红(肌层)”的效果,最大程度地减少皮瓣烧灼伤及出血[5]。甲状腺手术时是否常规显露喉返神经目前意见仍不统一,有学者[9]提出“个体化的RLN显露”:甲状腺良性病变,肿瘤位于上极或表面,手术时可保留后被膜及部分腺体,不必显露喉返神经;甲状腺恶性肿瘤、多发性结节性甲状腺肿腺叶全切除、侵及后被膜的肿物切除需切除后被膜、行中央区淋巴结清扫必须接近喉返神经时需全程显露喉返神经。超声刀的使用不当容易导致神经损伤,单侧神经损伤可在术后半年左右恢复发音,而双侧喉返神经损伤将会导致严重后果,因此术中要正确使用超声刀:超声刀距喉返神经、甲状旁腺5 mm以上,采取“囊内剥离”技术,功能刀头应向上更贴近腺体而远离喉返神经,减少超声刀的单次工作时间(<5 s),以减少神经热损伤机会。喉返神经实时监测能有效降低神经损伤率[10],但由于设备昂贵等原因,尚未普遍应用。“囊内剥离”及“甲状腺下动脉分支离断”可避免甲状旁腺损伤。ET喉返神经损伤似乎更容易发生,只是一些患者损伤一侧神经或分支,对侧代偿后声音恢复。ET组2例暂时性喉返神经损伤并未作神经显露,考虑是超声刀功能刀头热损伤或喉返神经分支损伤。ET术后出血可来源于甲状腺血管断端及残留创面,也可来源于胸壁皮瓣或胸肌血管。超声刀凝断甲状腺血管及离断甲状腺时使用“慢档”可增强止血效果;胸壁皮瓣游离筋膜出血或游离层面过深进入胸肌致胸肌血管出血要用超声刀确切止血,必要时缝扎止血。由于术后出血可来源于甲状腺残腔,也可来源于胸壁创面,因此使用腔镜探查止血可能是明智的[11]。ET组无术后出血再手术情况发生。
综上所述,胸乳入路ET对于直径小于5cm的甲状腺良性肿瘤是安全可行的,其美容效果得到年轻患者的广泛认可和接受,费用并不比开放手术高,在经济相对落后地区也有广阔应用前景,但手术技术要求较高,一定程度上限制了ET的开展。
[1]Duncan TD,Rashid Q,Speights F,et al.Transaxillary endoscopic thyroidectomy:an alternative to traditional open thyroidectomy[J].J Natl Med Assoc,2009,101(8):783-787.
[2]Wang XY,Yang W,Sun YM.Clinical Application of Endoscopic Thyroidectomy Via an Anterior Chest Wall Approach[J].Surg Laparosc Endosc Percutan Tech,2014,24(3):254-258.
[3]Ikeda Y,Takami H,Sasaki Y,et al.Clinical benefits in endoscopic by the axillary approach.J Am Coll Surg,2003,196(2):189-195.
[4]王 平.完全腔镜治疗甲状腺疾病的适应证及手术技巧[J].中国普外基础与临床杂志,2013,20(9):971-975.
[5]Sasaki A,Nakajima J,Ikeda K,et al.Endoscopic thyroidectomy by the breast approach:a single institution's 9-year experience[J].World J Surg,2008,32(3):381-385.
[6]Li ZY,Wang P,Wang Y,et al.Endoscopic lateral neck dissection via breast approach for papillary thyroid carcinoma:a preliminary Report[J].Surg Endosc,2011,25(3):890-896.
[7]Shan chengxiang,Zhang wei,Jiang daozhen,et al.Routine Central Neck Dissection in Differentiated Thyroid Carcinoma:A Systematic Review and Meta-Analysis[J].The Laryngoscope,2012,122(4):797-804.
[8]靳小建,卢榜裕,蔡小勇,等.乳晕入路腔镜甲状腺手术与开放手术的对比研究[J].中国内镜杂志,2007,13(1):9-12.
[9]王存川,冯志起.腔镜甲状腺手术中喉返神经的显露与保护[J].腹腔镜外科杂志,2012,17(11):801-804.
[10]黄泽楠,黄群爱,刘 宇,等.喉返神经实时监测与常规暴露在甲状腺手术中的比较[J].中华临床医师杂志(电子版),2013,7(2):570-574.
[11]靳小建,卢榜裕,蔡小勇,等.腔镜甲状腺手术体会[J].中国普通外科杂志,2010,19(5):590-591.
