超声胃镜对胃壁增厚性病变的鉴别诊断及在指导活检中的意义
2015-05-16李中艳杨院平仝巧云
李中艳 杨院平 刘 磊 仝巧云
(1三峡大学消化疾病研究所,湖北省宜昌市 443000;2湖北省宜昌市中心人民医院消化内科,宜昌市 443000)
胃壁增厚性病变由于病变位于黏膜下深层结构、表层黏膜近乎于正常,普通胃镜检查容易漏诊。部分病例黏膜表面虽然有溃烂等表现,但常规活检方法很难取到理想组织,容易误诊为炎症,给临床诊断和治疗带来诸多困难。超声胃镜是将超声与胃镜相结合的检查方法,既可以观察消化道黏膜表面的病变,又可以观察管壁层次结构的变化,对于胃壁增厚性病变性质的判断及指导活检有十分重要的价值。我院自2004~2012年开展超声胃镜指导下原位深挖活检及大块组织活检对胃壁增厚性病变诊断价值的研究,现报告如下。
1 资料与方法
1.1 一般资料 选择我院收治的胃壁增厚性患者42例,其中男26例,女16例;年龄24~71岁,平均56岁。临床表现为:腹痛38例,黑便29例,消瘦15例,贫血31例,腹胀31例。初次胃镜检查发现,全胃增厚14例,胃壁局部增厚28例(胃窦部增厚15例,胃体部增厚9例,胃底增厚4例)。初次病理报告炎性改变35例,胃癌可疑5例,淋巴瘤可疑2例。
1.2 方法 普通胃镜检查发现可疑病变后,再给予超声内镜检查(选择Olympus UM-2000型超声内镜及UM-2R、UM-3R超声小探头),术前准备与常规胃镜检查相同,扫描采取脱气水充盈法及水囊法。确定有胃壁增厚性病变后先采取原位深挖活检方法取材,如病理报告无明确结果,再采取大块活检方法取材。原位深挖活检方法:选择超声胃镜提示的低回声区及黏膜有溃烂表现的区域活检,采取在取材处原位逐层隧道式挖掘的方法,取材10~12块。大块活检方法:选择超声胃镜提示的低回声区,采用透明帽辅助下EMR法及圈套器切除法切除大块组织。
2 结 果
42例患者普通胃镜提示胃壁增厚,常规活检未能明确诊断,经超声胃镜检查均发现胃壁增厚并伴有层次结构改变。超声影像符合弥漫浸润型胃癌表现32例(图1~图2),符合胃淋巴瘤表现10例(图3~图4)。42例患者经超声胃镜指导下原位深挖活检结合大块活检均得到明确病理诊断。最终诊断胃癌29例,其中原位深挖活检诊断23例(诊断率79.31%),采用大块活检方法确诊2例,手术确诊4例;最终诊断胃淋巴瘤13例,其中原位深挖活检确诊淋巴瘤8例(诊断率61.54%),采用大块活检方法确诊5例。
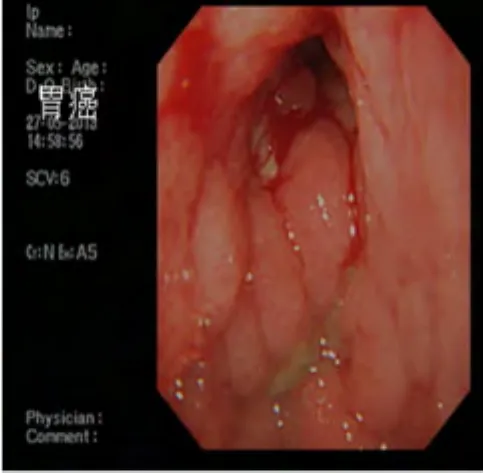
图1 胃镜下胃壁僵硬、增厚,胃腔变小。
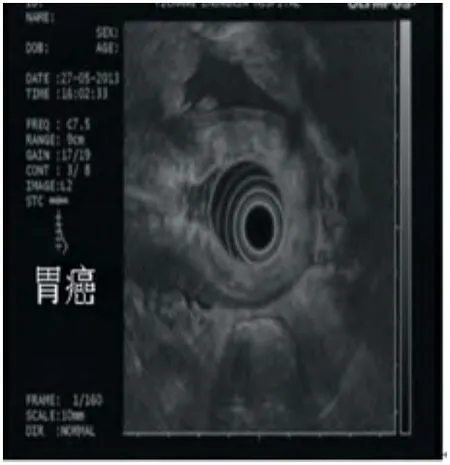
图2 超声胃镜见胃壁增厚,层次结构消失伴腹水。
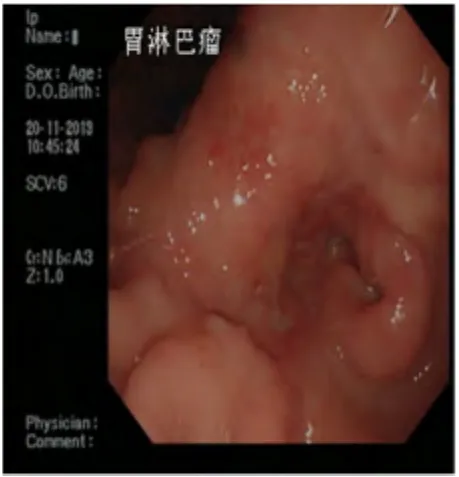
图3 胃镜见胃壁软、增厚,伴隆起凹陷性改变。
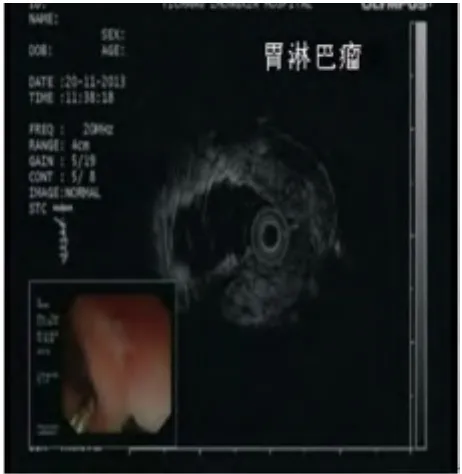
图4 超声胃镜见管壁增厚,呈低回声改变。
3 讨 论
胃壁增厚性病变(超声胃镜下正常胃壁约3.0~4.5 mm)多见于弥漫浸润型胃癌、原发性胃淋巴瘤、肥厚性胃炎等,以前两者较为多见。内镜下该病变可以表现为局部胃壁增厚或全胃胃壁增厚,黏膜面可以近乎正常,或表现为充血、肿胀、糜烂等炎症改变,黏膜面及皱襞形状改变有助于提示可能存在黏膜下浸润型病变。超声胃镜检查可以明确胃壁层次结构是否受到破坏,即可明确是否有浸润性病变,并可根据层次结构改变及回声特点做出初步判断。
弥漫浸润型胃癌(LP)又称皮革状胃,可以发生在胃窦、胃体或胃底,严重的病变会浸润整个胃壁。孙思予[1]报道LP超声内镜的表现为超声层次结构的增厚,胃壁无层次结构的消失,尤其是出现超声下胃壁第4层结构的增厚,最具有诊断特异性。另一特点为胃壁结构回声强度的变化,有时第3层结构出现中断现象,或结构模糊、消失,病变呈不均质低回声,常环胃壁生长。胃原发性淋巴瘤(PGL)占胃恶性肿瘤的2%~8%,倾向于纵向生长,在胃壁深层中潜行的淋巴瘤比突出于黏膜面病变更易于蔓延,且易误诊。Sueknae等[2]根据EUS下胃淋巴瘤的声象改变,将其分为四型:浅表扩散型、弥漫性浸润型、肿块型、混合型。其中弥漫性浸润型最常见,表现为胃壁弥漫性增厚及第2、3层为低回声取代。有报告[3]PGL超声影像特征主要表现为胃壁增厚,早期表现为黏膜层的增厚,病变累及黏膜下层可见黏膜下层增厚和回声变低,并可因黏膜层及黏膜下层融合而造成前三层层次结构消失,进一步发展累及肌层和浆膜,可表现为5层结构消失、低回声改变和全层胃明显增厚。
弥漫浸润型胃癌与胃原发性淋巴瘤有相似的超声胃镜影像,早期均为黏膜层和黏膜下层不规则增厚的低回声改变,晚期则累及肌层及浆膜层,虽然鉴别上有时存在困难,但总体来说准确率较高。本组42例超声胃镜倾向诊断弥漫浸润型胃癌32例,其中29例符合最终病理结果,误诊3例。超声胃镜倾向诊断胃淋巴瘤10例,病理最终结果为13例,漏诊3例,超声胃镜对病变性质判断准确率接近90%。判断胃壁是否增厚,普通胃镜、气钡双重造影、增强CT及超声胃镜均能做到,可大致判断病变性质。普通胃镜可以通过胃皱襞的隆起、增宽、镜下蠕动减少等做出判断;气钡双重造影在观察胃的形态、胃壁僵硬度、蠕动轻度改变以及病变大小的估计等方面优于普通胃镜,对皮革胃有较高的检出率[4],但对于胃淋巴瘤检出率不高。由于胃癌是起源于胃黏膜的病变,而胃淋巴瘤是起源于黏膜下层的病变,因此大部分胃癌CT常表现为黏膜溃疡,且胃壁侵犯范围较少,“白线征”几乎仅出现在进展期胃癌中。胃淋巴瘤病变一般在黏膜下浸润生长,无“白线征”出现[5]。通常将是否有周围淋巴结肿大作为胃癌及胃淋巴瘤CT鉴别诊断的标准[6]。而超声内镜不仅能判断是否有胃壁增厚,且由于胃癌和胃淋巴瘤在超声胃镜下表现有很大区别,因此可以根据超声下胃壁层次结构变化及回声特点、周围是否有淋巴结肿大等信息初步判断病变性质。更重要的是可以根据异常回声的部位明确取材部位,提高活检诊断率,相对以上检测手段,超声胃镜有很大的优势。
活检成功率高低与取材部位、取材的深度及组织的多少有关。弥漫浸润型胃癌由于病变沿黏膜下生长,组织较硬,且癌组织呈巢状分布,常规活检时对取材部位的选择全凭经验,且取材深度常常达不到要求,加之取材块数较少,使得常规活检诊断率极低。超声胃镜指导下原位深挖活检时,根据超声胃镜下表现,选择低回声分布区域及黏膜表面有破损的区域作为取材部位。取材深度达到黏膜下层,且取材数达到10~12块,相比常规活检,病理诊断成功率明显提高。对于原位深挖活检仍然不能确诊,但又高度怀疑恶性疾病时,大块活检由于切除的组织较大,且深度较深,因此诊断率更高。
胃壁增厚性病变在普通胃镜下黏膜层病变往往无特殊表现,不能很好地识别病变。超声胃镜可以弥补普通胃镜的不足,通过显示胃壁层次结构改变,发现浸润性病变并提出倾向性诊断。在超声胃镜指导下用原位深挖活检配合大块组织活检可以大大提高病理诊断率。原位深挖活检对弥漫浸润型胃癌诊断率较高,对胃淋巴瘤诊断率较低,大块活检对淋巴瘤诊断率高。鉴于超声胃镜表现与最终病理诊断总体吻合率接近90%,因此在超声胃镜表现符合弥漫型胃癌时,应优先选择原位深挖活检法,超声表现符合胃淋巴瘤时应优先考虑大块活检法。
[1]孙思予.电子超声内镜超声诊断及介入技术[M].北京:人民卫生出版社,2002:157.
[2]Sueknae H,Lida M,Yao T,et al.Endoscopic ultrasonography in primary gastric lymphoma:correlation with endoscopic and histologic findings[J].Gastrointest Endosc,1993,39(2):139-145.
[3]许国强,单国栋,陈洪潭,等.原发性胃淋巴瘤的内镜超声检查影像特征分析[J].中国内镜杂志,2012,18(2):113-116.
[4]李中华,孙剑利,郭 旭,等.X线、内镜超声、CT对皮革胃的联合诊断价值分析[J].实用医药杂志,2011,5(5):424-425.
[5]罗小华,宋 彬,庄雄杰,等.对比进展期胃癌与原发性胃淋巴瘤中上腹淋巴转移的CT表现[J].中国医学影像技术,2013,29(2):234-238.
[6]潘金万,梁长虹,阔松林,等.原发性胃淋巴瘤多排螺旋CT 表现[J].中国医学影像技术,2010,5(2):17-19.
